De incidentie van acuut en chronisch hartfalen stijgt al enkele jaren gestaag. De behandeling is alsmaar beter geworden met de invoering van een combinatie van een sartan en een neprilysineremmer en SGLT2-remmers. Daardoor zijn de sterfte en het aantal ziekenhuisopnames gedaald.
Bij een aantal patiënten in een terminaal stadium volstaat de medische behandeling evenwel niet. Soms wordt een harttransplantatie uitgevoerd bij patiënten jonger dan 65 jaar, maar het aanbod van harten voor transplantatie is laag. Een alternatief is linkerventrikelassistentie, waardoor de patiënt langer op de wachtlijst kan blijven staan en de overleving én de levenskwaliteit van de patiënten verbeteren. Er is op dat vlak veel vooruitgang geboekt.
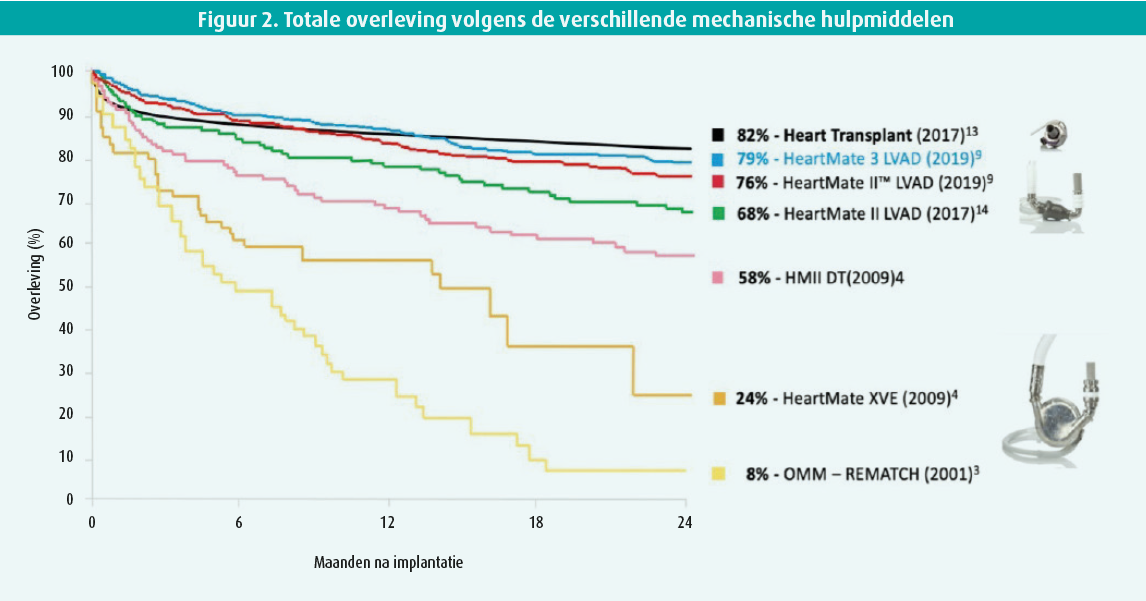
In 2001 heeft de REMATCH-studie aangetoond dat de eenjaarsoverleving van patiënten met terminaal hartfalen beter was met een pomp van de eerste generatie dan met enkel een medische behandeling. De technologie is verder verbeterd. Met de pompen voor linkerventrikelassistentie van de tweede en de derde generatie is de tweejaarsoverleving gestegen van 68 % naar 79 %.
Conform de laatste richtlijnen moeten we die nieuwe technieken bespreken in een multidisciplinair team en ze aanbieden aan geselecteerde patiënten die te lang op de wachtlijst voor harttransplantatie staan.
Hartfalen is een frequente ziekte, vooral als gevolg van de vergrijzing van de bevolking. De prevalentie van hartfalen stijgt, en tegen 2030 zullen wereldwijd meer dan acht miljoen mensen hartfalen vertonen.1 In België wordt dagelijks bij 40 patiënten een diagnose van hartfalen gesteld. Ook jongere mensen kunnen hartfalen ontwikkelen (virale infectie, ischemie, idiopathisch of een andere oorzaak). Jonge patiënten (< 65) met een acuut of chronisch hartfalen vergen een specifieke behandeling.
Belangrijk is vooral een optimale cardiologische behandeling: geschikte voeding (dieetadvies), lichaamsbeweging (cardiopulmonale revalidatie) en inname van geneesmiddelen die inwerken op de neurohumorale stimulatie, en soms resynchronisatietherapie in geval van een linkerbundeltakblok. Bij een aantal patiënten blijven de symptomen op min of meer lange termijn stabiel. Andere patiënten vertonen herhaalde episoden van hartdecompensatie en worden dan vaak in het ziekenhuis opgenomen. De prognose van die patiënten is slecht: eenjaarssterfte circa 30 % volgens een Amerikaans register.2 De evolutie van stabiel hartfalen naar een gevorderd hartfalen is niet goed gedefinieerd. Meerdere factoren spelen daarbij een rol: infectie, evolutie naar atriumfibrillatie enzovoort. Dit vergevorderde stadium van eindstadium hartfalen mag niet overgaan naar andere orgaanfuncties, zoals de lever en de nieren.
Voor die patiënten is er maar één optie: een harttransplantatie. Dit is enkel geïndiceerd bij patiënten met een terminale hartziekte zonder belangrijke comorbiditeit. Ondanks alle inspanningen worden er onvoldoende organen geschonken. Het gebeurt nog dat sommige patiënten sterven terwijl ze op de wachtlijst voor een nieuw hart staan. Dat probleem kan worden verholpen door inplanting van een pomp voor linkerventrikelassistentie. Zo'n pomp is geïndiceerd bij patiënten met een hartfalen dat niet reageert op de behandeling, die ernstige symptomen krijgen te oordelen naar een reeks criteria (tabel 1).
We volgen patiënten in een terminaal stadium op spreekuur om een klinische of hemodynamische verslechtering op te sporen en de behandeling aan te passen. In geval van herhaalde ziekenhuisopnames kan soms een mechanische behandeling wenselijk zijn. Referentiecentra die harttransplantaties uitvoeren, beschikken over een multidisciplinair team, het 'heart team', bestaande uit cardiologen die gespecialiseerd zijn in hartfalen, hartchirurgen, psychologen, maatschappelijk werkers, diëtisten en kinesitherapeuten. Het team neemt het dossier door en werkt een optimaal therapeutisch beleid uit. Als een harttransplantatie wordt overwogen, bedraagt de wachttijd op de wachtlijst gemiddeld meer dan 800 dagen.
Bij die patiënten in een terminale fase kan het dan soms nodig zijn om over te schakelen van een optimale cardiologische behandeling naar chirurgische inplanting van een pomp voor linkerventrikelassistentie. Er is veel vooruitgang geboekt op het vlak van de medische behandeling, maar het aanbod van organen is lager dan de vraag. Een mechanische behandeling kan dan soelaas bieden.
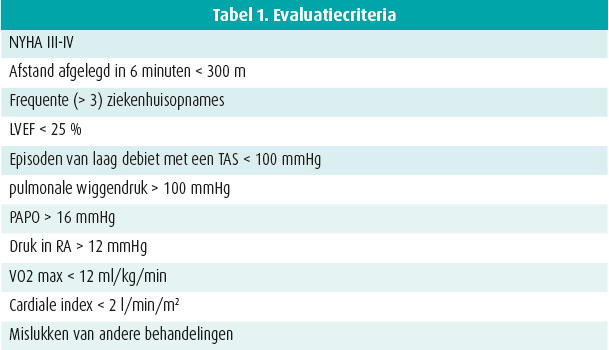
De eerste pompen voor langdurige assistentie waren paracorporale pompen, die zich buiten het lichaam bevonden. Die waren echter hinderlijk groot en de antirefluxklep begaf het weleens. Van de pulsatiele pomp (eerste generatie) zijn we dan geëvolueerd naar een axiale pomp met een continue bloedstroom (tweede generatie), en nu gebruiken we een centrifugale pomp (derde generatie) (figuur 1).
De internationale vereniging voor harten longtransplantatie (ISHLT) heeft een register opgesteld dat gebruik maakt van een INTERMACS-classificatie (Interagency Registry for Mechanically Assisted Circulatory Support). Die geeft de situatie van de patiënten in hartfalen weer (tabel 2).

De plaatsing van een pomp is technisch vrij eenvoudig. De chirurg steekt een canule in het linkerventrikel en hecht die vast aan de apex van het linkerventrikel. De pomp zuigt het bloed op en stuwt het dan in de aorta ascendens via een dacronbuis, die wordt vastgemaakt met een overhandse steek. De voedingskabel komt uit het abdomen en is aangesloten op batterijen en een controlesysteem.
De REMATCH-studie, die Eric Rose in november 2001 in New England Journal of Medicine (NEJM) heeft gepubliceerd, heeft aangetoond dat de overleving van patiënten met een terminale cardiomyopathie beter was na plaatsing van een paracorporale pulsatiele linkerventrikelpomp dan met enkel een medische 3bedroeg 45 %. De overleving van de 'jonge' patiënten (< 65 jaar) op vrij korte termijn was dus beter dan bij de patiënten die enkel een medische behandeling kregen.
De paracorporale pomp wordt nog altijd gebruikt bij kinderen. Maar dankzij nieuwe mechanische technieken zijn de pompen voor LV-assistentie sterk verbeterd, met eerst een pomp van de tweede generatie, de Heartmate 2 (HM2). Die is kleiner, laat het bloed continu stromen, neemt minder plaats in en is minder invasief aangezien ze in een preperitoneale zak wordt geplaatst. De tweejaarsoverleving is gestegen van 24 % met een pomp van de eerste generatie naar 58 % met een pomp van de tweede generatie4 en ook het lichamelijke en emotionele comfort van de patiënten is verbeterd.5
De technologie van LV-assistentie verbetert gestaag. De overleving en de levenskwaliteit waren al beter met een pomp voor LV-assistentie van de tweede generatie dan met een pomp van de eerste.3 In een studie van Leslie W. Miller et al. die in 2007 in New England Journal of Medicine is gepubliceerd, was 80 % van de patiënten met een pomp voor LV-assistentie van de tweede generatie na zes maanden nog in leven.6 In een studie die Mark S. Slaughter twee jaar later, in 2009, in datzelfde tijdschrift heeft gepubliceerd, was de overleving duidelijk beter met een pomp voor linkerventrikelassistentie van de tweede generatie dan met een pomp van de eerste generatie.4 De Heartmate 3 (HM3) is een pomp van de derde generatie. Die centrifugale pomp zorgt voor een continue bloedstroom, is compatibeler met het bloed en veroorzaakt minder trombose dankzij een grotere interne ruimte, waardoor 'stress' van de gefigureerde elementen wordt vermeden. De pomp is bijzonder klein en kan in het pericard worden ingeplant (figuur 1).
Bij de eerste publicatie van de resultaten van de MOMENTUM 3-studie was de overleving na zes maanden beter met de Heartmate 3, dus een pomp van de derde generatie, dan met de Heartmate 2 (respectievelijk 69 % en 55 %).7 Bij de laatste publicatie van die studie door Mehra et al. in 2019 in NEJM bedroeg de tweejaarsoverleving bijna 79 % met een pomp met magnetische levitatie van de derde generatie.8 Met andere woorden, de totale overleving met een pomp voor linkerventrikelassistentie is nu bijna even hoog als na harttransplantatie (figuur 2).
Sinds de PARADIGM-HF-studie, die is gepubliceerd in september 2014, is ook de medische behandeling van hartfalen verder verbeterd. Een geneesmiddel bestaande uit een sartan en een neprilysineremmer verlaagde de cardiovasculaire sterfte en het aantal ziekenhuisopnames significant meer dan enalapril (met respectievelijk 20 % en 21 %). Daarna zijn de SGLT2-remmers (empagliflozine, dapagliflozine) ontwikkeld, die de resultaten nog verder hebben verbeterd. De medicamenteuze behandeling van hartfalen is er dus sterk op vooruitgegaan.9
Toch mogen meerdere vragen worden gesteld. Een eerste is: moeten we bang zijn voor die mechanische hulpmiddelen en de complicaties ervan? Linkerventrikelassistentie is doeltreffend. De pompen zijn alsmaar kleiner geworden en zijn compatibel met het bloed, waardoor de incidentie van een van de zwaarste complicaties, zijnde trombose van de pomp, significant is gedaald. Betekent dat dat we die patiënten pas moeten verwijzen als de situatie verergert? Jaarlijks worden nationale en internationale informatiecampagnes gehouden. De orgaandonatie neemt echter niet significant toe, hoewel de wetgeving veranderd is. De overleving op korte en middellange termijn is echter minder goed bij oudere patiënten met comorbiditeiten (perifeer arterieel lijden, diabetes, chronische nierinsufficiëntie enz.).
Er staan meer patiënten op de wachtlijst dan er organen worden aangeboden. Belgische patiënten staan op de wachtlijst van Eurotransplant (dat de organen distribueert in acht Europese landen op grond van het beperkte aanbod en de vraag). Patiënten die op de wachtlijst worden geplaatst, moeten vaak meerdere maanden wachten op een nieuw hart. Voor sommigen duurt het wachten lang, aangezien hun levenskwaliteit vaak sterk verminderd en soms zelfs penibel is, en doordat ze hun autonomie kwijt zijn.
In het kader van een multidisciplinair team, het 'heart team', analyseren we elk dossier en nemen we een beslissing over de behandeling: optimale medische behandeling, plaatsing van een pomp voor LV-assistentie of harttransplantatie.
De Belgische wet stelt 60 pompen per jaar ter beschikking voor alle centra voor harttransplantatie samen. De wet is duidelijk: elke patiënt jonger dan 68 jaar die op de lijst van Eurotransplant staat, komt in aanmerking voor inplanting van een pomp voor LV-assistentie om de tijd tot transplantatie te overbruggen (bridge to transplantation), dus in afwachting van een harttransplantatie, of om tijd te winnen (bridge to decision) als er een zekere tijd nodig is om de transplantatieonderzoeken uit te voeren.
Ter vergelijking: in België, met een bevolking van 11,31 miljoen mensen, hebben we in 2016 53 pompen voor LV-assistentie ingeplant. In Duitsland, met een bevolking van 82,35 miljoen, waren er dat ongeveer 1 000.10,11 Dat komt doordat de terugbetaling bij ons onderworpen is aan veel striktere voorwaarden, terwijl de Duitse ziekteverzekering liberaler is.
Sinds april 2022 kunnen we onder bepaalde voorwaarden een pomp inplanten als destination therapy bij patiënten ouder dan 68 jaar die in een goede lichamelijke en neurologische conditie zijn en geen comorbiditeit vertonen. Net zoals de Verenigde Staten aarzelen onze buurlanden niet om die behandeling vrijer toe te passen ten bate van de patiënt, als de ziekteverzekering de behandeling volledig terugbetaalt. In geselecteerde gevallen zijn de resultaten op middellange en lange termijn immers interessanter dan met een klassieke medische behandeling.
In 2016 heeft de ESC richtlijnen gepubliceerd voor de diagnose en de behandeling van acuut of chronisch hartfalen. Hoe stabieler de patiënt is (INTERMACS-classificatie), des te beter de overleving is als snel een pomp voor linkerventrikelassistentie wordt ingeplant.12
Het multidisciplinaire heart team evalueert het dossier van de patiënt om de medische behandeling te optimaliseren. In sommige situaties (bij patiënten in een terminaal stadium van hartfalen) kan gezien de klinische en hemodynamische toestand van de patiënt een mechanische behandeling met een pomp voor LV-assistentie van de laatste generatie wenselijk zijn, op voorwaarde dat de Belgische sociale zekerheid haar inspanningen kan voortzetten om die vernieuwende technologieën te betalen.
Referenties
- Mozaffarian, D., Benjamin, E.J., Go, A.S., Arnett, D.K., Blaha, M.J., Cushman, M. et al. Heart Disease and Stroke Statistics-2016 update: A report from the American Heart Association. Circulation, 2016, 133 (4), e38-e60.
- Costanza, M.R., Mills, R.M., Wynne, J. Characteristics of "stage D" heart failure: insights from the Acute Decompensated Heart Failure National Registry Longitudinal Module (ADHERE LM). Am Heart J, 2008, 155 (2), 339-347.
- Rose, E.A., Gelijns, A.C., Moskowtz, A.J., Heitjan, D.F., Stevenson, L.W., Dembitsky, W. et al. Long-term use of a left ventricular assist device for end-stage heart failure (REMATCH Study Group). N Engl J Med, 2001, 345 (20), 1435-1443.
- Slaughter, M.S., Roggers, J.G., Milano, C.A., Russell, S.D., Conte, J.V., Feldman, D. et al. Advanced Heart Failure treated with continuous flow left ventricular assist device. N Engl J Med, 2009, 361 (23), 2241-51.
- Miller, K., Myers, T.J., Robertson, K., Shah, N., Delgado 3rd, R.M., Gregoric ID. Quality of life in bridge-to-transplant patients with chronic heart failure after implantation of an axial flow ventricular assist device. Congest Heart Fail, 2004, 10 (5), 226-229.
- Miller, L.W., Pagani, F.D., Russell, S.D., John, R., Boyle, A.J., Aaronson, K.D. et al. Use of a continuous-flow device in patients awaiting heart transplantation. N Engl J Med, 2007, 357 (9), 885-896.
- Uriel, N., Colombo, P.C., Cleveland, J.C., Long, J.W., Salerno, C., Goldstein, D.J. et al. Hemocompatibility related outcomes in the MOMENTUM 3 Trial at 6 months. Circulation, 2017, 135 (21), 2003-2012.
- Mehra, M.R., Uriel, N., Naka, Y., Cleveland, J.C. Jr, Yuzefpolkaya, M., Salerno, C.T. et al. A Fully Magnetically Levitated Left Ventricular Assist Device - Final Report. N Engl J Med, 2019, 380 (17), 1618-27.
- Mc Murray, J.J., Packer, M., Desai, A.S., Gong, J., Lefkowitz, M.P., Rizkala, A.R. et al. Angiotensin-Neprilysin Inhibition versus Enalapril in Heart Failure. N Engl J Med, 2014, 371 (11), 993-1004.
- GHS. German Heart Society. Deutscher Herzbericht 2017 Sektorenübergreifende Versorgungsanalyse zur Kardiologie, Herzchirurgie und Kinderherzmedizin in Deutschland. e.V. DH, Frankfurt am Main, Germany, 2017.
- Report on the use of mechanical assist devices in Belgium from 2017 till 2019 BACTS. Document VAD 2017-2019 - version 11/6/2020. On behalf of BACTS: Prof Dr.I. Rodrigus.
- Ponikowski, P., Voors, A.A., Anker, S.D., Bueno, H., Cleland, J.G.F., Coats, A.J.S. et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J, 2016, 37, 2129-2200.
- Lund, L.H., Khush, K.K., Cherikh, W.S., Goldfarb, S., Kucheryavaya, A.Y., Levvey, B.J. et al. The Registry of the International Society for Heart and Lung Transplantation: Thirty-fourth Adult Heart Transplantation Report-2017: Focus theme: allograft ischemic time. J Heart Lung Transplant, 2017, 36 (10), 1037-1046.
- Rogers, J.G., Pagani, F.D., Tatooles, A.J., Bhat, G., Slaughter, M.S., Birks, E.J. et al. Intrapericardial Left Ventricular Assist Device for Advanced Heart Failure. N Engl J Med, 2017, 376 (5), 451-460.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.