Résumé de la session du Young Cardiologists' Club, organisée le vendredi 29 janvier 2016
L'impression en 3D: 'Toy or tool?'
Le Prof. Werner Budts, de la KUL, a débuté son exposé par un aperçu historique de l'évolution de notre imagerie des structures cardiovasculaires au cours des dernières décennies. L'évolution technologique de pointe sur le plan de l'imagerie a amélioré la compréhension des pathologies. Chaque jour, nous utilisons des techniques telles que l'angiographie coronaire, le CT scan, l'IRM et l'échocardiographie, qui ont évolué d'une imagerie bidimensionnelle (2D) à une représentation tridimensionnelle (3D). De ce fait, nous pouvons mieux évaluer les structures dans leur totalité, en rapport avec leur environnement. Des exemples ont été cités à cet égard, tels que la visualisation complète de l'endroit d'insertion du pédicule vasculaire d'un myxome auriculaire, et l'accompagnement en temps réel de la fermeture d'une communication interauriculaire au moyen d'un dispositif de fermeture (closure-device). Le post-traitement des données 3D fournit des informations additionnelles, et la mesure directe des volumes (p. ex. fraction d'éjection) est possible sans devoir recourir à des assomptions géométriques.
Toutefois, le fait que ces informations en 3D soient toujours reproduites sur un écran plat, en 2D, constitue un manquement important; sur ce plan, une imprimante 3D permet pour ainsi dire d'extraire ces images de l'écran et de les manipuler, au sens littéral du terme. Ceci laisse d'emblée entrevoir quelques nouvelles implications cliniques potentielles. Un exemple de coarctation aortique imprimé en 3D a été présenté, grâce auquel les propriétés hémodynamiques peuvent être mesurées in vitro (gradients de pression), avec simulation de l'effet d'une dilatation ex vivo, avant que l'intervention proprement dite soit pratiquée chez le patient. On pourrait aussi théoriquement tester la force radiale nécessaire pour obtenir l'expansion optimale d'un stent. De nombreuses études sont actuellement en cours à ce sujet, lors desquelles les propriétés mécaniques et élastiques de l'épreuve imprimée sont comparées à celles des véritables tissus. Un autre exemple pourrait concerner le test de la position et de la taille des valves cardiaques percutanées dans une aorte de morphologie anormale ou en cas d'anomalies coronaires.1 Enfin, le Prof. Budts a montré des exemples imprimés en 3D d'un coeur présentant une communication interventriculaire2 et d'un coeur présentant une vascularisation pulmonaire anormale et difficile (p. ex. sténose d'une veine pulmonaire), qui peuvent aider le chirurgien à définir une stratégie chirurgicale optimale.
Il est important d'établir une distinction entre les imprimantes 'familiales', plus petites, et les véritables imprimantes industrielles disponibles dans le commerce. Ces dernières, beaucoup plus onéreuses, offrent davantage de possibilités en termes de résolution et de support d'impression. Avant tout, il faut chaque fois obtenir des données 3D au moyen d'un CT scan, d'une IRM ou d'une échocardiographie. Ces données sont alors analysées par un logiciel spécifique, de sorte qu'elles puissent par la suite être imprimées dans l'espace. La plupart du temps, on utilise pour ce faire des polymères en plastique, constitués à la fois de matériaux durs et mous, grâce auxquels l'épreuve véritable (plastique mou) est imprimée sur un support dur, imprimé simultanément. à l'avenir, la 'bio-impression' constituera une application importante, en permettant d'imprimer un matériau biologique à un niveau cellulaire.3 Sur ce plan, il est même devenu possible d'imprimer différents types cellulaires dans une matrice préexistante, comme des cellules endothéliales, des myofibroblastes, etc.4 à cet effet, on utilise des imprimantes spécialement développées, permettant une impression par jet d'encre ou assistée au laser. Lorsqu'on ajoute des facteurs de croissance et des milieux de culture, 40 à 90 % de ces cellules survivent à l'impression. De cette manière, il est même possible de combiner plusieurs types cellulaires pour aboutir à l'impression de tissus, voire d'organes. Le Prof. Budts a encore cité une étude préclinique lors de laquelle des valves cardiaques ont été fabriquées au moyen de l'impression de différents matériaux biologiques et synthétiques.5 Ceci a d'importantes implications pour le futur, car on pourrait façonner de nouveaux organes de dimensions exactes pour le patient. Nous pouvons donc conclure que l'impression en 3D connaît une évolution fulgurante, et que ceci va désormais bien au-delà de la simple impression d'un organe sur du plastique dur, étant donné que l'impression biologique fait à présent également partie des possibilités, laissant ainsi entrevoir un nouveau monde de fabrication d'organes.
Génétique et cardiologie: quelles sont les perspectives?
Le Dr Pieter Koopman, électrophysiologiste et cardiogénéticien, attaché au Jessa Ziekenhuis de Hasselt et à l'Université de Maastricht, a présenté un bel exposé audiovisuel au sujet des perspectives d'avenir en cardiogénétique. Cette discipline a connu une évolution particulièrement rapide au cours des dernières décennies. Entre-temps, l'hérédité mendélienne a évolué vers une génétique complexe dans laquelle plusieurs gènes peuvent être responsables d'un même phénotype clinique, et inversement. Nous devons donc aller bien au-delà de la simple clinique, approfondir les choses et tenter de découvrir quelles sont les anomalies génétiques qui peuvent être à la base d'un phénotype clinique donné. à cet égard, il est non seulement important d'examiner le patient lui-même, mais aussi toute sa famille, au moyen d'un arbre généalogique complet. Quelques exemples ont été cités, notamment comment une même mutation dans le gène SCN5A peut entraîner tant un syndrome du QTc long que le syndrome de Brugada. Pour le moment, certaines anomalies génétiques peuvent déjà être traitées; comme exemple, citons le traitement de substitution enzymatique en cas de maladie de Fabry. Les implications cliniques peuvent être importantes en ce qui concerne le diagnostic et le traitement mais, jusqu'à récemment, les principales limitations étaient la lenteur des analyses et leur coût. L'évolution de la monogénétique vers la génétique systémique complexe n'aurait pas été possible sans l'évolution technologique. Actuellement, il est même devenu possible d'analyser un génome humain complet en moins de temps, et moyennant des coûts moins élevés. Ceci suscite bien évidemment des questions éthiques relatives à la gestion des informations obtenues. Enfin, le Dr Koopman a terminé son exposé en évoquant les perspectives au sujet de la thérapie génique, qui pourrait de plus en plus être utilisée à grande échelle, grâce à la découverte de la technique CRISPR. Ce mécanisme permet de couper l'ADN à n'importe quel endroit dans une cellule vivante, et d'y incorporer de nouveaux fragments sains.
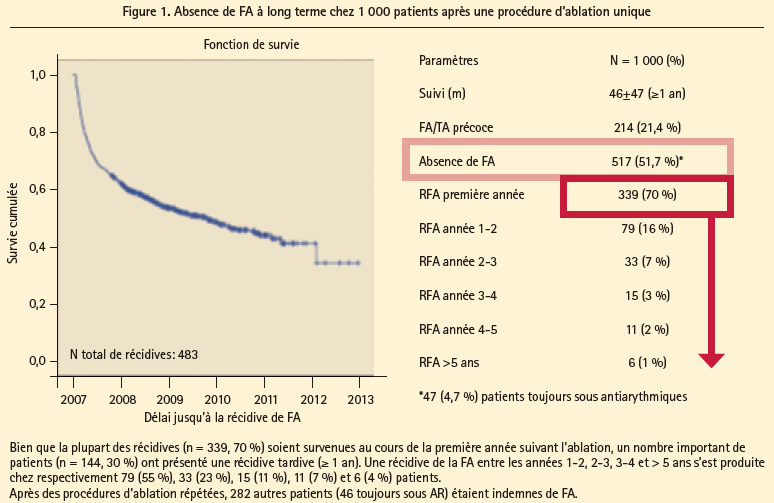
Résultats à long terme de l'ablation de fibrillation auriculaire (FA) chez 1 000 patients
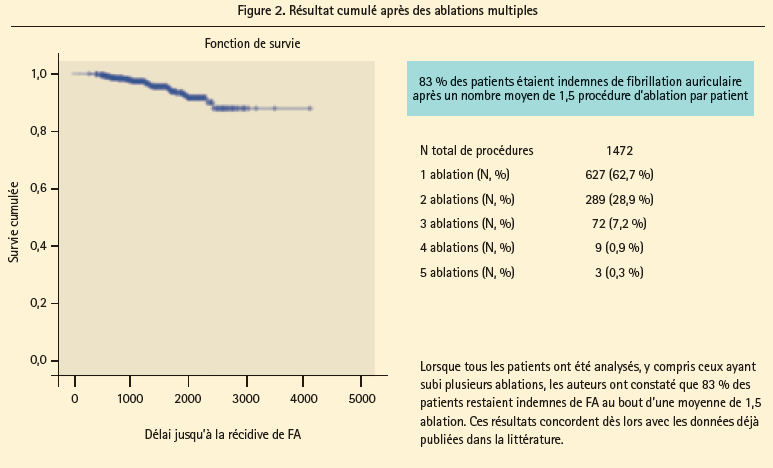
Lors du dernier exposé, le Dr Yves De Greef (ZNAMiddelheim, Anvers) a présenté son étude portant sur les résultats à long terme de l'isolation des veines pulmonaires dans son centre. Cette étude avait pour but d'évaluer quels paramètres cliniques et techniques (liés à la procédure) déterminent le résultat de l'ablation de FA. L'étude a inclus 1 000 patients entre 2004 et 2014. Une ablation fructueuse était définie comme l'absence de fibrillation auriculaire (déterminée sur la base de symptômes ou de l'électrocardiogramme) durant le suivi. Dans l'étude, la durée médiane de la FA atteignait 36 mois et, en moyenne, on avait utilisé deux antiarythmiques par patient, avant la procédure. L'immense majorité des patients souffraient de FA paroxystique (95 %). Plusieurs techniques d'ablation ont été utilisées, à savoir l'ablation point par point, l'ablation circonférentielle par radiofréquence, le systèmeHDMA-Mesh et l'ablation par cryoballon. Au bout d'une seule ablation, 51,7 % des patients étaient indemnes de FA, et le succès maximal était enregistré au cours de la première année suivant l'ablation (70 %) (figure 1). Il est apparu que les récidives peuvent survenir à tout moment du suivi, même au bout de 5 ans, ce qui a d'importantes implications pour la poursuite des anticoagulants oraux chez les patients à haut risque. Il est important de souligner que 4,7 % des patients continuaient à prendre des antiarythmiques, ce qui complique bien évidemment l'interprétation de l'effet de l'ablation. Lorsque tous les patients ont été analysés, y compris ceux ayant subi plusieurs ablations, les auteurs ont constaté que 83 % des patients restaient indemnes de FA au bout d'une moyenne de 1,5 ablation (figure 2). Ces résultats concordent dès lors avec les données déjà publiées dans la littérature. à l'exception du système HDMA-Mesh (déjà retiré du marché), toutes les techniques étaient équivalentes sur le plan de l'efficacité. Enfin, les paramètres associés à une ablation plus fructueuse étaient un petit diamètre de l'oreillette gauche, une FA paroxystique et un délai court entre le premier diagnostic et l'ablation. Les résultats de l'étude suggèrent que la FA devrait de préférence être prise en charge le plus rapidement possible durant l'évolution de la maladie, conjointement au traitement agressif des facteurs de risque (e.a. hypertension). Il ne faut pas non plus attendre trop longtemps avant de pratiquer l'ablation, car cela pourrait entraîner un remodelage trop avancé de l'oreillette, réduisant ainsi les chances de succès.
Références
- Schmauss, D., Schmitz, C., Bigdeli, A.K. et al. Threedimensional printing ofmodels for preoperative planning and simulation of transcatheter valve replacement. Ann Thor Surg, 2012, 93, e31-33.
- Olivieri, L.J., Krieger, A., Loke, Y.H. et al. Three-dimensional printing of intracardiac defects from threedimensional echocardiographic images: feasibility and relative accuracy. J Am Soc Echocard, 2015, 28, 392-397.
- Zhang, X., Zhang, Y. Tissue Engineering Applications of Three-Dimensional Bioprinting. Cell BiochemBiophys, 2015, [Epub ahead of print].
- Gaetani, R., Doevendans, P.A.,Metz, C.H. et al. Cardiac tissue engineering using tissue printing technology and human cardiac progenitor cells. Biomaterials, 2012, 33, 1782-1790.
- Lueders, C., Jastram, B., Hetzer, R. et al. Rapid manufacturing techniques for the tissue engineering of human heart valves. Eur J Cardio-thor Surg, 2014, 46, 593-601.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.