Le symposium satellite organisé par Sint-Jude, consacré aux nouvelles modalités thérapeutiques en cas d'insuffisance cardiaque, s'est tenu le jeudi après-midi au Silver Hall. à ce sujet, quelques hiatus actuels sur le plan du traitement de l'insuffisance cardiaque chronique et aiguë ont été abordés. On a analysé le rôle potentiel de nouvelles innovations device-based visant à traiter ce problème, comme le monitoring hémodynamique ambulatoire, la stimulation ventriculaire gauche multipoint et les valves cardiaques prothétiques.
1 Heart Failure care: present and future
Le Prof. Wilfried Mullens (ZOL Genk) a débuté cette session en identifiant quelques hiatus dans un système de santé défaillant. Outre les restrictions croissantes imposées par les pouvoirs politiques, c'est surtout la faible pénétration des traitements de l'insuffisance cardiaque de classe I qui a été identifiée comme une piste importante. Les données de l'étude prospective américaine IMPROVE-HF indiquent que, sur 15 381 patients examinés, présentant une insuffisance cardiaque et une diminution de la fraction d'éjection (HFrEF), seuls 79 % prennent un IEC ou un sartan et, parmi eux, 30 % seulement à une dose optimale. 86 % des patients prenaient des bêtabloquants, mais seulement 20 % à une dose optimale. Les chiffres sont également suboptimaux en ce qui concerne le traitement de resynchronisation cardiaque (TRC).1 Jusqu'à 10 % de tous les patients souffrant d'insuffisance cardiaque ont une indication de classe I pour un TRC, mais seuls 35 % bénéficient effectivement de ce traitement.2
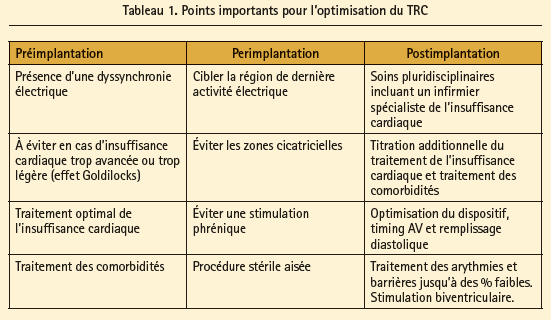
Quels sont les facteurs potentiels qui jouent un rôle dans cette faible pénétration du TRC, et quelle réponse pourrions-nous y donner? Premièrement, chez 30 % des patients inclus dans l'étude IMPROVE-HF, il n'y a pas d'enregistrement de la classe NYHA ni d'ECG à 12 dérivations. Pourtant, ce sont des déterminants essentiels pour l'identification des patients souffrant d'HFrEF, ayant une indication de TRC. La découverte électrocardiographique d'une dyssynchronie électrique est fréquente en cas d'insuffisance cardiaque avancée (30%), et permet d'identifier un sous-groupe à risque de mortalité (jusqu'à 13 % par an). Deuxièmement, la connotation négative d'une non-réponse est identifiée comme une barrière dans la littérature consacrée au TRC. En dépit du fait que le TRC s'est implanté - dans une pléiotropie d'études prospectives randomisées - comme un traitement efficace de l'insuffisance cardiaque, en termes de réduction de la mortalité et des hospitalisations pour insuffisance cardiaque, il s'agit du seul traitement de l'insuffisance cardiaque à propos duquel nous mesurons une réponse. La réponse à un IEC ou à un bêtabloquant n'est jamais mesurée. En outre, la littérature ne donne aucune définition univoque de la réponse au TRC. La classe NYHA, la durée des QRS ou leur morphologie, les modifications échographiques et les hospitalisations sont autant de paramètres potentiels pour mesurer une réponse. Ainsi, l'absence d'amélioration symptomatique n'est pas synonyme de non-réponse. La réponse au TRC varie selon les patients, et elle peut fluctuer dans le temps. Il n'existe pas de réponse 'one size fits all', mais nous pouvons conclure de cette session que l'offre d'un TRC aux patients qui ont droit à ce traitement et l'optimisation pluridisciplinaire - pré-, per- et postimplantation - du TRC peuvent vaincre d'importants obstacles au TRC. Le tableau 1 donne un aperçu des points importants évoqués lors de cette session, en ce qui concerne l'optimisation pré-, per- et postimplantation du TRC.3
2 State-of-the-art in CRT: Multipoint pacing
Le Prof. Christophe Leclercq (CHU Rennes) a ébauché le rôle possible de la stimulation multipoint pour l'optimisation de la réponse au TRC. La logique sous-tendant l'utilisation d'une configuration de stimulation multipoint découle de l'hypothèse que les zones cicatricielles et les schémas d'activation (activation patterns) différentiels au niveau du ventricule gauche (VG) peuvent être une source de moins bonne resynchronisation. Ainsi, les études de mapping noncontact impliquant des patients souffrant d'un bloc de branche gauche classique montrent une importante hétérogénéité au niveau des schémas d'activation, qui ne peut être détectée à l'aide d'un ECG de surface. Classiquement, on identifie deux schémas d'activation, à savoir un type 1 (homogène) et un type 2 (line of block). à l'échocardiographie, les patients ayant un schéma d'activation de type 2 présentent davantage de dyssynchronie mécanique intraventriculaire, et une meilleure réponse au TRC.4 Les patients ayant un schéma d'activation de type 1 obtiennent moins souvent une bonne réponse au TRC. Dans cette dernière population, on suggère que l'utilisation de vecteurs de stimulation additionnels pourrait constituer une solution.
En ce qui concerne le recours à un vecteur de stimulation additionnel, il faut faire une distinction sémantique entre une stimulation multisite (MSP, multisite pacing) et multipoint (MPP, multipoint pacing). En cas de MSP, on place une sonde ventriculaire gauche additionnelle dans une autre branche du sinus coronaire. En cas de MPP, on génère - au moyen d'une sonde (le plus souvent) quadripolaire - un vecteur additionnel au départ d'un des autres pôles. Les études qui mesurent la réponse hémodynamique aiguë (dP/dtmax VG) démontrent des résultats variés lors de l'utilisation du MSP et du MPP.5 Chez les patients obtenant déjà une bonne réponse hémodynamique aiguë à la stimulation bipolaire classique, le MSP ou le MPP ont une faible valeur ajoutée. Toutefois, les patients obtenant une réponse hémodynamique aiguë modérée peuvent tirer des bénéfices d'un MSP et d'un MPP. Le Prof. Leclercq a signalé que ces patients ont souvent un schéma d'activation de type 1.6 Ces observations forment la base de l'étude en cours sur le MPP, baptisée MORE-CRT. Cette étude inclut des patients porteurs d'une sonde quadripolaire qui présentent une réponse insuffisante (diminution du VTSVG < 15 %) au bout de 6 mois de suivi. Si un vecteur de stimulation additionnel est disponible sur la sonde du VG (bon seuil de stimulation et absence de stimulation phrénique), les patients sont randomisés vers un MPP 'on' ou 'off'. Cette étude, dont le Prof. Leclercq est l'investigateur principal, évalue les résultats à long terme du MPP, et est encore en cours actuellement.
3 Remote hemodynamic monitoring
Le Prof. Birgit Assmus (hôpital universitaire de Francfort) a donné un bel aperçu du potentiel du monitoring hémodynamique ambulatoire au moyen du système cardioMEMS. Une décompensation aiguë d'une insuffisance cardiaque (ADHF) constitue un important problème médical, caractérisé par des réhospitalisations fréquentes (36,2 % après 3 mois) et une mortalité élevée (8,7 % à 3 mois).7 L'ADHF est responsable d'une grande partie des coûts associés à l'insuffisance cardiaque. Dans 90 % des cas, une hospitalisation pour ADHF est due à la congestion, et rarement à l'hypoperfusion. étant donné le rôle important de la congestion sur le plan des réhospitalisations et de la mortalité, on s'intéresse de plus en plus au monitoring ambulatoire d'une (menace de) congestion. Stricto sensu, la congestion signifie la présence de plaintes et de symptômes dus à une augmentation des pressions de remplissage. Les études COMPASS-HF et CHAMPION indiquent que la mesure des pressions de remplissage ambulatoires (pulmonaire ou ventriculaire droite) peut être effectuée efficacement et en toute sécurité.8, 9 Ces deux études ont révélé une découverte passionnante, à savoir que les pressions de remplissage commencent déjà à augmenter 30 jours avant un tableau d'ADHF, de sorte que le traitement préemptif de l'augmentation des pressions de remplissage pourrait être un moyen d'éviter une hospitalisation. à cet égard, le résultat de l'étude CHAMPION est également convaincant.8 Dans cette étude, la mesure ambulatoire des pressions pulmonaires via le système cardioMEMS a été associée à une réduction de 37 % du critère d'évaluation combiné constitué des hospitalisations pour insuffisance cardiaque et de la mortalité, et ce, que la fraction d'éjection soit réduite ou préservée, et avec des NNT (numbers needed to treat) calculés de 8 versus 2, respectivement. En dépit du potentiel convaincant du système cardioMEMS en termes de réduction des hospitalisations pour insuffisance cardiaque et de la découverte de nouvelles notions physiopathologiques, quelques obstacles entravent malgré tout son utilisation à grande échelle. Le coût élevé de ce dispositif, la nécessité d'une équipe performante qui adapte le traitement de manière dynamique et les imprécisions au sujet du traitement optimal pour réduire les pressions de remplissage (diurétiques versus vasodilatateurs) sont des questions qui doivent encore être résolues.
4 Prosthetic heart valves and heart failure
Pour terminer, c'est le Prof. Bernard Cosyns (UZ Brussel) qui a pris la parole. Lors d'une intéressante session clinique, il a proposé, à l'aide de cas cliniques, une prise en charge de l'insuffisance cardiaque chez les patients porteurs de valves prothétiques. Les cas ont été résolus via une approche systématique du problème. Cette approche englobait la différenciation entre le patient souffrant d'insuffisance cardiaque de novo, ayant déjà une valve prothétique (à subdiviser en forme aiguë, postopératoire et chronique) et le patient souffrant d'insuffisance cardiaque, ayant besoin d'une valve prothétique.
Références
- Heywood, J.T., Fonarow, G.C., Yancy, C.W. et al. Comparison of medical therapy dosing in outpatients cared for in cardiology practices with heart failure and reduced ejection fraction with and without device therapy: report from IMPROVE HF. Circ Heart Fail, 2010, 3 (5), 596-605.
- Curtis, A.B., Yancy, C.W., Albert, N.M. et al. Cardiac resynchronization therapy utilization for heart failure: findings from IMPROVE HF. Am Heart J, 2009, 158 (6), 956-964.
- Mullens,W., Grimm, R.A., Verga, T. et al. Insights from a cardiac resynchronization optimization clinic as part of a heart failure disease management program. J Am Coll Cardiol, 2009, 53 (9), 765-773.
- Fung, J.W., Chan, J.Y., Yip, G.W. et al. Effect of left ventricular endocardial activation pattern on echocardiographic and clinical response to cardiac resynchronization therapy. Heart, 2007, 93 (4), 432-437.
- Martens, P., Verbrugge, F.H., Mullens, W. Optimizing CRT- do we needmore leads and methods of delivery. J Atr Fib, 2015, 7 (6), 39-47.
- Sohal, M., Shetty, A., Niederer, S. et al.Mechanistic insights into the benefits of multisite pacing in cardiac resynchronization therapy: The importance of electrical substrate and rate of left ventricular activation. Heart Rhythm, 2015, 12 (12), 2449-2457.
- Fonarow, G.C., Abraham, W.T., Albert, N.M. et al. Association between performancemeasures and clinical outcomes for patients hospitalizedwith heart failure. JAMA, 2007, 297 (1), 61-70.
- Abraham, W.T., Stevenson, L.W., Bourge, R.C., Lindenfeld, J.A., Bauman, J.G., Adamson, P.B. Sustained efficacy of pulmonary artery pressure to guide adjustment of chronic heart failure therapy: complete follow-up results from the CHAMPION randomised trial. Lancet, 2015, [Epub ahead of print].
- Bourge, R.C., Abraham, W.T., Adamson, P.B. et al. Randomized controlled trial of an implantable continuous hemodynamicmonitor in patientswith advanced heart failure: the COMPASS-HF study. J Am Coll Cardiol, 2008, 51 (11), 1073-1079.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.