Session organized by the Belgian Working Group on Heart Failure (BWGHF)
Ce 9 février 2017, la session du BWGHF a débuté par l'exposé du Pr Stefan Anker (Göttingen, Allemagne) sur les nouvelles recommandations dans la prise en charge de l'insuffisance cardiaque (IC).1 Ensuite, deux orateurs ont illustré par des cas cliniques les difficultés d'appliquer ces recommandations dans le contexte belge. Enfin, le Dr Pieter Martens (ZOL Genk), lauréat du Best Abstract, a présenté un exposé sur l'une des comorbidités fréquentes dans l'IC, la carence martiale.
Presentation of the new Heart Failure guidelines
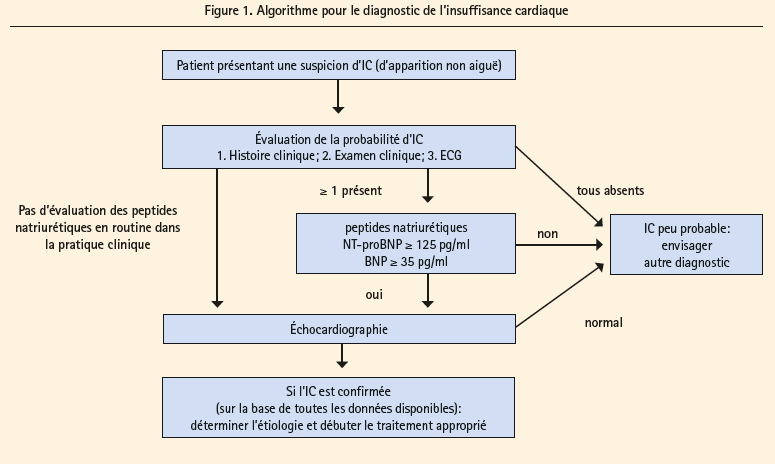
Le Pr S. Anker (ancien président de la Heart Failure Association (HFA)) a présenté les nouvelles recommandations dans la prise en charge de l'IC présentées sous forme de 10 commandements. Il a insisté sur le nouvel algorithme pour le diagnostic qui intègre la clinique, le dosage des peptides natriurétiques et l'échocardiographie transthoracique (ETT). Pour ce qui est du dosage des peptides natriuétiques, il a rappelé son importance dans la mise au point alors que celui-ci n'est toujours pas remboursé en Belgique.
Par ailleurs, l'ETT a toujours un rôle important dans la démarche diagnostique avec l'analyse des structures myocardiques avec la mesure de la fraction d'éjection ventriculaire gauche (FEvg) pour confirmer le diagnostic et également déterminer le type d'IC. En effet, une nouvelle classification est définie et est basée sur la mesure de la FEvg par échocardiographie avec 3 formes d'IC:
- IC à FEvg réduite (HFrEF, FEVG <40%),
- IC mid-range (HFmrEF, FEVG: 40-49%),
- IC à fraction d'éjection préservée (HFpEF, LVEF≥50%).
La création d'un groupe distinct pour les formes intermédiaires (HFmrEF) a pour but de stimuler la recherche sur les caractéristiques, la physiopathologie et le traitement de cette forme d'IC.
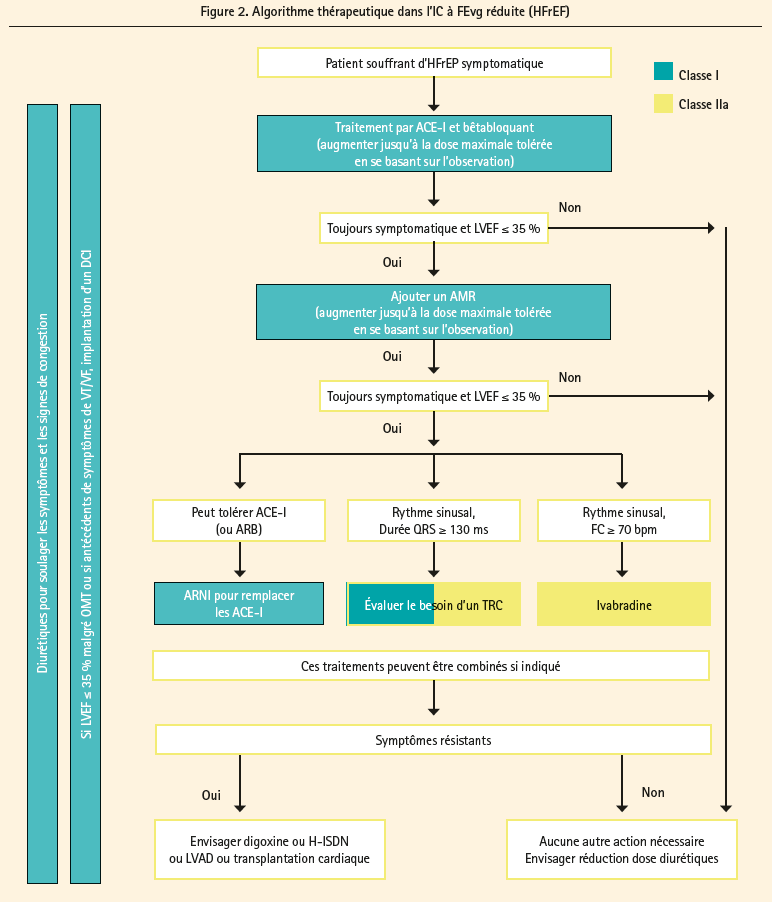
Un élément important dans la prise en charge de l'IC consiste à mettre tout en oeuvre pour prévenir ou retarder l'apparition de celle-ci vie avec un contrôle optimal des facteurs de risque cardiovasculaire ainsi que l'instauration précoce des IEC et des bêta-bloquants chez les patients qui présentent un antécédent d'infarctus du myocarde ou une dysfonction ventriculaire gauche asymptomatiques. Dès que l'IC à FEvg réduite (HFrEF) est symptomatique, la pharmacothérapie recommandée doit être instaurée avec la combinaison d'un IEC (ou ARB si IEC n'est pas toléré), un bêta-bloquant et un MRA, ces molécules sont une indication de classe IA. Bien sûr, les diurétiques seront utilisés pour améliorer les symptômes et réduire les hospitalisations en cas de congestion. Si malgré cette trithérapie, le patient reste symptomatique, une nouvelle classe thérapeutique (ARNI) avec le LCZ696 (association d'un inhibiteur de la néprilysine (Sacubitril) et d'un sartan (Valsartan)) devra être envisagée pour remplacer l'IEC ou l'ARB. L'entrée du LCZ696 dans les guidelines fait suite aux résultats de l'étude PARADIGM-HF2 qui a démontré une efficacité significative sur la mortalité et les hospitalisations. Toutefois, il convient d'être vigilant quant aux conditions de son utilisation et de son suivi.
Dans le traitement électrique, l'implantation d'un ICD chez les patients en prévention secondaire et en cas d'IC avec une FEVG ≤ 35 % (malgré au moins 3 mois de traitement médical optimalisé). Il est rappelé que l'implantation d'ICD n'est pas recommandée dans les 40 jours suivant un infarctus du myocarde vu l'absence d'impact sur le pronostic. La thérapie de resynchronisation cardiaque (CRT) est indiquée chez les patients symptomatiques avec une FEVG ≤ 35 % en rythme sinusal avec un BBGc et une durée QRS de ≥ 130 msec et chez les patients ayant une durée de QRS ≥ 150 msec afin d'améliorer les symptômes et de réduire la morbidité et la mortalité. Par contre, la CRT est contre-indiqué quand la durée de QRS < 130 msec.
La prise en charge des comorbidités des patients souffrant d'IC est essentielle et encore plus importante dans la forme HFpEF. Seize comorbidités sont identifiées dont les principales: le diabète, l'HTA, les apnées du sommeil, la dépression, l'anémie, la carence martiale, la BPCO, l'insuffisance rénale et la cachexie. Une attention particulière doit être apportée à la carence martiale qui peut se présenter sous 2 formes: absolue et fonctionnelle. En effet, les bénéfices de la correction de cette carence ont été démontré grâce entre autres aux études Fair-HF et Confirm-HF.
Dans le diabète, la metformine devrait être le traitement de choix si ce n'est en cas d'IR ou hépatique sévère. Toutefois, l'empagliflozine, un inhibiteur GLPT2, a démontré dans l'étude EMPAG-REG une réduction de la mortalité et des hospitalisations pour IC chez les patients souffrant d'un diabète à haut risque cardiovasculaire. Cependant d'autres études seront nécessaires pour démontrer un éventuel effet de classe et confirmer ces données.
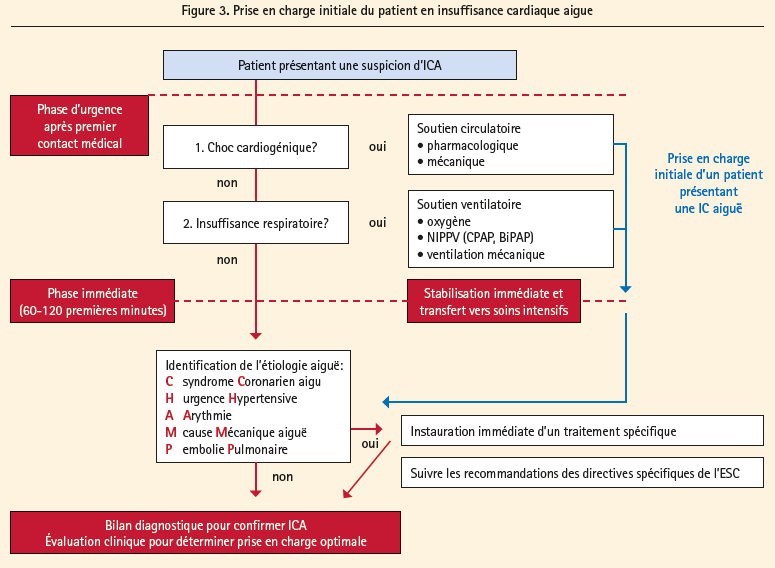
Dans la prise en charge d'un patient suspecté d'une insuffisance cardiaque aigue, les démarches diagnostiques et thérapeutiques doivent être optimalisées avec une évaluation rapide lors de la phase initiale, de la nécessité d'un support circulatoire et/ou ventilatoire. L'application de l'algorithme sur la base de la présentation clinique initiale en fonction de la présence d'une congestion et d'une hypoperfusion périphérique est également primordiale. Parallèlement, l'identification et le management rapide des situations critiques menaçant le pronostic vital en utilisant l'acronyme CHAMP (acute Coronary syndrome, Hypertension emergency, Arrhythmia, acute Mechanical cause, Pulmonary embolism) est essentiel.
Enfin, l'importance d'une approche pluridisciplinaire des patients IC est primordiale afin de réduire le risque d'hospitalisation et la mortalité (classe IA). Il convient également d'intégrer le vieillissement et le caractère fragile de ces patients avec la nécessité d'une vision holistique avec au besoin la collaboration de gériatre afin de revoir le traitement et de l'adapter dans ce contexte.
Two clinical cases regarding the new guidelines and the difficulties to implement these guidelines in Belgium
How a little cardiologist of periphery can do his best to deal with HF patients?
Le Dr Philippe Blouard (Clinique Saint Luc -Bouges) a présenté un cas pour illustrer la mise en oeuvre de ces recommandations dans la pratique et l'évolution de la prise en charge dans les 20 dernières années. Il a insisté sur l'utilisation de check-list et d'algorithmes pour l'optimalisation du traitement et de la prise en charge. Par ailleurs, il a évoqué l'intérêt de créer et de tenir de façon rigoureuse une base de données pour suivre les patients et optimaliser le traitement. L'importance de l'approche pluridisciplinaire a également été abordée avec un travail en équipe avec un staff compétent et formé pour l'éducation des patients, l'organisation d'un suivi rapproché à la sortie de l'hôpital et pour aborder pour les questions difficiles rencontrées dans les formes avancées d'IC (MitraClip, LVAD, greffe ...). Enfin, la nécessité d'inclure les patients dans les programmes de revalidation cardiaque a été évoquée tout en tenant compte des limitations observées en Belgique en termes de nombre de centres et leurs répartitions. Ensuite, il a mis en évidence les carences du système belge par rapport aux recommandations: absence de remboursement du dosage des NP, une offre insuffisante de centres de revalidation cardiaque et l'absence de reconnaissance des HF nurses. Sur ce dernier point, il a souligné la création de formations spécifiques en IC mises en place en Belgique sur base des derniers guidelines. Ces formations ont débuté en Flandre à l'automne 2016 et devraient commencer en 2017 pour la partie francophone du pays. Enfin, il a appelé les cardiologues présents à développer des centres de l'IC pour répondre au nombre croissant de nouveaux patients.
Applying the HF guidelines in Belgium.
Le Dr Matthias Dupont (Ziekenhuis Oost-Limburg, Genk) a pour sa part abordé la démarche diagnostique au regard des derniers guidelines. Son cas illustrait le bilan biologique à réaliser avec entre autre le bilan martial. Ce cas de carence martiale chez un patient IC illustrait la sous-utilisation des recommandations dans le dépistage et le traitement de cette comorbidité.
Il a attiré l'attention sur le manque d'optimalisation des traitements médicamenteux et non-médicamenteux (Implantation d'ICD, de CRT, inclusion dans les programmes de revalidation cardiaque). Il a donné l'exemple de la CRT avec seulement 22,5 % des patients répondants aux critères d'implantation qui reçoivent effectivement un CRT ainsi que 32,7 % des patients pour un ICD.3, 4 Ensuite, il a poursuivi son exposé pour aborder l'algorithme de la prise en charge selon la présentation wet-dry cold.
Pour terminer, il a conclu que les guidelines sont sous-utilisés en Belgique et que les cardiologues ont une part de responsabilité dans cette situation ainsi que les pouvoirs publics.
Prevalence and impact of iron deficiency with and without anaemia on heart failure related outcome
Cette session s'est terminée par la présentation du Dr Pieter Martens (ZOL - Genk), lauréat du Best Abstract qui a abordé la prévalence et l'impact de la carence martiale (ID) en Belgique basée sur les données d'un centre. L'étude réalisée portait sur l'évaluation la prévalence de l'ID dans un centre, déterminer la prévalence de l'ID selon la forme d'IC (HFrEF, HFmrEF et HFpEF), évaluer l'impact sur la clinique et les capacités d'exercice. Cette carence était présente dans plus de 50 % de la population étudié et cette prévalence augmentait avec lé sévérité de l'IC. Elle était également plus présente dans la HFpEF > HFmrEF > HFrEF. L'impact était significatif sur les performances à l'effort ainsi que sur les taux de réhospitalisation et la mortalité. La carence en fer est fréquente dans l'IC quelque soit sa forme et est associée à un mauvais pronostic et de moins bonnes performance physiques.
L'impact de la carence en fer est présent même en l'absence d'une anémie.
Pour conclure, cette session a été enrichissante à plus d'un titre par la qualité des exposés et des orateurs, les nouveautés présentées sur le plan thérapeutique et leurs mises en perspective par rapport à la situation belge. Dès lors, nous espérons que ces recommandations et ces concepts seront largement suivis et appliqués en Belgique.
Références
- Ponikowski, P., et al. 2016 ESC Guidelines for heart failure. Eur Heart J, 2016, 14, 37 (27), 2129-2200.
- McMurray, J.J.V. et al. Angiotensin-Neprilysin Inhibition versus Enalapril in Heart Failure, N Engl J Med, 2014, 371(11), 993-1004.
- Maggioni, E.T. al. HeartFailure Pilot Survey. Eur J HeartFail, 2010, 12, 1076-1084.
- Van Veldhuisen, et al. Eucomedregistry. Eur J Heart Fail, 2009, 11, 1143-1151.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.