D'après l'exposé 'Current state-of-the-art ICD programming in primary prevention' du Pr Laurent Fauchier, présenté lors du 11ème Belgian Heart Rhythm Meeting, le 5 octobre 2017 à Bruxelles. Cet exposé a donné un aperçu de la manière de programmer un DAI, sur la base des preuves et des recommandations actuelles.
1 'Safety first'
Au début des DAI, l'accent était surtout mis sur la sécurité: 'safety first'. Sur ce plan, le but premier du DAI était de détecter et de traiter le plus rapidement possible une tachycardie ventriculaire (TV) ou une fibrillation ventriculaire (FV), via la délivrance d'un choc (défibrillation). À l'époque, on programmait des temps de détection courts afin de réagir dès qu'une arythmie ventriculaire survenait, et il était rare qu'on utilise une stimulation antitachycardique (ATP, capture indolore d'une tachycardie ventriculaire) et/ou des algorithmes de discrimination pour différencier les arythmies supraventriculaires des arythmies ventriculaires. Cette stratégie de programmation était essentiellement basée sur les résultats des études SCDHeft et MADIT II, qui avaient démontré qu'un DAI procurait un bénéfice important sur le plan de la survie, lorsqu'on l'implantait chez des patients souffrant d'insuffisance cardiaque et ayant une fonction ventriculaire gauche fortement diminuée. L'étude SCD-Heft a toutefois également montré que les chocs, qu'ils soient justifiés ou non, étaient associés à une mortalité accrue. Des analyses posthoc ultérieures de l'étude SCD-Heft et de l'étude PREPARE ont en outre démontré que des temps de détection plus longs et l'utilisation de l'ATP entraînaient une réduction significative des chocs, tant justifiés que non justifiés (50 à 92 % de réduction), ainsi qu'une diminution de la mortalité globale (réduction de la mortalité de 8,7 à 4,9 %). Suite à ces résultats, l'adage de la délivrance d'un choc pour chaque arythmie ventriculaire a peu à peu fait place à une programmation mieux réfléchie des DAI, lors de laquelle seules les arythmies persistantes et potentiellement mortelles sont traitées au moyen de la délivrance d'un choc.1
2 La programmation avancée des DAI en l'an 2017
Les quatre principaux piliers utilisés actuellement pour limiter les chocs injustifiés ou inadaptés sont les suivants: programmation de temps de détection plus longs, création de zones de thérapie différentes aux fréquences cardiaques plus élevées, utilisation extensive de l'ATP et application d'algorithmes modernes pour différencier les tachycardies supraventriculaires (TSV) d'une TV. L'utilité de cette nouvelle stratégie de programmation a trouvé son origine dans plusieurs vastes études randomisées. L'étude MADIT-RIT a montré qu'un temps de détection plus long et un traitement différé entraînaient une réduction de 75 % des chocs injustifiés et de 50 % des chocs justifiés. Dans l'étude PainFree, l'utilisation extensive de l'ATP a significativement réduit la nécessité d'une défibrillation douloureuse. L'étude ASTRID a prouvé que l'utilisation de discriminateurs des TSV réduit significativement les chocs injustifiés.1
3 Recommandations actuelles au sujet de la programmation des DAI en prévention primaire
Les recommandations actuelles au sujet de la programmation des DAI ont été publiées en 2015, et ont été mises par écrit dans un document de consensus de la Heart Rhythm Society, de la European Heart Rhythm Association, de l'Asia Pacific Heart Rhythm Society et de la Sociedad Latinoamericana de Estimulación Cardiaca y Electrofisiológica.2 Le Pr Fauchier a expliqué les recommandations ci-dessous.
3.1 Recommandations au sujet des temps de détection et des zones de thérapie
Les recommandations actuelles préconisent un temps de détection plus long, consistant en au moins 30 battements ou 6-12 secondes, pour les fréquences cardiaques inférieures à 250/min. Des temps de détection de 30 intervalles ou 2,5 secondes sont recommandés pour les fréquences supérieures à 250/min. En ce qui concerne la fréquence cardiaque la plus basse qui doit être suivie d'une intervention, les recommandations préconisent que la zone de TV la plus basse débute à des fréquences cardiaques comprises entre 185 et 200 battements par minute. On peut envisager des exceptions à cette règle chez les patients jeunes et les patients chez qui les algorithmes de discrimination ne peuvent différencier de manière fiable des TSV d'une TV. Chez ces patients, on peut programmer une fréquence cardiaque plus élevée pour la zone de thérapie la plus basse (bien évidemment, toujours à condition qu'il n'y ait pas de TV cliniquement documentée qui tomberait en dessous de cette zone). Il faut envisager la programmation de plusieurs zones de thérapie (tableau 1).


3.2 Recommandations au sujet de la tachythérapie
Les recommandations de 2015, relatives aux DAI, affirment qu'il n'existe pas de consensus univoque au sujet de l'utilisation de l'ATP. Parmi les inconvénients possibles de l'ATP, citons: l'ATP avance la thérapie du DAI (étant donné qu'il n'y a pas de temps de charge), ce qui entrave la cessation spontanée de la TV, l'ATP peut être inefficace et de ce fait allonger le temps de détection total, l'ATP est moins approprié en prévention primaire sans TV documentée et l'ATP peut accélérer une TV, la transformant en FV. Par ailleurs, on compte également bon nombre d'arguments en faveur de l'utilisation de l'ATP. Ainsi, l'ATP est indolore, jusqu'à 80 % des arythmies ventriculaires sont des TV, et l'ATP est efficace dans 75-90 % de ces TV, la programmation de l'ATP en premier lieu permet un temps de détection plus long, un ATP inopportun ou trop précoce est toujours moins néfaste qu'un éventuel choc injustifié. Bien que les preuves en faveur de l'ATP soient moins bien documentées par des études randomisées, les recommandations préconisent l'utilisation de l'ATP jusqu'aux fréquences de 230/min. L'utilisation de l'ATP n'est déconseillée chez un patient que si cette stimulation s'avère proarythmogène ou inefficace. En ce qui concerne les modalités de l'ATP, les recommandations préconisent l'utilisation d'au moins une tentative d'ATP avec huit stimuli à une longueur de cycle de 84-88 % de la longueur du cycle de tachycardie. L'ATP 'burst' (intervalles de stimulation stables au sein d'une tentative d'ATP) est préféré à l'ATP 'rampe' (raccourcissement progressif des intervalles de stimulation au sein d'une tentative d'ATP).
Outre ces recommandations au sujet de l'utilisation de l'ATP, les recommandations DAI de 2015 préconisent d'envisager la délivrance d'un choc dans chaque zone de thérapie. Le but principal de ceci est de garantir qu'on mette fin à toute arythmie ventriculaire persistante, si l'ATP ne devait pas s'avérer efficace. En outre, il faut toujours envisager la délivrance du choc à la puissance maximale. On peut éventuellement invoquer des exceptions à ceci si les tests du seuil de défibrillation (DFT, defibrillation threshold tests) ont montré une défibrillation efficace à une énergie moindre.
3.3 Recommandations au sujet des discriminateurs de TSV
Les différents fabricants de DAI proposent tous leurs propres algorithmes permettant de différencier des TSV d'une TV. Ces algorithmes se basent sur des critères morphologiques, sur le début brutal ou non de la tachycardie et sur sa régularité. En cas de DAI double ou triple chambre, on observe la relation entre les signaux auriculaires et ventriculaires. L'utilisation de ces algorithmes de discrimination permet d'éviter bien des chocs injustifiés. Les recommandations actuelles préconisent l'utilisation de ces algorithmes de discrimination des TSV jusqu'aux fréquences cardiaques égales à 230/min (classe de recommandation I). Ce n'est que lorsque le patient souffre d'un bloc AV complet ou d'une FA permanente, ou s'il a des antécédents de discrimination incorrecte entre des TSV et une TV que l'utilisation de ces algorithmes est déconseillée. Il est important de noter que les recommandations indiquent qu'il faut préférer un DAI monochambre lorsqu'une électrode auriculaire a uniquement pour but de différencier une TSV d'une TV (classe de recommandation IIa). En d'autres termes, le fait de viser une meilleure discrimination entre une TSV et une TV n'est pas une raison suffisante pour justifier la mise en place d'une électrode auriculaire supplémentaire, si le patient n'a pas besoin de stimulation au niveau auriculaire.
La détection automatique précoce de problèmes d'électrodes est également recommandée (classe de recommandation I). Des recommandations moins solides (classe de recommandation IIb) sont valables pour la détection automatique de parasites ou d'artéfacts (le 'bruit' est détecté si les signaux sur le canal de choc (far-field) ne correspondent pas au canal de détection (near-field)) et pour les algorithmes de détection d'oversensing (surdétection) de l'onde T.
Les DAI des différentes marques possèdent tous leurs propres algorithmes de discrimination entre TSV et TV, qui diffèrent fortement entre eux. Suite à la publication des recommandations de 2015 consacrées aux DAI, on a demandé à tous les fabricants de DAI de prévoir une suggestion pour la programmation optimale du DAI, sur la base de leurs algorithmes spécifiques, propres à la marque. Ces suggestions sont reprises à la figure 1.1
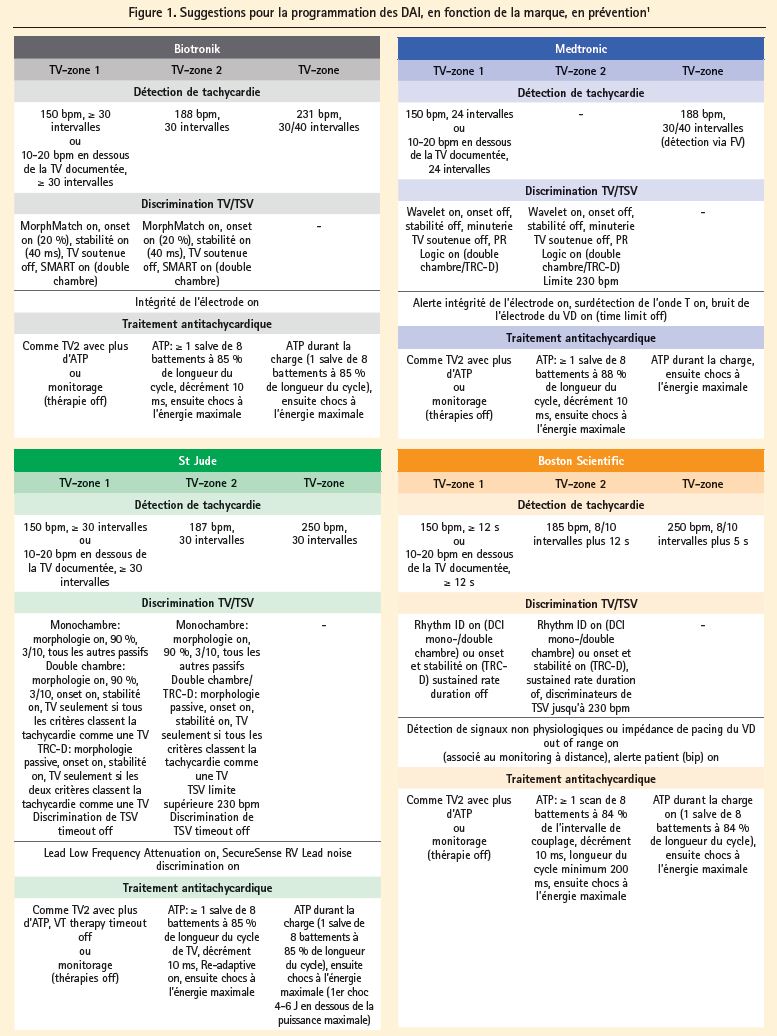
3.4 Prévention primaire chez les patients présentant des canalopathies
Il n'existe pas de consensus pour la programmation des DAI chez les patients souffrant du syndrome de Brugada, d'un syndrome du QT court ou long, d'une TV polymorphe catécholaminergique ou d'un syndrome de repolarisation précoce. Ces patients sont généralement jeunes, ils ont plus souvent un mode de vie actif et atteignent des fréquences sinusales élevées. Chez ces patients, on peut envisager la programmation d'une zone de thérapie unique à une fréquence cardiaque élevée (≥ 222/min) afin de réduire autant que possible le risque de chocs injustifiés. Il est toutefois recommandé d'établir une zone de monitoring pour les fréquences cardiaques allant de 185/min à 222/min, afin que les tachycardies dans cette zone de fréquence soient malgré tout documentées dans la mémoire du DAI. Dans des cas spécifiques (comme les torsades de pointes autolimitatives en cas de syndrome du QT long), on peut envisager un temps de détection plus long.
3.5 Recommandations en ce qui concerne le DAI sous-cutané en prévention primaire
En cas de DAI sous-cutané en prévention primaire, l'utilisation de deux zones de détection distinctes est recommandée. La première zone doit débuter aux fréquences inférieures à 200/min avec activation des discriminateurs de TSV, et il faut programmer une deuxième zone de thérapie pour les fréquences cardiaques supérieures à 230/min, sans utilisation d'algorithmes de discrimination.
4 Risques et considérations à propos des recommandations de programmation actuelles
Le revers possible de temps de détection plus longs et zones de thérapie aux fréquences cardiaques plus élevées est que les TV dont la fréquence est inférieure à ces zones de thérapie ne seront pas traitées. Ceci constitue surtout un risque chez les patients qui peuvent développer des TV relativement lentes (comme sous l'influence d'antiarythmiques de classe III) et qui ont une fonction ventriculaire gauche fortement réduite, chez qui même une TV lente peut créer des problèmes hémodynamiques. Toutefois, on ne connaît pas bien l'ampleur de ce problème dans l'actuelle population de patients porteurs de DAI, car les TV lentes ne figurent souvent pas dans la mémoire du DAI lors d'une telle programmation. L'étude MADIT-RIT a indiqué que l'utilisation de temps de détection plus longs et de zones de thérapie plus hautes n'est pas associée à un risque accru de TV/FV non traitée. Ce critère a toutefois été évalué selon la présence - ou non - de syncopes en tant que marqueur de substitution d'une TV/FV non traitée! En d'autres termes, il est possible qu'une partie des décès inexpliqués soient aussi imputables à des TV qui, non seulement n'ont pas été traitées, mais qui n'ont pas non plus été enregistrées.
Une attitude sûre semble être de prévoir malgré tout une zone de monitoring dans laquelle toute tachycardie est au moins stockée dans la mémoire du DAI, si on programme des zones de thérapie à des fréquences cardiaques plus élevées. Si on utilise cette zone de monitoring, les TV lentes seront malgré tout reconnues et enregistrées par le DAI, même si elles sont en dessous du seuil de la zone de thérapie la plus basse. Ceci permet au clinicien de repérer de telles tachycardies et éventuellement de procéder à des adaptations propres au patient.
Références
- Israel, C.W. and Burmistrava, T. Optimal tachycardia programming in ICDs : Recommendations in the post- MADIT-RIT era. Herzschrittmacherther Elektrophysiol, 2016, 27 (3), 163-170.
- Wilkoff, B.L., Fauchier, L., Stiles, M.K. et al. 2015 HRS/ EHRA/APHRS/SOLAECE expert consensus statement on optimal implantable cardioverter-defibrillator programming and testing. Europace, 2016, 18 (2), 159-183.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.