Le symposium satellite consacré à la prévention cardiovasculaire s'est tenu le jeudi 8 février après-midi au Silver Hall. Cette question reste extrêmement pertinente en 2018, étant donné qu'en Europe, 44 % des hommes et 56 % des femmes décèdent toujours d'une affection cardiovasculaire. Dès lors, durant cette session, on a traité plus en détail des moteurs au sein du continuum cardiovasculaire, ainsi que des mesures préventives primaires et secondaires pour interrompre ce continuum.
The endothelium and atherosclerosis in the cardiovascular continuum (Pr Taddei, Pise)
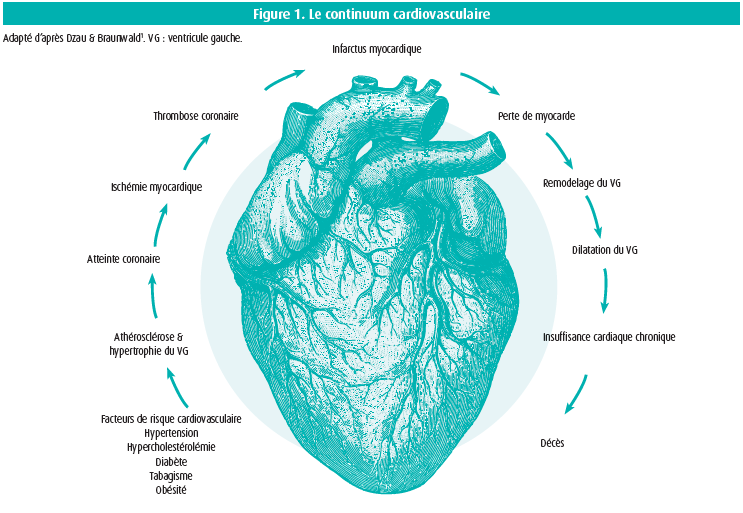
En 1991, Dzau et Braunwald1 ont introduit le concept de 'continuum cardiovasculaire' (figure 1), dans lequel des facteurs de risque tels que l'hypertension artérielle, le tabagisme, le diabète, l'hypercholestérolémie et l'obésité déclenchent une chaîne d'athérosclérose accélérée avec risque de thrombose coronaire, d'ischémie myocardique et d'infarctus. La dysfonction endothéliale joue un rôle majeur au sein de ce continuum2. Les dégâts tissulaires résultant des facteurs de risque susmentionnés entraînent en effet des concentrations plus élevées d'ECA (enzyme de conversion de l'angiotensine) et d'angiotensine II. Via la liaison au récepteur de l'angiotensine I, l'angiotensine II entraîne une diminution de la biodisponibilité de l'oxyde d'azote (NO) et constitue ainsi une source de stress oxydatif pour la cellule endothéliale. Deuxièmement, via l'angiotensine II, l'ECA induit une dégradation accélérée de la bradykinine. Cette interaction entre la bradykinine et l'angiotensine II a un effet prothrombogène, étant donné que la bradykinine exerce normalement un effet fibrinolytique via la libération de l'activateur tissulaire du plasminogène (t-PA) au départ de la cellule endothéliale. Les sartans bloquent uniquement le récepteur de l'angiotensine II, qui joue un rôle mineur dans la fonction des cellules endothéliales, là où les inhibiteurs de l'enzyme de conversion de l'angiotensine (IECA) bloquent la transformation d'angiotensine I en angiotensine II active et, outre leur effet antihypertenseur, offrent également une protection additionnelle pour l'endothélium. D'après plusieurs études, cette différence mécanistique entre ces deux produits se reflète également dans la supériorité des IECA quant à des critères d'évaluation cliniques concrets tels que la prévention des maladies coronariennes et la mortalité globale, indépendamment de l'effet antihypertenseur3, 4.
How to break the cardiovasculair continuum: role of the lipidologist (Pr Descamps, UCL, Jolimont)
Pour contrecarrer la progression du continuum cardiovasculaire1, il va de soi qu'il est important d'intervenir précocement sur les facteurs de risque à l'origine de l'athérosclérose. Une méta-analyse d'études de cohorte épidémiologiques5 indique que chaque baisse de 10 mmHg de la tension artérielle systolique est associée à une diminution de 25 % des maladies coronariennes et de 35 % des AVC. Il en va de même du cholestérol : chaque diminution de 40 mg/dl du LDL est associée annuellement à une diminution de 21 % des événements coronariens, des AVC et de la mortalité cardiovasculaire6. Mais un malheur n'arrivant jamais seul, il est très vraisemblable que votre patient présente plusieurs facteurs de risque, en tenant compte de son style de vie et de sa constitution génétique. Ceci n'est pas négligeable : ainsi, Yusuf et al.7 ont noté une augmentation de 20 fois de l'odds ratio pour la survenue d'un infarctus myocardique en présence d'hypertension couplée à trois autres facteurs de risque. Cet 'effet multiplicatif' est imputable à la voie commune du stress oxydatif et de la dysfonction des cellules endothéliales2. Dès lors, les stratégies et cibles thérapeutiques dans le cadre de la prévention cardiovasculaire primaire doivent se focaliser sur le profil de risque cardiovasculaire global plutôt que sur chaque facteur de risque séparément. à cet égard, l'European/Belgian Heart score chart peut constituer un guide utile pour évaluer le risque à 10 ans d'un premier événement athéroscléreux fatal et adapter le traitement en conséquence8, 9. En outre, il est apparu qu'une prise en charge combinée de l'hypertension et du cholestérol (les deux facteurs de risque les plus modifiables) entraîne véritablement une amélioration substantielle du pronostic cardiovasculaire, comparativement à un traitement ciblant l'un des deux facteurs de risque. Ainsi, l'étude ASCOT a pu démontrer une incidence significativement plus faible de décès cardiovasculaires et d'infarctus myocardiques non fatals dans le sous-groupe de patients chez qui on avait ajouté de l'atorvastatine (au lieu d'un placebo) au traitement par périndopril-amlodipine. Cet effet n'a pas été observé lorsque des patients traités par aténolol thiazide ont été randomisés vers de l'atorvastatine vs un placebo10. En d'autres termes, il existe donc un effet anti-athéroscléreux synergique, encore incomplètement élucidé, entre le périndopril- amlodipine et l'atorvastatine.
How to break the cardiovasculair continuum: role of the cardiologist (Pr Sinnaeve, UZ Leuven)
En 2018, la survie à 10 ans après un syndrome coronarien aigu (SCA), quel qu'en soit le type, est toujours jusqu'à 50 % plus faible11. Le continuum cardiovasculaire se poursuit donc. La prévention secondaire peut être subdivisée en 3 sous-catégories : (a) adaptations du style de vie (b) suivi et revalidation cardiaque et (c) prévention médicamenteuse. L'importance d'une alimentation saine, de l'arrêt du tabac, de la réduction pondérale, mais aussi du chômage et de la dépression post-SCA est souvent sous-estimée. Un programme de revalidation peut offrir un cadre permettant de suivre ces facteurs de risque. En outre, tout comme le tabagisme, la sédentarité est un 'big killer' qui, selon les estimations, provoque ± 5 millions de décès par an12. En ce qui concerne les mesures médicamenteuses, les recommandations actuelles sont linéaires8, 13, 14.
L'importance du traitement antiagrégant plaquettaire est universellement reconnue. En outre, l'étude PEGASUS15 a révélé une incidence significativement moindre d'AVC, de réinfarcissements et de décès cardiovasculaires en cas de prise prolongée de ticagrelor, un an après un infarctus myocardique. Pour cette raison, en Belgique, les patients à haut risque entrent en ligne de compte pour l'administration prolongée de ticagrelor à la dose de 60 milligrammes (mg) 2 fois par jour. Par ailleurs, la prise d'un bêtabloquant et d'un IECA fait partie du traitement standard, même à l'ère des interventions coronaires percutanées (PCI), étant donné que ces produits entraînent respectivement une diminution significative de la mortalité cardiaque16 et des événements cardiovasculaires17. En outre, leur utilisation concomitante est associée à une incidence moindre d'infarctus myocardiques et d'hospitalisation pour insuffisance cardiaque18, 19. En ce qui concerne le cholestérol LDL (qu'il soit trop élevé ou non), une seule règle est d'application: 'the lower, the better'. Dans l'étude IMPROVE-IT, l'ajout d'ézétimibe (un agent différent des statines, qui réduit l'absorption gastro-intestinale du cholestérol) à un traitement par statine entraîne une réduction de 24 % du LDL. Par ailleurs, cette combinaison a entraîné une incidence significativement moindre d'événements cardiovasculaires, comparativement à une statine en monothérapie, ce qui suggère une fois de plus que la cible < 70 mg/dl n'est pas assez stricte. Tout ceci signifie-t-il que nous sommes dans le bon ? Un coup d'oeil sur les données de l'étude EUROASPIRE20, 21 nous apprend qu'un traitement correct est instauré chez 3 patients sur 4, souffrant d'une maladie coronarienne, mais que les cibles visées ne sont atteintes que dans 50 % (TA, HbA1c) et 20 % (LDL) des cas. Nous instaurons donc correctement les médicaments, mais nous pourrions mieux faire sur le plan du suivi thérapeutique. Peu d'efforts sont consentis afin de favoriser la prise des médicaments. Pourtant, une simplification du schéma de traitement (p.ex. au moyen d'un traitement combiné), un suivi et un feedback répétés, l'éducation des patients, les questions relatives à la compliance thérapeutique sont des indications de classe I dans les recommandations8. En outre, le médecin doit également s'interroger sur son propre respect de ces recommandations. Un parfait exemple est le fait que l'on prescrive encore trop souvent des statines de première génération ou des statines de deuxième ou de troisième génération (trop) faiblement dosées en prévention secondaire. Enfin, what's next? L'anticoagulation à vie en prévention secondaire est un 'hot topic'. L'étude COMPASS22 a montré une amélioration significative des résultats cardiovasculaires, mais aussi davantage d'hémorragies majeures chez les patients souffrant de maladies coronariennes stables, randomisés vers du rivaroxaban 2,5 mg 2 fois par jour + de l'acide acétylsalicylique, comparativement à l'acide acétylsalicylique en monothérapie. Dans l'étude FOURIER23, l'utilisation d'évolocumab (un anticorps monoclonal dirigé contre la proprotéine convertase subtilisine/kexine de type 9) en plus d'une statine a entraîné un taux de LDL médian de 30 mg/dl, couplé à une diminution significative des événements cardiovasculaires. Malgré cela, l'INAMI ne prévoit pour le moment de remboursement qu'en cas d'hypercholestérolémie familiale hétérozygote. Enfin, à l'avenir, de plus en plus de traitements se cibleront sur les voies inflammatoires au sein de la physiopathologie de l'athérosclérose, dans l'espoir d'améliorer les résultats post-SCA24
Références
- Dzau, V., Braunwald, E. Resolved and unresolved issues in the prevention and treatment of coronary artery disease: a workshop consensus statement. Am Heart J, 1991, 121, 1244-1263.
- Dzau, V.J. et al. The cardiovascular disease continuum validated: Clinical evidence of improved patient outcomes: Part I: Pathophysiology and clinical trial evidence (risk factors through stable coronary artery disease). Circulation, 2006, 114, 2850-2870.
- Agodoa, L. et al. Blood pressure-dependent and independent effects of agents that inhibit the renin-angiotensin system. J Hypertens, 2007, 25, 951-958.
- Strauss, M.H., Hall, A.S. Angiotensin receptor blockers may increase risk of myocardial infarction unraveling the ARB-MI paradox. Circulation, 2006, 114, 838-854.
- Law, M.R., Morris, J.K., Wald, N.J. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: Meta-analysis of 147 randomised trials in the context of expectations from prospective epidemiological studies. BMJ, 2009, 338, 1245.
- Treatment, C., Ctt, T. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170 000 participants in 26 randomised trials. Lancet, 2010, 376, 1670-1681.
- Yusuf, S. et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries in a case-control study based on the INTERHEART study. Lancet, 2004, 364, 937-952.
- Piepoli, M. F. et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J, 2016, 37, 2315-2381.
- Aktas, M.K., Ozduran, V., Pothier, C.E., Lang, R., Lauer, M.S. Global Risk Scores and Exercise Testing for Predicting All-Cause Mortality. JAMA, 2004, 292 (12), 1462-1468.
- Sever, P. et al. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J, 2006, 27, 2982-2988.
- Fox, K.A. A. et al. Underestimated and under-recognized: The late consequences of acute coronary syndrome (GRACE UK-Belgian Study). Eur Heart J, 2010, 31, 2755-2764.
- Lee, I.M. et al. Effect of physical inactivity on major non-communicable diseases worldwide: An analysis of burden of disease and life expectancy. Lancet, 2012, 380, 219-229.
- Mancia, G. et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J, 2013, 34, 2159-2219.
- Montalescot, G. et al. 2013 ESC guidelines on the management of stable coronary artery disease. Eur Heart J, 2013, 34, 2949-3003.
- Bonaca, M.P. et al. Long-Term Use of Ticagrelor in Patients with Prior Myocardial Infarction. N Engl J Med, 2015, 372, 1791-1800.
- Choo, E. H. et al. Benefit of ß-blocker treatment for patients with acute myocardial infarction and preserved systolic function after percutaneous coronary intervention. Heart, 2014, 100, 492-499.
- Fox, K. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet, 2003, 362, 782-788.
- Bertrand, M.E., Ferrari, R., Remme, W.J., Simoons, M.L., Fox, K.M. Perindopril and ß-blocker for the prevention of cardiac events and mortality in stable coronary artery disease patients: A EUropean trial on Reduction of cardiac events with Perindopril in stable coronary Artery disease (EUROPA) subanalysis. Am Heart J, 2015, 170, 1092-1098.
- Brugts, J. J. et al. The Treatment Effect of an ACE-Inhibitor Based Regimen with Perindopril in Relation to Beta-Blocker use in 29,463 Patients with Vascular Disease: a Combined Analysis of Individual Data of ADVANCE, EUROPA and PROGRESS Trials. Cardiovasc Drugs Ther, 2017, 31, 391-400.
- Kotseva, K. et al. EUROASPIRE IV: A European Society of Cardiology survey on the lifestyle, risk factor and therapeutic management of coronary patients from 24 European countries. Eur J Prev Cardiol, 2016, 23, 636-648.
- Kotseva, K. The EUROASPIRE surveys: lessons learned in cardiovascular disease prevention. Cardiovasc Diagn Ther, 2017, 7, 633-639.
- Eikelboom, J.W. et al. Rivaroxaban with or without Aspirin in Stable Cardiovascular Disease. N Engl J Med, 2017, NEJMoa1709118. doi:10.1056/NEJMoa1709118.
- Sabatine, M.S. et al. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. N Engl J Med, 2017, 376, 1713-1722.
- Rymer, J.A., Newby, L.K. Failure to Launch: Targeting Inflammation in Acute Coronary Syndromes. JACC Basic to Transl Sci, 2017, 2, 484-497.
- Haynes, R., McDonald, H., Garg, A., Montague, P. Interventions for helping patients to follow prescriptions for medications. Cochrane Database Syst Rev, 2002, doi:10.1002/14651858.CD000011.
- Gupta, A.K., Arshad, S., Poulter, N.R. Compliance, safety, and effectiveness of fixed-dose combinations of antihypertensive agents: A meta-analysis. Hypertension, 2010, 55, 399-407.
- Berg, J.S., Dischler, J., Wagner, D.J., Raia, J.J., Palmer-Shevlin, N. Medication compliance: a healthcare problem. Ann Pharmacother, 1993, 27, S1-24.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.