1 Dépistage de la fibrillation auriculaire et conscientisation (Georges Mairesse, Vivalia - Clinique St. Joseph, Arlon, Belgique)
La fibrillation auriculaire (FA) est associée à un risque accru d'événements thrombo emboliques (TE) et d'AVC, et elle peut souvent être asymptomatique (50 % des diagnostics sont fortuits plutôt que motivés par des symptômes), et dès lors sous diagnostiquée et sous-estimée. La prise de conscience et le dépistage de la FA peuvent jouer un rôle important pour son identification précoce et la prévention ultérieure des événements thrombo-emboliques et des AVC.
Un programme de dépistage national de la FA a été mis sur pied en 2012 en Belgique, au moyen de campagnes de presse nationales annuelles, de seeding social sur Facebook, etc. De 2012 à 2016, plus de 100 hôpitaux y ont participé, et 1,5 % de la population belge a été dépisté. Durant 5 années de dépistage en Belgique, on a identifié une FA chez 1,4 % des patients, la prévalence augmentant avec l'âge et le sexe masculin. Le score CHA2DS2-VASc était ≥ 2 chez 69 % des patients, mais seuls 11,2 % étaient traités par anticoagulants au moment du dépistage.1
Bien qu'il existe plusieurs manières de rechercher une FA (pouls, monitoring tensionnel à domicile…), un ECG est impératif pour poser le diagnostic avec une bonne spécificité. De nos jours, plusieurs outils de dépistage existent pour détecter une FA, comme un dépistage par ECG à une dérivation, un dépistage par ECG à plusieurs dérivations et des outils plus récents, comme l'ECG sur iPhone et les dispositifs implantables.
Dans l'étude SEARCH-AF, conduite en Australie en 2012-2013, on a réalisé un dépistage communautaire au moyen d'ECG sur iPhone avec un algorithme automatisé. L'étude a inclus 1 000 participants de plus de 65 ans, parmi lesquels 67 (6,7 %) souffraient de FA. On a trouvé une FA nouvellement identifiée chez 15 participants (1,5 %). L'algorithme automatisé i-ECG a montré une spécificité de 91,4 % et une sensibilité de 98,5 %. Si ce dépistage par i-ECG était élargi à la population générale, le rapport coût-efficacité différentiel serait de 3 142 EUR par QALY (Quality Adjusted Life Year) gagné et de 15 993 EUR pour la prévention d'un AVC.2
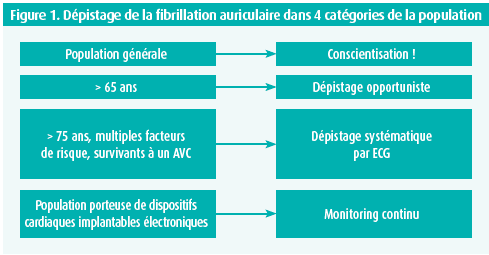
L'approche adéquate pour le dépistage devrait être prise en considération et appliquée de manière raisonnable et rentable, en ciblant 4 groupes de population avec des objectifs différents, comme l'indique la figure 1.
2 émergence de données en vie réelle au sujet de l'anticoagulation pour la prévention des AVC après une FA : y voyez-vous plus clair ? (Stefan Hohnloser, Université J.W. Goethe, Francfort, Allemagne)L'analyse des données en vie réelle (RWD, real world data) peut être utilisée pour renforcer les résultats d'études cliniques randomisées (RCT), mais elle implique plusieurs limitations dont il faut tenir compte lors de l'interprétation des résultats (figure 2).

Une étude rétrospective au moyen d'une base de données de recherche du Health Risk Institute en Allemagne a été réalisée pour évaluer les risques comparatifs d'hémorragies entraînant une hospitalisation lors d'un traitement par anticoagulants oraux non-AVK (NOAC) et phenprocoumone, chez 35 013 patients. Après l'ajustement pour les facteurs potentiellement confondants, il s'est avéré que l'apixaban était associé à des risques moins élevés d'hémorragies gastro-intestinales (GI), tandis que le rivaroxaban était associé à davantage d'hémorragies GI ou autres, comparativement à la phenprocoumone. Il n'y avait pas de différences significatives sur le plan du risque hémorragique entre le dabigatran et la phenprocoumone.3
Une analyse rétrospective similaire effectuée aux états-Unis a évalué l'efficacité et la sécurité des NOAC par rapport à la warfarine. Les critères primaires d'efficacité étaient les AVC ischémiques et hémorragiques et les embolies systémiques, et les critères primaires de sécurité étaient les hémorragies majeures, incluant les hémorragies GI, les hémorragies intracrâniennes et les hémorragies à d'autres endroits. L'apixaban a été associé à un risque moindre d'AVC et d'événements emboliques et à un risque hémorragique moindre. Le dabigatran a été associé à un risque moindre d'AVC hémorragiques et de saignements, mais il n'y avait pas de différences significatives sur le plan du nombre d'embolies systémiques et d'AVC ischémiques. Le rivaroxaban a été associé à un risque moindre d'AVC hémorragiques, d'hémorragies GI ou de tout autre saignement, mais il n'y avait pas de différences significatives entre le rivaroxaban et la warfarine sur le plan des embolies systémiques, des AVC ischémiques et des hémorragies intracrâniennes.4
Dès lors, la conclusion de ces deux études rétrospectives RWD concorde avec les RCT, qui indiquent que l'apixaban est associé à un risque moindre d'AVC, d'événements emboliques et d'hémorragies majeures, comparativement à la warfarine.
Néanmoins, l'analyse rétrospective des RWD laisse encore plusieurs questions sans réponse (sous-dosage, population spécifique, sélection inappropriée des patients…), et elle ne peut être utilisée que pour compléter les données des RCT, mais les différences de méthodologie, de type de prise en charge et de classification des critères d'évaluation doivent être prises en compte, les RCT restant la référence pour l'évaluation des nouveaux traitements.
3 Les NOAC en cas de cardioversion et d'ablation des veines pulmonaires : preuves et gestion optimale (Hein Heidbuchel, UZ Antwerpen, Belgique)
Les recommandations actuelles préconisent une anticoagulation orale pendant trois semaines avant une cardioversion ou, en cas de cardioversion précoce, la réalisation d'une échocardiographie transoesophagienne (ETO) pour exclure des thrombi cardiaques (classe IB). L'anticoagulation orale doit être poursuivie pendant au moins quatre semaines après la cardioversion, et ce indépendamment du profil de risque.5
Trois scénarios différents sont possibles chez les patients ayant besoin d'une cardioversion :
Patient déjà sous NOAC depuis ≥ 3 semaines.
Nouvelle FA depuis > 48 heures chez un patient sans anticoagulation à long terme.
Nouvelle FA depuis ≤ 48 heures chez un patient sans anticoagulation à long terme.
La première étude prospective randomisée portant sur un NOAC chez des patients souffrant de FA, subissant une cardioversion, était X-VERT, qui visait à évaluer l'efficacité et la sécurité du rivaroxaban par rapport aux AVK (antagonistes de la vitamine K). Les résultats ont indiqué que le rivaroxaban était associé à un risque thrombo-embolique et hémorragique moins élevé ou similaire à celui des AVK, tant dans les groupes cardioversion précoce que retardée. Dans ce dernier groupe, le rivaroxaban permettait une cardioversion plus précoce que les AVK.6 Chez les patients ayant une ETO positive, la question de poursuivre le NOAC ou de passer aux AVK subsiste, mais certaines données préliminaires indiquent un effet similaire quant à la dissolution du thrombus.
L'étude ENSURE-AF était la plus grande étude clinique randomisée portant sur l'anticoagulation en cas de cardioversion chez un patient souffrant de FA, et elle a comparé l'edoxaban 60 mg par jour avec l'énoxaparine - warfarine. Les résultats ont indiqué que l'edoxaban est une alternative efficace et sûre au traitement conventionnel par énoxaparine et AVK, avec des taux similaires d'hémorragies majeures et de thrombo-embolies. Les résultats étaient similaires selon que les stratégies étaient conventionnelles ou guidées par ETO.7
L'apixaban a été comparé à l'héparine plus warfarine dans une étude prospective randomisée en vie réelle (étude EMANATE) incluant 1 500 patients. Il s'agit de la première étude ayant évalué des patients naïfs d'anticoagulants dans le contexte d'une cardioversion. De plus, si on planifiait une cardioversion immédiate, l'apixaban était administré à une dose de charge de 10 mg (ou 5 mg si la dose était diminuée) au moins 2 heures avant la cardioversion. Les patients traités par apixaban avaient moins d'AVC et des taux d'hémorragies similaires à ceux bénéficiant des soins habituels. Dans le sous-groupe recevant une dose de charge d'apixaban, on n'a pas noté d'AVC ni d'événements emboliques systémiques, on a relevé un décès et une hémorragie majeure.8 Le délai écoulé depuis le début de la FA jusqu'à la cardioversion joue également un rôle important, et de nouvelles données semblent justifier l'utilisation de NOAC si le délai écoulé depuis le début de la FA est supérieur à 12 h.
L'ablation par cathéter (AC) est typiquement pratiquée sans interruption de l'anticoagulation, selon les recommandations actuelles dans ce contexte.9
Les preuves au sujet des NOAC chez les patients subissant une isolation des veines pulmonaires (IVP) sont limitées, et résultent le plus souvent de petites études observationnelles, parfois avec des protocoles hétérogènes. De vastes RCT sont toujours en cours dans ce contexte, et les résultats sont attendus en 2018 et 2019. Une étude randomisée incluant moins de 250 sujets a pris fin ; elle comparait le rivaroxaban par rapport aux AVK (VENTURE-AF) et une plus vaste RCT incluant plus de 600 patients a récemment été conduite avec du dabigatran (RE-CIRCUIT). Les deux études ont montré que l'utilisation de rivaroxaban et de dabigatran, respectivement, chez des patients subissant une AC est faisable et que les taux d'événements étaient similaires, voire inférieurs, par rapport aux sujets recevant le traitement conventionnel sans interruption.10, 11
Tous les patients subissant une AC devraient recevoir un NOAC ou un AVK, ou subir une échocardiographie transoesophagienne pour rechercher des thrombi avant la procédure. Chez les patients traités par AVK, l'ablation doit être réalisée sans interruption du traitement. Chez les patients traités par NOAC, ayant une fonction rénale normale, il est raisonnable d'arrêter le NOAC 24 heures avant l'ablation. Chez certains patients, on peut envisager de ne pas interrompre le traitement par NOAC.9
Références
- Proietti, M., Mairesse, G.H., Goethals, P., Scavee, C., Vijgen, J., Blankoff, I. et al. A population screening programme for atrial fibrillation: a report from the Belgian Heart Rhythm Week screening programme. Europace, 2016, 18 (12), 1779-1786.
- Lowres, N., Neubeck, L., Salkeld, G., Krass, I., McLachlan, A.J., Redfern, J. et al. Feasibility and cost-effectiveness of stroke prevention through community screening for atrial fibrillation using iPhone ECG in pharmacies. The SEARCH-AF study. Thromb Haemost, 2014, 111 (6), 1167-1176.
- Hohnloser, S.H., Basic, E., Nabauer, M. Comparative risk of major bleeding with new oral anticoagulants (NOACs) and phenprocoumon in patients with atrial fibrillation: a post-marketing surveillance study. Clin Res Cardiol, 2017, 106 (8), 618-628.
- Yao, X., Abraham, N.S., Alexander, G.C., Crown, W., Montori, V.M., Sangaralingham, L.R. et al. Effect of Adherence to Oral Anticoagulants on Risk of Stroke and Major Bleeding Among Patients With Atrial Fibrillation. J Am Heart Assoc, 2016, 5 (2).
- Kirchhof, P., Benussi, S., Kotecha, D., Ahlsson, A., Atar, D., Casadei, B. et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J, 2016, 37 (38), 2893-2962.
- Cappato, R., Ezekowitz, M.D., Klein, A.L., Camm, A.J., Ma, C.-S., Le Heuzey, J.-Y. et al. Rivaroxaban vs. vitamin K antagonists for cardioversion in atrial fibrillation. Eur Heart J, 2014, 35 (47), 3346-3355.
- Goette, A., Merino, J.L., Ezekowitz, M.D., Zamoryakhin, D., Melino, M., Jin, J. et al. Edoxaban versus enoxaparin-warfarin in patients undergoing cardioversion of atrial fibrillation (ENSURE-AF): a randomised, open-label, phase 3b trial. Lancet (London, England), 2016, 388 (10055), 1995-2003.
- Ezekowitz, M.D., Pollack, C.V., Sanders, P., Halperin, J.L., Spahr, J., Cater, N. et al. Apixaban compared with parenteral heparin and/or vitamin K antagonist in patients with nonvalvular atrial fibrillation undergoing cardioversion: Rationale and design of the EMANATE trial. Am Heart J, 2016, 179, 59-68.
- Calkins, H., Hindricks, G., Cappato, R., Kim, Y.-H., Saad, E.B., Aguinaga, L. et al. 2017 HRS/EHRA/ECAS/APHRS/SOLAECE expert consensus statement on catheter and surgical ablation of atrial fibrillation. Europace, 2018, 20 (1), e1-e160.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.