Résumé du symposium satellite 'Achieving the new blood pressure targets: from control to protection'
L'importance de la tension artérielle et de son traitement
à l'échelle mondiale, l'hypertension reste la principale affection traitable. Plus de dix millions de décès par an sont directement attribuables à une tension artérielle trop élevée, et l'hypertension est la principale cause de perte d'années productives1. Plus d'un adulte sur quatre souffre d'hypertension. La détection et le traitement adéquat de l'hypertension, de préférence avant l'apparition de lésions organiques, est et reste une des principales mesures préventives en matière de santé.
Les recommandations soulignent l'importance d'une valeur cible plus basse, mais même des valeurs cibles moins strictes ne sont souvent pas atteintes
Malgré les risques à long terme de l'hypertension artérielle et les avantages évidents d'un bon contrôle tensionnel, les valeurs cibles ne sont pas atteintes chez de nombreux patients. Même lorsque les patients sont traités pour hypertension, la moitié d'entre eux, voire deux tiers, ont toujours une tension trop élevée en dépit d'un traitement2.
Des études indiquent que le risque de décès, d'infarctus myocardique et d'AVC augmente parallèlement au nombre de visites médicales lors desquelles la tension artérielle est mal contrôlée. Les patients dont la tension artérielle était inférieure à 140/90 mmHg lors de moins d'un quart des contrôles couraient un risque près de deux fois plus élevé d'infarctus myocardique, d'AVC et de décès, comparativement aux patients ayant une valeur inférieure à 140/90 mmHg lors de trois contrôles sur quatre au moins3. En outre, de plus en plus d'études montrent que, chez les patients à haut risque, le fait de tendre à une tension artérielle encore plus basse (pression systolique inférieure à 130 mmHg et pression diastolique inférieure à 80 mmHg) entraîne une réduction supplémentaire significative de la mortalité (10 %), des AVC (20-25 %) et des maladies cardiovasculaires (10-20 %)4, 5.
Les obstacles à un meilleur contrôle tensionnel
Des valeurs cibles plus basses contribuent donc à mieux protéger les patients, mais comment y parvenir, alors même que des valeurs moins strictes ne sont bien trop souvent pas atteintes ? Lors du symposium, plusieurs écueils dans le traitement de l'hypertension ont été évoqués.
L'inertie thérapeutique: ne rien faire n'aide pas!
Même lorsque l'hypertension est diagnostiquée et qu'on instaure un traitement, il y a un problème 'd'inertie thérapeutique'. En cas de contrôle insuffisant, il arrive encore trop souvent qu'on ne prenne aucune mesure pour intensifier le traitement. Une étude réalisée en 2004 a montré que, chez les patients ayant une tension artérielle systolique de 150 à 160 mmHg lors de près de 90 % des consultations, on ne changeait rien au traitement. En cas de tension artérielle systolique supérieure à 170 mmHg, aucune adaptation du traitement n'était effectuée lors de près de 75 % des consultations, et le traitement restait inchangé dans plus de la moitié des cas lorsque la valeur était supérieure à 180 mmHg6. Cette inertie est encore plus importante en ce qui concerne les adaptations du mode de vie. La crainte d'effets indésirables, des traitements trop complexes et des recommandations vagues sont souvent cités pour expliquer cette inertie thérapeutique.
Intensifier le traitement: dose plus élevée ou traitement combiné?
Une mauvaise approche du traitement antihypertenseur peut entraîner une spirale négative d'échec thérapeutique: lorsque le traitement est intensifié, soit on augmente la dose, ce qui augmente le risque d'effets indésirables, soit on augmente le nombre de comprimés, ce qui diminue la compliance thérapeutique. Ainsi, des tentatives pour mieux contrôler la tension artérielle peuvent précisément mener à un contrôle moins efficace7.
Bon nombre des effets indésirables des antihypertenseurs sont dose-dépendants. En revanche, si on ajoute un deuxième antihypertenseur plutôt que d'augmenter la dose d'un produit, l'effet antihypertenseur est plus puissant, sans augmentation du risque d'effets indésirables. Un traitement combiné offre donc quelques avantages importants. En outre, des combinaisons de traitements peuvent pour ainsi dire 'supprimer' les effets indésirables. Ainsi, l'ajout d'un diurétique de type thiazidique à un antagoniste calcique peut réduire les plaintes d'oedèmes périphériques8.
Un traitement combiné améliore le contrôle… mieux vaut tôt que tard
Les études cliniques montrent que l'immense majorité des patients a besoin de plusieurs classes d'antihypertenseurs pour atteindre les valeurs tensionnelles cibles. Qu'il s'agisse d'études sur le traitement optimal de l'hypertension, d'études sur le diabète ou d'études portant sur des patients atteints de néphropathies, le nombre moyen d'antihypertenseurs se situe entre 2 et 3, et de nombreux patients prennent même 4 médicaments antihypertenseurs, voire plus9.
Le passage de deux classes de médicaments à trois a entraîné une augmentation de 50 % du nombre de patients qui ont atteint la valeur cible: avec deux classes, seuls 2 patients sur 3 obtiennent un bon contrôle, tandis que ce chiffre passe à 90 % avec trois classes de médicaments10. La diminution importante de la morbi-mortalité observée dans la récente étude SPRINT a également été obtenue avec, en moyenne, un antihypertenseur supplémentaire entre le groupe sous traitement intensif (environ 3 antihypertenseurs en moyenne) et le groupe témoin (environ 2 antihypertenseurs en moyenne)11.
Contrairement aux recommandations précédentes, l'accent est désormais mis sur l'instauration précoce d'un traitement combiné. Les patients chez qui on a d'emblée instauré une combinaison d'antihypertenseurs ont atteint la tension artérielle souhaitée plus rapidement que les patients d'un groupe témoin qui ont d'abord reçu une monothérapie, qu'on a progressivement titrée ou à laquelle on a ajouté des médicaments. Au bout de 3 ans, dans ce dernier groupe, seul un patient sur trois recevait un traitement combiné, contre près de 80 % dans le groupe recevant un traitement combiné depuis le début. Ceci illustre comment un traitement combiné précoce peut aider à prévenir l'inertie thérapeutique, avec des résultats importants à la clé: au cours des 3 ans de suivi, les patients qui avaient d'emblée reçu un traitement combiné voyaient leur mortalité réduite de 20 %, et leur risque de maladies cardiovasculaires, de 16 %12. L'instauration immédiate d'un traitement combiné peut contrer l'inertie thérapeutique, améliorer le contrôle tensionnel et, dès lors, mieux protéger les patients.
La compliance thérapeutique: les comprimés n'agissent pas si on ne les prend pas…
L'inconvénient, c'est que 'plus de médicaments' signifie 'plus de comprimés', ce qui a à son tour un effet négatif sur la compliance thérapeutique du patient. De grandes études montrent que la moitié des patients ne prennent effectivement que moins de la moitié des médicaments chroniques prescrits6. Une autre étude a montré que la compliance thérapeutique passait de 80 % en cas de prise quotidienne unique à 60 % en cas de prise 4 fois par jour.
Afin de pouvoir garantir les avantages d'un traitement combiné sans trop augmenter le nombre de comprimés, un nombre croissant de préparations combinant 2 antihypertenseurs ou plus en un seul comprimé sont apparues sur le marché, depuis les années 1960. Ceci permet d'offrir les avantages du traitement combiné (une diminution puissante de la tension artérielle avec moins d'effets indésirables, et donc une atteinte plus rapide des valeurs cibles), sans les inconvénients (plus de comprimés, avec des répercussions possibles sur la compliance thérapeutique). Des études semblent déjà étayer l'avantage d'un nombre moindre de comprimés: la compliance à un même traitement antihypertenseur s'est avérée 25 % plus élevée en cas d'utilisation d'associations fixes, comparativement aux préparations individuelles.
Conclusions des nouvelles recommandations de l'ESC/ESH
Les recommandations européennes les plus récentes pour le traitement de l'hypertension, adaptées pour la dernière fois en 201813, soulignent l'importance du contrôle tensionnel. En premier lieu, il est essentiel d'atteindre une tension artérielle inférieure à 140/90 mmHg chez un maximum de patients traités. Cependant, si cette valeur est atteinte et bien tolérée, la recommandation préconise de tendre à une tension artérielle inférieure à 130/80 mmHg chez pratiquement tous les patients. En outre, on insiste sur l'importance d'atteindre rapidement cette valeur cible (tableau 1).
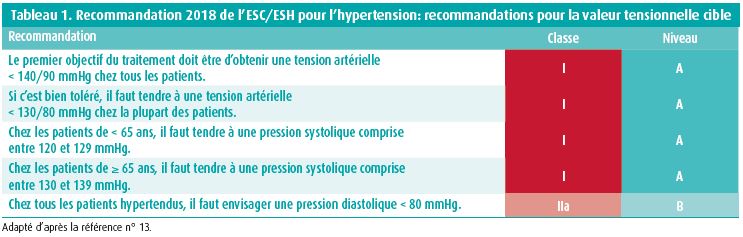
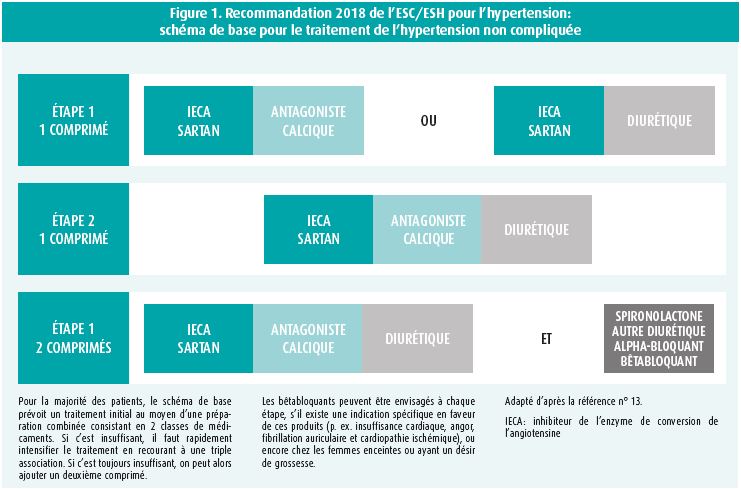
Pour y parvenir, les recommandations proposent un schéma thérapeutique concret. Chez la plupart des patients, on peut commencer avec une association fixe de deux produits appartenant aux trois classes suivantes: antagoniste calcique, inhibiteur de l'ECA ou sartan, et diurétique (de type) thiazidique. Les exceptions sont les sujets âgés fragiles et les patients ayant un faible risque et une hypertension légère (grade I), chez qui une monothérapie sera peut-être suffisante.
Si ceci s'avère insuffisant, on peut ajouter la troisième classe. Pour ces deux étapes, l'utilisation d'une préparation combinée en association fixe (un comprimé) est recommandée. Ce n'est que si cette stratégie est toujours insuffisante qu'on peut ajouter un produit supplémentaire, moyennant un deuxième comprimé. Le but de ce schéma est de réduire l'inertie thérapeutique, grâce à un algorithme thérapeutique clair (figure 1). Il va de soi qu'il est possible de déroger à cette règle en cas d'indications spécifiques pour des classes thérapeutiques (p. ex. insuffisance cardiaque et néphropathie) et de contre-indications spécifiques à ces classes thérapeutiques (effets indésirables ou comorbidités...).
Conclusion
L'obtention rapide d'une tension artérielle adéquate est essentielle pour protéger au mieux les patients. Un schéma thérapeutique clair avec l'instauration rapide d'un traitement combiné peut y contribuer.
Références
- Poulter, N.R., Prabhakaran, D., Caulfield, M. Hypertension. Lancet, 2015, 386 (9995), 801-812.
- Collaboration NCDRF. Long-term and recent trends in hypertension awareness, treatment, and control in 12 high-income countries: an analysis of 123 nationally representative surveys. Lancet, 2019, 394 (10199), 639-651.
- Mancia, G., Messerli, F., Bakris, G., Zhou, Q., Champion, A., Pepine, C.J. Blood pressure control and improved cardiovascular outcomes in the International Verapamil SR-Trandolapril Study. Hypertension, 2007, 50 (2), 299-305.
- Thomopoulos, C., Parati, G., Zanchetti, A. Effects of blood pressure lowering on outcome incidence in hypertension: 7. Effects of more vs. less intensive blood pressure lowering and different achieved blood pressure levels - updated overview and meta-analyses of randomized trials. J Hypertens, 2016, 34 (4), 613-22.
- Ettehad, D., Emdin, C.A., Kiran, A., Anderson, S.G., Callender, T., Emberson, J. et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet, 2016, 387 (10022), 957-967.
- Mancia, G., Rea, F., Corrao, G., Grassi, G. Two-Drug Combinations as First-Step Antihypertensive Treatment. Circ Res, 2019, 124 (7), 1113-1123.
- Gradman, A.H., Acevedo, C. Evolving strategies for the use of combination therapy in hypertension. Curr Hypertens Rep, 2002, 4 (5), 343-349.
- Wald, D.S., Law, M., Morris, J.K., Bestwick, J.P., Wald, N.J. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Am J Med, 2009, 122 (3), 290-300.
- Copley, J.B., Rosario, R. Hypertension: a review and rationale of treatment. Dis Mon, 2005, 51 (10-11), 548-614.
- Mancia, G., Asmar, R., Amodeo, C., Mourad, J.J., Taddei, S., Gamba, M.A. et al. Comparison of single-pill strategies first line in hypertension: perindopril/amlodipine versus valsartan/ amlodipine. J Hypertens, 2015, 33 (2), 401-411.
- Group, S.R., Wright, J.T., Jr., Williamson, J.D., Whelton, P.K., Snyder, J.K., Sink, K.M. et al. A Randomized Trial of Intensive versus Standard Blood-Pressure Control. N Engl J Med, 2015, 373 (22), 2103-2116.
- Rea, F., Corrao, G., Merlino, L., Mancia, G. Initial Antihypertensive Treatment Strategies and Therapeutic Inertia. Hypertension, 2018, 72 (4), 846-853.
- Williams, B., Mancia, G., Spiering, W., Agabiti Rosei, E., Azizi, M., Burnier, M. et al., Group ESCSD. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J, 2018, 39 (33), 3021-3104.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.