Introduction
L'introduction a été donnée par le Dr Milasinovic, de Belgrade, qui a commencé par faire remarquer que le premier essai randomisé utilisant la CRT a été publié voici environ vingt ans. Il a ensuite passé en revue le contenu de cette session:
- Si la thérapie médicamenteuse basée sur une recommandation est insuffisante, quand allez-vous passer à l'implantation d'un dispositif de CRT?
- Quels sont les critères pour implanter un ICD/dispositif de CRT à un patient?
- Quel est l'ordre à respecter pour passer d'une thérapie par ICD/CRT à une transplantation cardiaque?
- Les algorithmes de stimulation et d'optimisation de la CRT; et
- à propos du dispositif d'assistance ventriculaire gauche (DAVG).
CRT: quand passons-nous à l'implantation et quels sont les résultats cliniques?
Cette explication a été donnée par le Dr Cleland, de Londres.
La CRT a pour but d'améliorer la fonction ventriculaire gauche, ce qui contribue à son tour à une réduction des symptômes (ou, chez les personnes qui ont déjà des symptômes, à l'arrêt de l'augmentation de ceux-ci), à une amélioration de la capacité à l'effort, à une réduction de la morbidité et du nombre d'hospitalisations, et à une diminution d'environ de 40 % de la mortalité.
Que signifie exactement la thérapie de resynchronisation cardiaque (CRT, cardiac resynchronization therapy)?
Comme nous le savons tous, la CRT fait appel à trois électrodes, dont deux biventriculaires et une atriale. L'électrode atriale garantit la bonne synchronisation atrio-ventriculaire (AV). Les électrodes biventriculaires servent à compenser le problème de désynchronisation ventriculaire gauche qui survient en cas d'insuffisance cardiaque. En outre, le remodelage ventriculaire gauche qui se produit après l'implantation du dispositif de CRT induit une réduction de la régurgitation mitrale fonctionnelle et une resynchronisation atrio-ventriculaire.
Qui peut tirer profit de l'implantation d'une CRT? Des études montrent que les personnes qui présentent une insuffisance cardiaque à fraction d'éjection réduite (ICFEr), une durée du complexe QRS supérieure ou égale à 130 ms et un rythme sinusal peuvent en tirer profit. Le bénéfice est moins certain pour les personnes qui ne présentent pas de bloc de branche gauche (BBG), qui sont en fibrillation auriculaire et qui présentent une ICFEr non ischémique1.
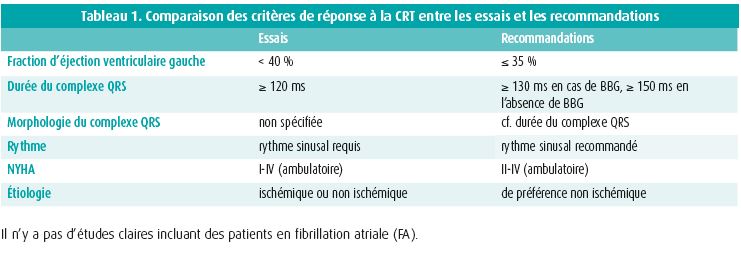
Les critères indiqués pour avoir une réponse à la CRT varient selon les essais et les recommandations: cf. tableau 1.
Quels sont les mécanismes d'action de la CRT à l'origine des bénéfices? Les principaux mécanismes sont la resynchronisation de la fonction intraventriculaire gauche et de la fonction interventriculaire, mais aussi le rétablissement de la synchronisation atrio-ventriculaire et, à long terme, le remodelage ventriculaire gauche, qui entraîne une diminution de la régurgitation mitrale. Les mécanismes supplémentaires sont les suivants: augmentation de la pression systolique, ce qui permet d'augmenter la médication contre l'insuffisance cardiaque et de prévenir les arythmies (tant la bradycardie que la tachycardie). La bradycardie est principalement évitée parmi la population atteinte de fibrillation auriculaire. Les tachycardies peuvent être évitées grâce à la stimulation antitachycardique en cas de tachycardie ventriculaire ou de fibrillation ventriculaire. Le mécanisme d'action spécifique de la CRT peut évoluer au fil du temps et varie d'un patient à l'autre.
Des méta-analyses comparant la CRT D, la CRT P ou l'ICD à un traitement médical montrent que la CRT D est la thérapie la plus efficace (réduction de 42 % des décès), suivie par l'ICD (29 %) et la CRT P (28 %)2. Lorsque la CRT D est comparée avec la CRT P ou avec l'ICD, la CRT D présente une diminution de la mortalité (19 % et 18 %, respectivement)2. à l'issue de l'essai DANISH, la CRT D ne présente pas plus d'avantages par rapport à la CRT P en ce qui concerne la diminution de la mortalité, en particulier chez les personnes dont la fonction ventriculaire gauche est fortement diminuée2. La durée du complexe QRS est le seul prédicteur de réponse à la CRT2. Les personnes dont la durée du complexe QRS est comprise entre 125 et 140 ms présentent une mortalité et un taux d'hospitalisation réduits2. Les personnes dont la durée du complexe QRS est égale ou supérieure à 150 ms, qui ont une morphologie de BBG et qui sont des femmes, tirent davantage profit d'une CRT P que d'une CRT D3. Les hommes et les personnes de moins de 60 ans, quant à eux, tirent davantage profit d'un ICD3.
Par ailleurs, il a été démontré que les hommes qui mesurent moins de 168 cm et dont la durée du complexe QRS est d'environ 130 ms, ainsi que les hommes qui mesurent plus de 183 cm et dont la durée du complexe QRS est de 150 ms, tirent profit d'une CRT4. En outre, les femmes sont moins dépendantes de leur taille et une durée du complexe QRS d'environ 140 ms est recommandée4.
La morphologie du complexe QRS joue également un rôle5. Lors de l'essai MADIT CRT, des patients présentant uniquement un bloc de branche droit et porteurs d'un dispositif de CRT D obtenaient un résultat plus mauvais que les patients uniquement porteurs d'un ICD, mais ceci reflète le pronostic inhabituellement bon de ce petit groupe de patients présentant un BBD inclus dans le groupe de contrôle6. Lors de cinq autres essais cliniques (MIRACLE, COMPANION, CARE HF, REVERSE, RAFT), l'avantage était égal ou supérieur chez les patients présentant un bloc de branche droit, par rapport aux patients présentant un bloc de branche gauche7. La méta-analyse IPD a également suggéré que, lorsque la durée du complexe QRS était prise en considération, la morphologie du complexe QRS offrait un avantage moindre pour le critère d'évaluation principal de la morbidité et de la mortalité en présence d'un BBD, mais qu'il n'y avait pas de différence au niveau de la mortalité uniquement3.
Les patients présentant un BBD connaîtront probablement moins vite une amélioration de la fonction ventriculaire gauche après l'implantation d'un dispositif de CRT, compte tenu de la prévalence plus élevée des maladies cardiaques ischémiques et des cicatrices myocardiques chez ces patients. En revanche, la diminution de la mortalité après l'implantation d'un dispositif de CRT est comparable chez les patients présentant un bloc de branche droit ou de branche gauche.
L'étiologie de l'insuffisance cardiaque est également importante. En cas de cardiomyopathie ischémique, du tissu cicatriciel est présent dans le coeur. En raison de ce tissu cicatriciel, la CRT pourra plus difficilement améliorer la fonction ventriculaire gauche. En revanche, les patients atteints d'une maladie cardiaque non ischémique connaîtront une plus grande augmentation de la fraction d'éjection après l'implantation d'un dispositif de CRT. Dans le groupe non ischémique, l'implantation d'un dispositif de CRT induit une diminution des symptômes et une réduction du taux d'hospitalisation.
Nous pouvons en conclure qu'il existe des super-répondants à la CRT, à savoir les patients qui remplissent les critères standard en vue de l'implantation d'un dispositif de CRT et qui présentent:
- pour la réduction de la mortalité: une pression systolique faible et une régurgitation mitrale fonctionnelle;
- pour la réponse échocardiographique et la réponse des symptômes (pas d'influence sur la mortalité): une cardiomyopathie dilatée, souvent associée à un bloc de branche gauche et à l'absence de tissu cicatriciel myocardique.
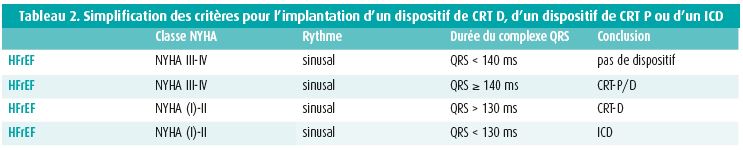
Le Dr Cleland a terminé la session par une simplification des recommandations, à consulter dans le tableau 2.
CRT à la pointe de la technologie: comment adapter le dispositif afin d'améliorer la réponse à la CRT?
L'exposé a été donné par le Dr H. Bonnemeier.
Dans 20 % des cas, le patient réagit de manière négative et dans 23 % des cas, il ne répond pas à l'implantation d'un dispositif de CRT.
Quels sont les différents facteurs à cause desquels certains patients ne répondent pas à la CRT?
Les facteurs jouant un rôle sont les suivants: présence d'anémie, indication erronée à l'implantation d'un dispositif de CRT avec complexe QRS étroit, implantation incorrecte de l'électrode ventriculaire gauche, présence d'arythmies (et donc, pas de maintien de la stimulation biventriculaire), moins de 90 % de stimulation biventriculaire (faisant qu'une grande partie des patients ont une fibrillation auriculaire sous-jacente). En outre, il est important d'atteindre une bonne optimisation AV VV CRT.
Lors de l'implantation de l'électrode ventriculaire gauche, il est important que celle-ci soit implantée dans le ventricule gauche, à l'emplacement de la dernière activation électrique, comme l'indiquent les recommandations de l'ESC1. Cet endroit se situe souvent au niveau de la paroi latérale gauche, pas dans l'apex. Après l'implantation du dispositif de CRT, la durée du complexe QRS doit être nettement raccourcie, ce qui indique une bonne réponse à la CRT.
Une bonne optimisation AV VV CRT effectuée à l'aide de l'échocardiographie nécessite beaucoup de temps. Il existe pour ce faire des algorithmes, tels que l'algorithme 'Adaptive CRT', qui permettent d'obtenir
- une stimulation ventriculaire gauche synchronisée, où le ventricule gauche (VG) est stimulé en coordination avec l'activité propre du ventricule droit (VD);
- une conduction optimale afin que les délais AV VV soient optimisés sur la base de mesures automatiques de la conduction cardiaque; une réduction de 44 % de la stimulation ventriculaire droite seule peut ainsi être obtenue et donc, une fréquence plus élevée de la stimulation biventriculaire et une augmentation de la durée de vie du dispositif, mais aussi une diminution de la mortalité et du nombre d'hospitalisations;
- un allègement du fardeau de la fibrillation auriculaire.
à cet égard, il ne faut pas oublier que le dispositif indique une stimulation biventriculaire de 100 %, mais que parfois, la stimulation biventriculaire réelle est moindre en raison des couches de fusion ou de pseudofusion.
Une fibrillation auriculaire est présente chez 40 % des patients atteints d'une insuffisance cardiaque paroxystique ou persistante8. Cette fibrillation auriculaire est à l'origine d'une diminution de la fréquence de stimulation biventriculaire réelle, à la suite d'une conduction spontanée ou de la formation de couches de fusion ou de pseudofusion. à cet effet, il existe également un algorithme de CRT, l'algorithme 'Effective CRT', qui augmente la durée pendant laquelle le patient reçoit effectivement la CRT, en adaptant la fréquence de stimulation9. Une augmentation du rythme cardiaque moyen est perceptible, et la fréquence de stimulation augmente lorsque le nombre d'événements 'paced' ou 'sensed' inefficaces est trop élevé, et diminue si une stimulation efficace suffisante est détectée. Une fréquence cardiaque maximale est en outre programmable.
DAVG
Cette présentation a été donnée par le Dr S. Schueler. Le nombre de patients atteints d'une insuffisance cardiaque grave a augmenté en raison de l'augmentation de l'espérance de vie. Seul un petit nombre de patients sont pris en considération en vue d'une transplantation cardiaque et seul un nombre limité de patients survivent à la transplantation. Lors d'études, les systèmes intracorporels tels que le DAVG montrent que les patients porteurs d'un DAVG présentent un taux de survie supérieur aux patients qui reçoivent le meilleur traitement médicamenteux. Les patients porteurs d'un DAVG peuvent connaître un rétablissement complet hors de l'hôpital.
En outre, un DAVG peut être un 'bridgeto- transplant', mais aussi une 'destination therapy'.
Les indications pour l'implantation d'un DAVG sont les suivantes:
- hospitalisations fréquentes,
- classes NYHA III IV,
- intolérance aux antagonistes neuro-humoraux,
- besoin accru de diurétiques,
- symptômes malgré la CRT,
- dépendance aux inotropes,
- pic de VO2 bas [< 14-16 ml/kg/min],
- insuffisance d'organe terminale à la suite d'un débit cardiaque faible.
Les contre-indications absolues sont les suivantes:
- atteintes hépatiques irréversibles,
- atteintes rénales irréversibles,
- atteintes neurologiques irréversibles,
- non-observance thérapeutique,
- troubles psychiques graves.
L'implantation d'un DAVG est donc recommandée chez les patients présentant une classe NYHA III-IV et une fraction d'éjection ventriculaire gauche de moins de 25 % ainsi que, éventuellement, une hypertension pulmonaire grave ou une atteinte rénale potentiellement réversible ou une pathologie cancéreuse traitable. Ces derniers peuvent d'abord être traités au moyen d'un DAVG, puis, une fois guéris, devenir éventuellement candidats pour une transplantation.
Les complications éventuelles peuvent être classées en trois catégories:
- complications liées à la pompe (dysfonctionnement de la pompe, dysfonctionnement du câble d'alimentation, équipement externe),
- complications liées au patient (arythmies, anomalies valvulaires, CIA, CIV ou shunt, insuffisance ventriculaire droite),
- interactions pompe-patient (hémorragie, infection, AVC, thrombose de pompe).
L'inconvénient d'un DAVG est qu'il est nécessaire de prendre des anticoagulants. L'INR cible est compris entre 2,5 et 3,5.
Conclusion
Encore trop peu de patients sont réorientés en vue de l'implantation d'un dispositif de CRT ou d'un DAVG.
Références
- Brignole, M., Auricchio, A., Baron-Esquivias, G., Bordachar, P., Boriani, G., Breithardt, O.A., et al. 2013 ESC Guidelines on cardiac pacing and cardiac resynchronization therapy: the Task Force on cardiac pacing and resynchronization therapy of the European Society of Cardiology (ESC). Developed in collaboration with the European Heart Rhythm Association (EHRA). Eur Heart J, 2013, 34 (29), 2281-2329.
- Cleland, J.G., Abraham, W.T., Linde, C., Gold, M.R., Young, J.B., Claude Daubert, J., Sherfesee, L., Wells, G.A., Tang, A.S. An individual patient meta-analysis of five randomized trials assessing the effects of cardiac resynchronization therapy on morbidity and mortality in patients with symptomatic heart failure. Eur Heart J, 2013, 34 (46), 3547-3556.
- Woods, B., Hawkins, N., Mealing, S., Sutton, A., Abraham, W.T., Beshai, J.F., et al. Individual patient data network meta-analysis of mortality effects of implantable cardiac devices. Heart, 2015, 101 (22), 1800-1806.
- Linde, C., Cleland, J.G.F., Gold, M.R., Claude Daubert, J., Tang, A.S.L., Young, J.B., Sherfesee, L., Abraham, W.T. The interaction of sex, height, and QRS duration on the effects of cardiac resynchronization therapy on morbidity and mortality: an individual-patient data meta-analysis. Eur J Heart Fail, 2018, 20 (4), 780-791.
- Cleland, J.G., Mareev, Y., Linde, C. Reflections on EchoCRT: sound guidance on QRS duration and morphology for CRT? Eur Heart J, 2015, 36 (30), 1948-1951.
- Zareba, W., Klein, H., Cygankiewicz, I., Hall, W.J., McNitt, S., Brown, M., et al.; MADIT-CRT Investigators. Effectiveness of Cardiac Resynchronization Therapy by QRS Morphology in the Multicenter Automatic Defibrillator Implantation Trial-Cardiac Resynchronization Therapy (MADIT-CRT). Circulation, 2011, 123 (10), 1061-1072.
- Cleland, J.G., Butcher, C. When is it appropriate to withdraw cardiac resynchronization therapy? Guesses and evidence. JACC Heart Fail, 2015, 3, 337-339.
- Kloosterman, M., Maass, A.H., Rienstra, M., Van Gelder, I.C. Atrial Fibrillation During Cardiac Resynchronization Therapy. Card Electrophysiol Clin, 2015, 7 (4), 735-748.
- Plummer, C.J., Frank, C.M., Bári, Z., Al Hebaishi, Y.S., Klepfer, R.N., Stadler, R.W. et al. A novel algorithm increases the delivery of effective cardiac resynchronization therapy during atrial fibrillation: The CRTee randomized crossover trial. Heart Rhythm, 2018, 15 (3), 369-375.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.