Les résultats de l'étude TWILIGHT ont été présentés lors du congrès Transcatheter Cardiovascular Therapeutics (San Francisco, 25-29 septembre 2019). L'étude, qui a simultanément été publiée dans The New England Journal of Medicine, examine l'effet d'une monothérapie par ticagrelor comparativement à la double thérapie antiplaquettaire (ticagrelor et acide acétylsalicylique) après une intervention coronaire percutanée (PCI) chez des patients à haut risque. Cet article analysera les résultats de l'étude TWILIGHT et donnera un bref aperçu d'autres études randomisées récemment publiées, évaluant une stratégie antiplaquettaire sans acide acétylsalicylique après une PCI.
L'acide acétylsalicylique, pierre angulaire historique du traitement antiplaquettaire après une PCI
Après la découverte de son effet antiagrégant, l'acide acétylsalicylique est devenu la base de la pharmacothérapie en prévention primaire et secondaire des maladies cardiovasculaires dans les années 1970-1980. L'introduction de la PCI et des stents coronaires a par la suite engendré le problème de thrombose des stents, et la nécessité de traitements antiplaquettaires plus puissants. Les inhibiteurs P2Y12, la ticlopidine et le clopidogrel, suivis du ticagrelor et du prasugrel, plus puissants et plus constants, ont été étudiés en plus d'un traitement par acide acétylsalicylique, et jamais pour le remplacer. Cette double thérapie antiplaquettaire (DAPT) était clairement efficace pour combattre les problèmes cardiovasculaires ischémiques1. Après examen du risque hémorragique accru, une DAPT arbitraire de 12 mois est devenue le traitement standard après la mise en place de stents médicamenteux (DES).
L'acide acétylsalicylique sous pression dans la triple thérapie
étant donné que le nombre de DES et donc le nombre de patients sous DAPT a augmenté de façon exponentielle dans le monde entier, le groupe de patients traités concomitamment par des antagonistes de la vitamine K a augmenté dans des proportions similaires. Ces patients sous triple thérapie présentaient une incidence élevée d'hémorragies2. L'étude WOEST a introduit l'idée de supprimer l'acide acétylsalicylique de cette association thérapeutique avec la warfarine et le clopidogrel, ce qui a entraîné une diminution significative des hémorragies, sans augmentation des événements ischémiques3. Une méta-analyse récente portant sur 10 000 patients sous anticoagulants, issus des études WOEST, PIONEER-AF PCI, RE-DUAL PCI et AUGUSTUS, montre que l'abandon de l'acide acétylsalicylique de la triple thérapie, très tôt après la PCI, entraîne une réduction des hémorragies sans augmentation significative des problèmes ischémiques4.
L'acide acétylsalicylique sous pression dans la double thérapie antiplaquettaire Par le passé, l'importance de l'acide acétylsalicylique et de 12 mois de DAPT en prévention secondaire des événements cardiovasculaires a été fortement étayée scientifiquement1. La question est de savoir si ces preuves sont toujours valables, dans le contexte actuel d'optimisation de la conception des stents et des techniques d'implantation, couplée à un meilleur contrôle des facteurs de risque. Plusieurs études portant principalement sur des patients à faible risque ont montré qu'une durée de DAPT plus courte (trois à six mois) n'est pas inférieure à la durée de traitement classique de douze mois5. En outre, l'inhibiteur P2Y12, habituellement le clopidogrel, était toujours arrêté prématurément, et l'acide acétylsalicylique était poursuivi. Cependant, des études pharmacodynamiques et cliniques suggèrent qu'il peut être plus judicieux d'arrêter l'acide acétylsalicylique plutôt que l'inhibiteur P2Y12, qui s'avère plus puissant6.
Précédemment cette année, les résultats des études STOPDAPT-2 et SMARTCHOICE ont été présentés lors du Congrès américain de Cardiologie à la Nouvelle-Orléans7, 8. La stratégie consistant à administrer respectivement 1 ou 3 mois de DAPT après une PCI, suivie d'une monothérapie avec un inhibiteur P2Y12 chez des patients à risque relativement faible, s'est révélée non inférieure à une DAPT de 12 mois. Compte tenu de l'utilisation fréquente de l'imagerie intracoronaire pour l'optimisation de la PCI, et de la population exclusivement japonaise et coréenne, la possibilité de généraliser ces résultats suscite encore quelques réticences.
Dans l'étude GLOBAL LEADERS, un schéma impliquant du ticagrelor combiné avec de l'acide acétylsalicylique pendant un mois, suivi d'une monothérapie par ticagrelor pendant 23 mois, n'était pas supérieur à une DAPT de 12 mois (clopidogrel chez les patients stables, ticagrelor chez les patients atteints d'un syndrome coronarien aigu), suivie de douze mois de monothérapie par acide acétylsalicylique pour la prévention de la mortalité ou d'un nouvel infarctus myocardique après deux ans, dans une population mixte de patients à risque élevé et à faible risque, après une PCI avec un DES à l'umirolimus9.
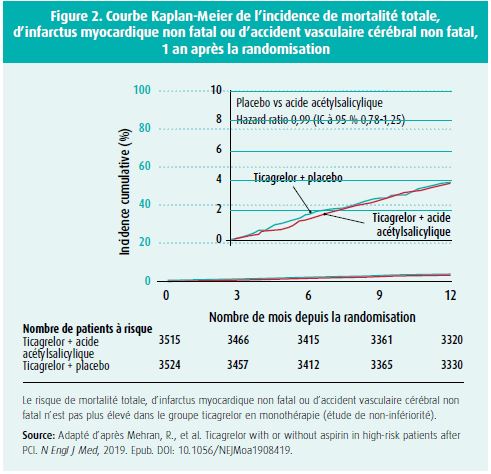
Cependant, dans les analyses de sousgroupes de patients à haut risque (PCI complexes ou multivasculaires, longueur totale du stent > 46 mm, syndrome coronarien aigu), il est apparu qu'il y avait un avantage sur le plan des hémorragies, sans augmentation de la mortalité ni des infarctus myocardiques en cas de traitement par ticagrelor en monothérapie après 1 mois de DAPT10-12. Ce sous-groupe est très comparable aux patients à haut risque de l'étude TWILIGHT, à la différence près que l'étude GLOBAL LEADERS a également inclus des patients présentant un STEMI. Le tableau 1 donne un aperçu des études randomisées récemment publiées sur la stratégie antiplaquettaire sans acide acétylsalicylique après une PCI.
L'étude TWILIGHT
L'étude TWILIGHT est une étude randomisée, en double aveugle, contrôlée par placebo, dans laquelle on a comparé douze mois de monothérapie par ticagrelor à douze mois de DAPT (ticagrelor et acide acétylsalicylique) chez des patients à haut risque ayant subi une PCI et ayant déjà reçu une DAPT pendant 3 mois sans problèmes (ticagrelor et acide acétylsalicylique)13. Les patients avaient au moins un indicateur clinique et un indicateur angiographique de risque accru d'événement ischémique ou d'hémorragie (tableau 2). Le critère d'évaluation primaire était la survenue d'hémorragies cliniquement significatives (BARC de type 2, 3 ou 5) avec une hypothèse de supériorité de la monothérapie par ticagrelor. Le critère d'évaluation secondaire était un critère d'évaluation composite de mortalité totale, d'infarctus myocardiques ou d'AVC non fatals, avec une hypothèse de non-infériorité de la monothérapie par ticagrelor.

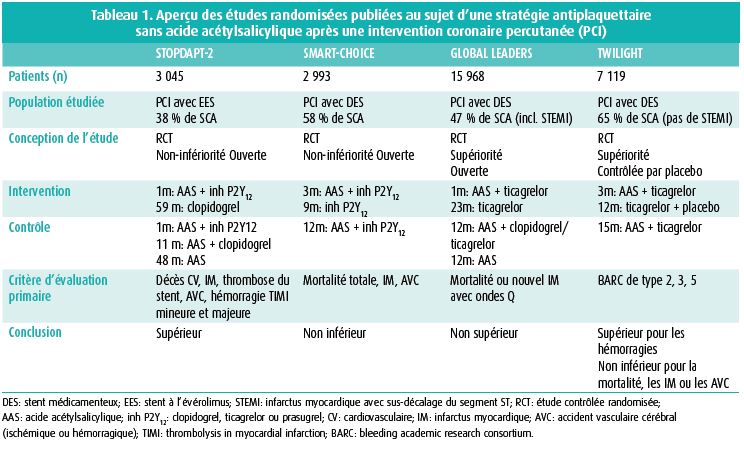
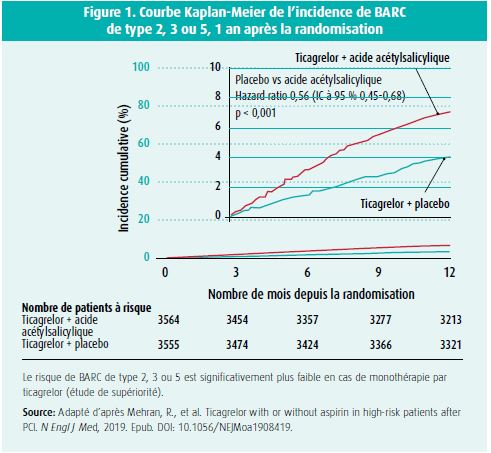
7 119 patients ont été randomisés. Dans l'année suivant la randomisation, l'incidence du critère d'évaluation primaire atteignait 4,0 % dans le groupe traité par ticagrelor en monothérapie et 7,1 % dans le groupe traité par acide acétylsalicylique et ticagrelor. L'étude a montré une réduction significative du critère d'évaluation primaire composite d'hémorragies BARC de type 2, 3 ou 5 (hazard ratio [HR] 0,56, intervalle de confiance (IC) à 95 %: 0,45-0,68, pnon-infériorité < 0,0001) dans le groupe traité par ticagrelor en monothérapie pendant 15 mois après la PCI, soit 12 mois après la randomisation (figure 1). L'étude a également montré une non-infériorité de la monothérapie par ticagrelor, sur le plan du critère d'évaluation secondaire composite d'événements ischémiques (mortalité totale, infarctus myocardiques non fatals ou AVC ischémiques) (HR 0,99, IC à 95 %: 0,78-1,25, pnon-infériorité < 0,001) (figure 2).
Lors d'une session ultérieure du congrès TCT, une petite sous-étude sur la thrombogénicité de l'étude TWILIGHT chez 51 patients a démontré que l'effet antithrombotique de la monothérapie par ticagrelor est similaire à celui de la combinaison d'acide acétylsalicylique et de ticagrelor. Si on examine les résultats de l'étude TWILIGHT et l'analyse post-hoc de l'étude GLOBAL LEADERS, nous pouvons affirmer que les patients présentant un syndrome coronarien aigu ou courant un autre risque clinique ou procédural élevé, comme une PCI complexe/multivasculaire ou l'utilisation de stents longs, sont ceux chez qui l'acide acétylsalicylique peut être abandonné précocement après une PCI. Un risque élevé d'hémorragies et d'événements ischémiques semble donc être la condition pour tirer des bénéfices d'une monothérapie puissante avec un inhibiteur P2Y12.
Bye-bye l'acide acétylsalicylique?
à ce stade, il semble prématuré d'abandonner définitivement l'acide acétylsalicylique, qui reste la pierre angulaire de la prévention secondaire, et il est recommandé de revenir à l'acide acétylsalicylique après douze mois d'utilisation de l'inhibiteur P2Y12 en monothérapie, comme ce fut le cas dans les études. Pour l'instant, il n'existe aucune étude ayant examiné l'abandon immédiat de l'acide acétylsalicylique après une PCI, sauf chez les patients sous anticoagulants oraux concomitants. Une DAPT avec de l'acide acétylsalicylique dans cette phase très précoce et vulnérable après une PCI reste actuellement indiquée.
On s'inquiète également de la variabilité interindividuelle de l'inhibition plaquettaire lors de l'utilisation de clopidogrel en monothérapie. En outre, la validité des résultats d'une monothérapie par prasugrel pose question, notamment au vu des résultats récents de l'étude ISAR-REACT 514.
Plusieurs études sont encore en cours, et il faut donc attendre ces résultats, ainsi que d'éventuelles adaptations des recommandations de l'ESC et des règles de remboursement pour le ticagrelor en Belgique. Entre-temps, les études mentionnées ici fournissent une base scientifique solide pour réduire progressivement la double thérapie antiplaquettaire et passer à une monothérapie avec un inhibiteur P2Y12 chez les patients individuels courant un risque hémorragique accru, lors de l'évaluation au bout de 3 mois de DAPT.
Références
- Capodanno, D., Alfonso, F., Levine, G.N., Valgimigli, M., Angiolillo, D.J. ACC/AHA Versus ESC Guidelines on Dual Antiplatelet Therapy: JACC Guideline Comparison. J Am Coll Cardiol, 2018, 72 (23 Pt A), 2915-2931.
- Dewilde, W.J., Janssen, P.W., Verheugt, F.W., Storey, R.F., Adriaenssens, T., Hansen, M.L., et al. Triple therapy for atrial fibrillation and percutaneous coronary intervention: a contemporary review. J Am Coll Cardiol, 2014, 64 (12), 1270-1280.
- Dewilde, W.J., Oirbans, T., Verheugt, F.W., Kelder, J.C., De Smet, B.J., Herrman, J.P., et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomised, controlled trial. Lancet, 2013, 381 (9872), 1107-1115.
- Lopes, R.D., Hong, H., Harskamp, R.E., Bhatt, D.L., Mehran, R., Cannon, C.P., et al. Safety and Efficacy of Antithrombotic Strategies in Patients With Atrial Fibrillation Undergoing Percutaneous Coronary Intervention: A Network Meta-analysis of Randomized Controlled Trials. JAMA Cardiol, 2019, [Epub ahead of print].
- Capodanno, D. Dual antiplatelet therapy after percutaneous coronary intervention: entering the final chapter? EuroIntervention, 2019, 15 (6), e475-e478.
- Capodanno, D., Mehran, R., Valgimigli, M., Baber, U., Windecker, S., Vranckx, P., et al. Aspirin-free strategies in cardiovascular disease and cardioembolic stroke prevention. Nat Rev Cardiol, 2018, 15 (8), 480-496.
- Watanabe, H., Domei, T., Morimoto, T., Natsuaki, M., Shiomi, H., Toyota, T., et al. Effect of 1-Month Dual Antiplatelet Therapy Followed by Clopidogrel vs 12-Month Dual Antiplatelet Therapy on Cardiovascular and Bleeding Events in Patients Receiving PCI: The STOPDAPT-2 Randomized Clinical Trial. JAMA, 2019, 321 (24), 2414-2427.
- Hahn, J.Y., Song, Y.B., Oh, J.H., Chun, W.J., Park, Y.H., Jang, W.J., et al. Effect of P2Y12 Inhibitor Monotherapy vs Dual Antiplatelet Therapy on Cardiovascular Events in Patients Undergoing Percutaneous Coronary Intervention: The SMART-CHOICE Randomized Clinical Trial. JAMA, 2019, 321 (24), 2428-2437.
- Vranckx, P., Valgimigli, M., Juni, P., Hamm, C., Steg, P.G., Heg, D., et al. Ticagrelor plus aspirin for 1 month, followed by ticagrelor monotherapy for 23 months vs aspirin plus clopidogrel or ticagrelor for 12 months, followed by aspirin monotherapy for 12 months after implantation of a drug-eluting stent: a multicentre, open-label, randomised superiority trial. Lancet, 2018, 392 (10151), 940-949.
- Tomaniak, M., Chichareon, P., Onuma, Y., Deliargyris, E.N., Takahashi, K., Kogame, N., et al. Benefit and Risks of Aspirin in Addition to Ticagrelor in Acute Coronary Syndromes: A Post Hoc Analysis of the Randomized GLOBAL LEADERS Trial. JAMA Cardiol, 2019, [Epub ahead of print].
- Takahashi, K., Chichareon, P., Modolo, R., Kogame, N., Chang, C.C., Tomaniak, M., et al. Impact of Ticagrelor Monotherapy on Two-Year Clinical Outcomes in Patients with Long Stenting: A Post Hoc Analysis of the Global Leaders Trial. EuroIntervention, 2019, [Epub ahead of print].
- Serruys, P.W., Takahashi, K., Chichareon, P., Kogame, N., Tomaniak, M., Modolo, R., et al. Impact of long-term ticagrelor monotherapy following 1-month dual antiplatelet therapy in patients who underwent complex percutaneous coronary intervention: insights from the Global Leaders trial. Eur Heart J, 2019, 40 (31), 2595-2604.
- Mehran, R., Baber, U., Sharma, S.K., Cohen, D.J., Angiolillo, D.J., Briguori, C., et al. Ticagrelor with or without Aspirin in High-Risk Patients after PCI. N Engl J Med, 2019, [Epub ahead of print].
- Schupke, S., Neumann, F.J., Menichelli, M., Mayer, K., Bernlochner, I., Wohrle, J., et al. Ticagrelor or Prasugrel in Patients with Acute Coronary Syndromes. N Engl J Med, 2019, 381 (16), 1524-1534.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.