Lors du dernier congrès de la Société Belge de Cardiologie (BSC), un symposium satellite a été consacré aux défis d'aujourd'hui et à venir pour réduire la mortalité cardiovasculaire. Trois experts ont donné leur avis éclairé. En voici un compte-rendu. The challenge of therapeutic inertia in atherosclerotic disease - where are we going to?
Exposé de Claudio Borghi (Université de Bologne, Italie)
L'athérosclérose joue un rôle central dans le développement de la maladie cardiovasculaire et constitue, aujourd'hui et probablement dans les années futures, une des premières causes de mortalité. Couramment, plusieurs facteurs de risque cardiovasculaire (FRCV), à l'origine de l'athérosclérose, s'associent chez un même patient. Par conséquent, comme nous le rappelle l'étude ASCOT, une prise en charge optimale nécessite un traitement combiné et efficace1. Malheureusement, bien que plus de 90 % des patients hypertendus ou dyslipidémiques soient traités, seul 40 % de ceux-ci le sont efficacement2. C'est d'autant plus interpellant quand on sait que cette différence s'accentue lorsque le patient combine plusieurs FRCV3. Selon le Pr Borghi, une des raisons principales de ce mauvais contrôle des FRCV est l'inertie thérapeutique.
L'inertie thérapeutique apparaît chaque fois que nous ne traitons pas un patient de manière appropriée alors que les objectifs thérapeutiques ne sont pas atteints. Nous reconnaissons le problème, mais nous sommes incapables d'agir. Une attitude hésitante qui peut parfois être perçue par le patient, qui finit par attribuer peu d'importance à la pathologie dont il est atteint. Plusieurs éléments peuvent expliquer cette inertie : un scepticisme sur l'intérêt des cibles à atteindre, une mauvaise évaluation du risque individuel, une compétition dans le traitement de plusieurs FRCV, des difficultés dans l'organisation du suivi ou encore une surestimation des soins déjà prodigués. Ce problème a très bien été décrit dans le traitement de l'hypertension artérielle mais on le retrouve également dans d'autres maladies de longue durée, peu symptomatiques, telles que le diabète type 2 ou encore les dyslipidémies.
Pour le Pr Borghi, la mauvaise compliance au traitement et l'inertie thérapeutique sont des expressions différentes de la relation patient / médecin qu'il est indispensable d'améliorer. Pour ce faire, il est nécessaire d'améliorer la perception du bénéfice du traitement par le médecin pour le patient. Ceci nécessite une meilleure connaissance des recommandations actuelles et une amélioration de la complexité du schéma thérapeutique par un traitement combiné flexible, efficace et bien toléré. Pour exemple, le Pr Borghi a détaillé deux études montrant qu'une combinaison de deux classes différentes de médicaments, hypolipidémiants ou hypotenseurs, était nettement plus efficace que le doublement de la dose d'une même classe de médicament4, 5. En outre, il a également présenté une méta-analyse démontrant que la prise d'une même pilule, combinant plusieurs médicaments, améliorait de 44 % la compliance au traitement6 et, de ce fait, diminuerait probablement le risque de maladie cardiovasculaire7.
En conclusion, le traitement combiné est un réel potentiel de maximaliser l'efficacité des thérapies cardiovasculaires existantes.
The challenge of EBM to prevent cardiovascular events and mortality - where are we ?
Exposé de Martin Strauss (Université de Toronto, Canada)
Les recommandations européennes de 2018 préconisent l'emploi d'une association d'emblée pour traiter l'hypertension artérielle (HTA), comprenant un inhibiteur du SRAA associé à un diurétique ou à un antagoniste calcique. Bien qu'ils aient un mécanisme d'action différent, les inhibiteurs de l'enzyme de conversion (IEC) et les antagonistes du récepteur de l'angiotensine II (sartan) sont souvent considérés comme équivalents en matière d'efficacité et interchangeables. Cependant, Martin Strauss nous a détaillé, de la biologie à la clinique, quelques différences, qu'il désigne sous le terme "ARBMI Paradox" (Angiotensin II Receptor Blocker - Myocardial Infarction Paradox).
Comparativement aux IECs, qui réduisent la synthèse d'angiotensine II (ATII), les sartans se lient de manière sélective au récepteur AT1, empêchant son activation par l'angiotensine II. Les récepteurs AT1 jouent un rôle central dans le contrôle de la volémie et de la pression artérielle. Lors du blocage des récepteurs AT1 par les sartans, l'activité de l'enzyme de conversion (ECA) n'est pas inhibée avec, pour conséquence, une majoration des taux d'angiotensine II (feedback positif) et une diminution des taux de bradykinine (dégradée par l'ECA) (figure 1). Outre son action sur les récepteurs AT1 bloqués par les sartans, l'angiotensine 2 peut également se lier à d'autres récepteurs AT2, AT3 et AT4. Le rôle de ces récepteurs n'est pas bien défini chez l'adulte. Des études récentes montrent que le récepteur AT2 joue un rôle dans le développement de l'athérosclérose et la rupture de plaques.8 La diminution de la bradykinine, induite par les sartans, a longtemps été considérée comme un avantage par rapport aux IECs (diminution de l'incidence de toux). Cependant, la bradykinine semble également avoir un rôle protecteur au niveau vasculaire8 (figure 1). Pour le Dr Strauss, cette différence biologique se traduit par un bénéfice clinique. Dans son exposé, il développe les résultats d'une méta-analyse, publiée dans la revue Circulation, comparant l'efficacité des IECs et sartans en fonction de leur capacité à réduire la pression artérielle. Les IECs et sartans étaient aussi efficaces pour réduire le risque d'accident cérébral ischémique ou d'insuffisance cardiaque congestive. Néanmoins, pour un même niveau de réduction de pression artérielle, les sartans étaient moins efficaces que les IECs pour réduire le risque d'infarctus du myocarde et de mortalité cardiovasculaire.9 Deux autres méta-analyses, présentées par Dr Strauss, allaient dans le même sens.8, 10 En outre, le Dr Strauss a repris différentes méta-analyses comparant les IECs ou sartans versus placebo. Seuls les IECs montraient une réduction de la mortalité de toute cause chez le patient hypertendu à haut risque de maladie cardiovasculaire (sans insuffisance cardiaque congestive) ou diabétique.11
Le diabète est une comorbidité fréquemment associée à l'HTA. Un traitement par IEC ou sartan, sans distinction, est généralement privilégié en partie suite à l'effet néphroprotecteur. Pourtant, il existe une différence d'efficacité si on compare les résultats de l'étude ADVANCE12 et ROADMAP.13 L'association perindopril-indapamide a permis une réduction significative de la mortalité de toute cause, comparativement au placebo chez le sujet diabétique.12 Paradoxalement, dans l'étude ROADMAP, investiguant la capacité de l'olmesartan versus placebo à retarder l'apparition d'une micro-albuminurie, le taux de mortalité cardiovasculaire était plus élevé dans le groupe olmésartan.13
En conclusion, suite à un mécanisme d'action différent, certains éléments laissent à penser que les sartans sont moins efficaces pour prévenir la maladie coronarienne chez le sujet hypertendu.
The challenge in cardio-oncology - where to start?
Exposé de Lucas Van Aelst (Université de Louvain, Belgique)
L'émergence de nouvelles thérapies anticancéreuses a eu un impact significativement favorable sur la mortalité due au cancer et a transformé cette maladie terminale en une maladie chronique. Malheureusement, le succès du traitement du cancer est contrebalancé par une morbi-mortalité accrue secondaire aux complications du traitement. Les complications cardiovasculaires sont parmi les effets secondaires les plus fréquents.14 Ceci s'explique notamment par l'existence d'un lien établi entre les FRCV, l'inflammation et le cancer (figure 2).15 Dans son exposé, le Pr Van Aelst a tenté de nous donner quelques solutions efficaces pour limiter le risque de cardiotoxicité des traitements oncologiques.
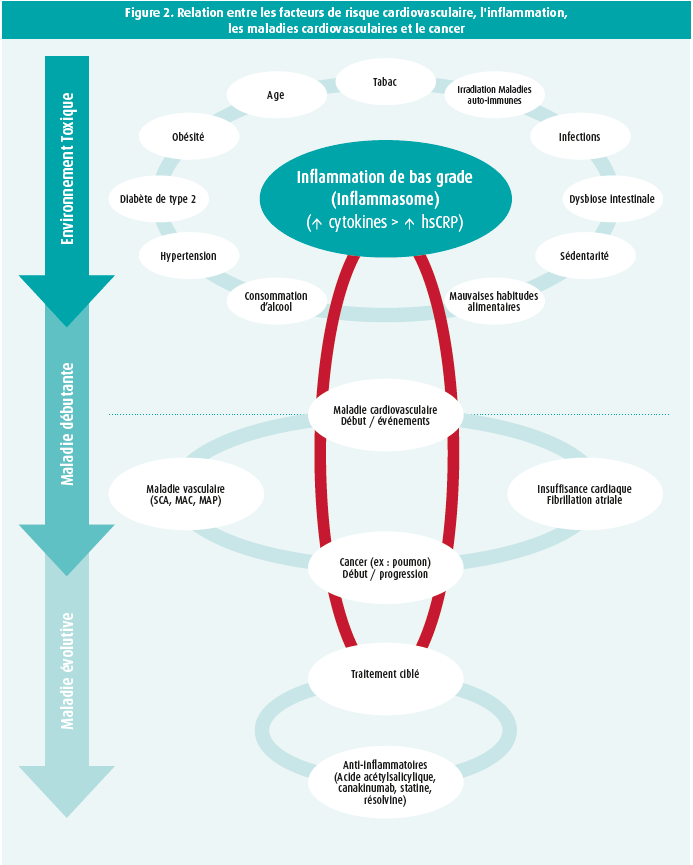
Avant l'initiation du traitement, la première étape consiste à faire un état des lieux de la situation cardiologique du patient avec, si nécessaire, une prise en charge agressive de l'atteinte cardiaque existante et des FRCV réversibles. Plusieurs scores, tels que le Cardiotoxicity Risk Score (CRS) de la Mayo Clinic, peuvent être utilisés pour stratifier le risque de cardiotoxicité.16 Bien que conceptuellement attrayants, ils restent hypothétiques et ne sont pas encore validés.
Pendant la période du traitement oncologique, il a lieu d'établir un suivi cardiologique personnalisé et adapté au risque de cardiotoxicité. Actuellement, l'intérêt clinique d'un traitement (IEC, bétabloquant, ...) en prévention primaire de certains traitements oncologiques, notamment dans le cancer du sein, reste à établir. Par ailleurs, le répertoire des anticancéreux cardiotoxiques est de plus en plus vaste et les atteintes cardiovasculaires sont variées. De ce fait, comme l'a rappelé le Professeur Van Aelst, bien qu'il soit impossible de suivre tous les patients, il est nécessaire de cibler et de référer les patients à haut risque vers un centre de cardio-oncologie.
Enfin, après le traitement oncologique et lors du suivi, le Pr Van Aelst a insisté sur l'intérêt d'un contrôle intensif des FRCV et de toutes maladies cardiovasculaires. En effet, la population en rémission d'un cancer grandissante présente un risque cardiovasculaire nettement majoré, indépendamment de la présence d'un ou plusieurs FRCV.17 De ce fait, le patient cancéreux d'aujourd'hui est probablement le patient souffrant de maladie cardiovasculaire de demain.
Références
- Sever, P., Dahlöf, B., Poulter, N., Wedel, H., Beevers, G., Caulfield, M., Poulter, N. et al. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J, 2006, 27 (24), 2982-2988.
- Banegas, R., Lo, E., López-García, E., Dallongeville, J., Guallar, E., Halcox, J.P., Borghi, C. et al. Achievement of treatment goals for primary prevention of cardiovascular disease in clinical practice across Europe : the EURIKA study. Eur Heart J, 2011, 32 (17), 2143-2152.
- Brent M. Egan, Jiexiang Li, Suparna Qanungo, Tamara E. Wolfman. Blood Pressure and Cholesterol Control in Hypertensive Hypercholesterolemic Patients: NHANES 1988-2010. Circulation, 2013, 128 (1), 29-41.
- Wald, D.S., Law, M., Morris, J.K., Bestwick, J.P., Wald, N.J. Combination Therapy Versus Monotherapy in Reducing Blood Pressure: Meta-analysis on 11 000 Participants from 42 Trials. Am J Med, 2009, 122 (3), 290-300.
- Bays, H.E., Davidson, M.H., Massaad, R., Flaim, D., Lowe, R.S., Tershakovec, A.M. et al. Safety and Efficacy of Ezetimibe Added on to Rosuvastatin 5 or 10 mg Versus Up-Titration of Rosuvastatin in Patients With Hypercholesterolemia (the ACTE Study). Am J Cardiol, 2011, 108 (4), 523-530.
- Huffman, M.D. The Polypill: From Promise to Pragmatism. PLoS Med, 2015, 12 (8), 2015, 1-6.
- Chowdhury, R., Khan, H., Heydon, E., Shroufi, A., Fahimi, S., Moore, C., et al. Adherence to cardiovascular therapy : a meta-analysis of prevalence and clinical consequences. Eur Heart J, 2013, 34, 2940-2948.
- Strauss, M.H., Hall, A.S. Angiotensin Receptor Blockers May Increase Risk of Myocardial Infarction: Unraveling the ARB-MI Paradox. Circulation, 2006, 114, 838-854.
- Blood Pressure Lowering Treatment Trialists Collaboration: Turnbull, F., Neal, B., Pfeffer, M., Kostis, J., Algert, C. et al. Blood pressure- dependent and independent effects of agents that inhibit the renin - angiotensin system. J Hypertens, 2007, 25 (7), 951-958.
- Vark, L.C. Van, Bertrand, M., Akkerhuis, K.M., Brugts, J.J., Fox, K., Mourad, J., et al. Angiotensin- converting enzyme inhibitors reduce mortality in hypertension : a meta-analysis of randomized clinical trials of renin - angiotensin - aldosterone system inhibitors involving 158 998 patients. Eur Heart J, 2012, 33 (16), 2088-2097.
- Strauss, M.H., Hall, A.S. Correspondence Blood-Pressure and Cholesterol Lowering in the HOPE-3 Trial. N Engl J Med, 2016, 375, 1190-1194.
- Members of the ADVANCE Collaborative Group: Patel, A., MacMahon, S., Chalmers, J., Neal, B., Woodward, M., Billot, L. et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet, 2007, 370, 829-840.
- ROADMAP Trial Investigators: Haller, H., Ito, S., Ipatiënteno, J.L. Jr., Januszewicz, A., Katayama, S., Menne, J. et al. Olmesartan for the Delay or Prevention of Microalbuminuria in Type 2 Diabetes. N Engl J Med, 2011, 364 (10), 907-917.
- Schultz, P.N., Beck, M.L., Stava, C., Vassilopoulou- Sellin, R. Health profiles in 5 836 longterm cancer survivors. Int J Cancer, 2003, 104, 488-495.
- Lancellotti, P., Marechal, P., Donis, N. Inflammation, cardiovascular disease, and cancer: a common link with far-reaching implications. Eur Heart J, 2019, 40 (48), 3910-3912.
- Herrmann, J., Lerman, A., Sandhu, N.P., Villarraga, H.R., Mulvagh, S.L., Kohli, M. Evaluation and Management of Patients With Heart Disease and Cancer: Cardio-Oncology. Mayo Clin Proc, 2014, 89 (9), 1287-1306.
- Krull, K.R., Mulrooney, D.A., Green, D.M., Hudson, M.M., Robison, L.L., Plana, J.C. Comprehensive Echocardiographic Detection of Treatment-Related Cardiac Dysfunction in Adult Survivors of Childhood Cancer. J Am Coll Cardiol, 2015, 65 (23), 2511-2522.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.