Compte rendu d'une session de la BSC - session 17 - BSC-ESC
Cas cliniques illustrant les recommandations relatives au NSTEMI (infarctus myocardique sans sus-décalage du segment ST)
Jean-Philippe Collet (hôpital de la Pitié-Salpêtrière, Paris, France)
Sur le plan du diagnostic et de la stratification du risque, il importe avant tout d'exclure un infarctus myocardique. Pour ce faire, il convient d'enregistrer un électrocardiogramme et de doser les troponines T dans le sang au temps 0 et à 1 heure.
Le cas 1 porte sur une femme de 85 ans, victime d'une fracture de hanche, chez qui les troponines ont été dosées: elles étaient 2 fois plus élevées que la limite maximale autorisée. Son électrocardiogramme était normal. Ici, il ne s'agit pas d'un NSTEMI, car les troponines peuvent être élevées en raison de l'âge ou d'autres causes possibles, qui peuvent également être un reflet d'affections sous-jacentes.
Le cas 2 est celui d'un patient de 50 ans, sans antécédents, souffrant de douleurs rétrosternales irradiant entre les omoplates, avec un électrocardiogramme normal et des troponines ultrasensibles dosées à 300 ng/l. Il s'agit ici d'un NSTEMI, et il n'est pas nécessaire de répéter le dosage des troponines, étant donné l'anamnèse de douleurs rétrosternales et la présence de troponines déjà très élevées.
En cas de NSTEMI, il existe 3 situations, avec un algorithme rule-in/rule-out à 0/1 heure (figure 1).
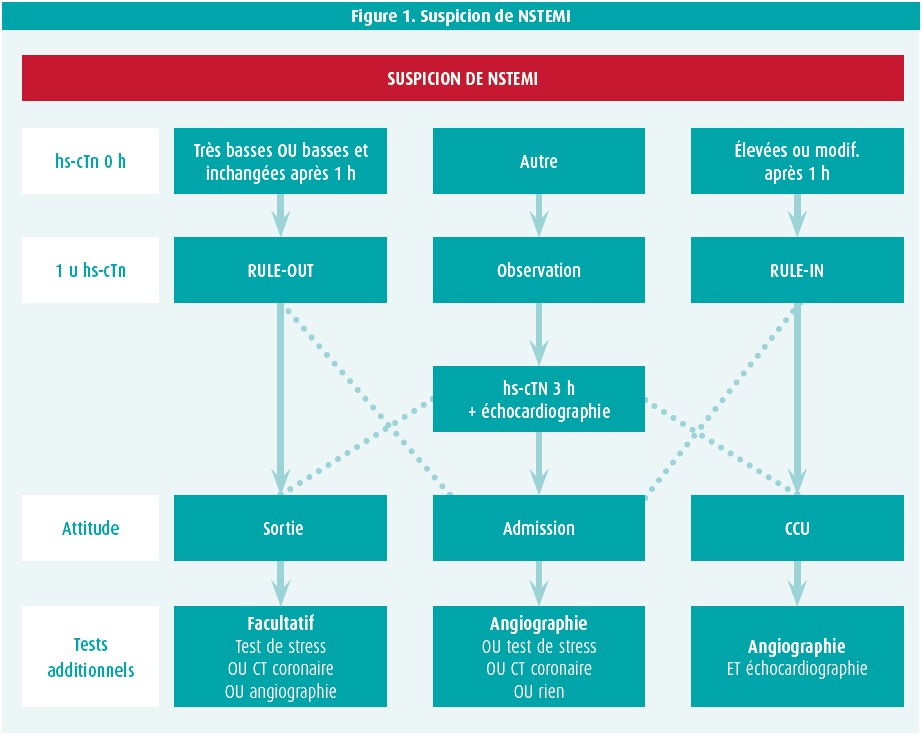
Les recommandations pour le traitement initial lors du diagnostic d'un NSTEMI et le délai dans lequel les diagnostics invasifs doivent être effectués sont les suivants:
Le traitement débute par l'administration d'acide acétylsalicylique et d'héparine.
Le cas 3 est celui d'un homme de 70 ans, souffrant de douleurs rétrosternales, chez qui l'électrocardiogramme montrait un sous-décalage antérieur du segment ST de plus de 3,0 mm, avec une akinésie apicale à l'échocardiographie.
Dans l'ambulance, il avait déjà reçu de l'acide acétylsalicylique et de l'héparine. La question est de savoir s'il faut déjà lui donner du ticagrelor.
Il faut tout d'abord exclure une obstruction à l'aide d'une coronarographie, avant qu'on ne puisse donner des inhibiteurs du récepteur P2Y12.
D'après les recommandations de l'ESC au sujet des antiagrégants, un traitement par inhibiteurs du récepteur P2Y12 est indiqué chez des patients souffrant d'un NSTEMI, si on ne pratique pas de coronarographie immédiate et si le patient ne court pas de risque hémorragique accru. Par ailleurs, il n'est pas indiqué d'administrer systématiquement un prétraitement par un inhibiteur du récepteur P2Y12 à des patients dont l'anatomie coronaire est inconnue, et si un traitement invasif précoce est prévu.
À quel moment décidons-nous de pratiquer une coronarographie? En cas de diagnostic de NSTEMI avec un risque très élevé, une coronarographie est pratiquée dans les 2 heures; si le risque est élevé, on la pratique dans les 24 heures et si le risque est faible, on peut recourir au testing invasif après avoir réalisé des tests d'ischémie (p. ex. un MIBI) ou en cas de mise en évidence d'une maladie coronarienne obstructive au CT scan coronaire.
Quand parle-t-on de risque très élevé ?
- instabilité hémodynamique
- choc cardiogénique
- douleurs thoraciques récidivantes/réfractaires en dépit d'un traitement médical
- arythmies potentiellement mortelles
- arythmies potentiellement mortelles
- insuffisance cardiaque aiguë, clairement consécutive à un NSTEMI
- sous-décalage ST >1 mm dans 6 dérivations et sus-décalage ST en aVR et/ ou en V1
Quand parle-t-on de risque élevé?
- diagnostic de NSTEMI confirmé
- modifications dynamiques récentes ou vraisemblablement récentes, ST-T dans une zone électrocardiographique adjacente (symptomatiques ou silencieuses)
- ressuscitation après un arrêt cardiaque sans sus-décalage ST ou choc cardiogénique
- score de risque GRACE > 140
Si on pratique une coronarographie et une PCI, il est recommandé d'administrer un inhibiteur du récepteur P2Y12 en plus de l'acide acétylsalicylique, et ce, pendant 12 mois, sauf en présence de contre-indications ou de risque hémorragique excessif.
Les options sont:
- prasugrel chez les patients naïfs d'inhibiteurs du récepteur P2Y12 après une PCI (dose de charge de 60 mg, puis 10 mg/j ou 5 mg/j chez les patients de ≥ 75 ans ou pesant moins de 60 kg)
- ticagrelor (dose de charge de 180 mg, puis 90 mg 2x/j)
- clopidogrel (dose de charge de 300- 600 mg, puis 75 mg/j, uniquement si on ne dispose pas de prasugrel ou de ticagrelor ou s'ils ne sont pas tolérés ou contre-indiqués)
- le prasugrel est préféré au ticagrelor chez les patients souffrant d'un NSTEMI, subissant une PCI
Le cas 4 est celui d'un homme hypertendu de 49 ans, ayant un IMC de 22 kg/m2, souffrant de douleurs rétrosternales, présentant des sous-décalages du segment ST à l'électrocardiogramme et ayant une hS-cTn à 51 ng/l.
Après la PCI, cet homme doit prendre un inhibiteur du récepteur P2Y12 et de l'acide acétylsalicylique pendant 12 mois.
Quand recourons-nous à un traitement prolongé par antiagrégants secondaires ? Le tableau 1 reprend les critères de risque justifiant un traitement prolongé. Le tableau 2 présente l'algorithme pour les antiagrégants en cas de NSTEMI.
Qu'en est-il si le patient doit prendre à la fois des anticoagulants et des antiagrégants ?
Le cas 5 est celui d'une femme de 72 ans souffrant d'un NSTEMI, suite auquel on a réalisé une PCI avec mise en place d'un stent médicamenteux (DES) au niveau de la première branche marginale. Par ailleurs, elle souffre de fibrillation auriculaire non valvulaire et a un score CHA2DS2-VASc supérieur à 1, ce qui explique qu'elle était sous AVK jusqu'à présent. Il faut administrer un NOAC au lieu d'antagonistes de la vitamine K, pour la prévention des AVC.
Le cas 6 est celui d'un homme de 58 ans, fumeur, souffrant d'un NSTEMI. Il prend un NOAC en raison d'une fibrillation auriculaire paroxystique. Il a subi une PCI avec stenting multiple, après quoi il a reçu une dose de charge de 600 mg de clopidogrel. L'échocardiographie a montré une fonction ventriculaire gauche normale et un diamètre normal de l'oreillette gauche. On n'a pas constaté de valvulopathies.
Le clopidogrel a été remplacé par du ticagrelor. Par ailleurs, son score CHA2DS2-VASc était de 1, ce qui témoigne d'un risque d'AVC faible à modéré. D'autre part, il a une charge thrombotique coronaire élevée - on pourrait donc éventuellement décider d'arrêter le NOAC et d'administrer une DAPT au moyen d'acide acétylsalicylique et de ticagrelor ou de prasugrel pendant les premières semaines, étant donné que le risque de thrombose des stents prévaut. Les anticoagulants oraux doivent toutefois être réinstaurés le plus rapidement possible (cependant, on dispose encore de peu de données à ce sujet).
En résumé, voici l'algorithme pour les antiagrégants en cas de NSTEMI (tableau 3) chez les patients souffrant de fibrillation auriculaire qui subissent une PCI ou reçoivent un traitement médicamenteux.
Cardiologie du sport et exercice physique chez les patients souffrant de maladies cardiovasculaires
Hein Heidbuchel (UZ Antwerpen)
Le but est que tous les patients puissent faire du sport en toute sécurité. Toutefois, nous ne disposons souvent pas de toutes les informations, et et les points de vue divergent.
On distingue trois types d'intensité sportive. À une intensité faible, la VO2max est < 40 % et on atteint < 55 % de la fréquence cardiaque maximale. À une intensité modérée, on commence à transpirer, on respire plus vite, mais on peut encore parler pendant l'effort. Ceci correspond à < 70 % de la fréquence cardiaque maximale ou de la VO2max. À une intensité (très) élevée, on est à > 70 % de la fréquence cardiaque maximale ou de la VO2max.
Que faire en cas d'arythmies? La fibrillation auriculaire est une arythmie fréquente, qui permet la pratique du sport. Le sport va également réduire la fréquence de la fibrillation auriculaire (à raison de 150 minutes par semaine).
Toutefois, il faut faire attention, car une pratique sportive pendant plus de 150 minutes par semaine peut entraîner une progression de la maladie sous-jacente (courbe en U).
Pendant le sport, le contrôle du rythme est important, mais il n'est souvent pas bien toléré. L'isolation des veines pulmonaires est indiquée chez les patients sportifs présentant une fibrillation auriculaire symptomatique récidivante et/ ou chez ceux qui ne peuvent recevoir de médicaments en raison de leur influence sur leurs performances sportives.
En cas de flutter auriculaire, l'ablation de l'isthme cavo-tricuspidien est indiquée chez les patients qui désirent pratiquer une activité sportive intensive, afin d'éviter un flutter avec conduction auriculoventriculaire 1:1. L'ablation prophylactique de l'isthme cavo-tricuspidien pour éviter un flutter est indiquée chez les patients souffrant d'un flutter auriculaire qui veulent intensifier leur pratique sportive et chez ceux chez qui on a instauré un antiarythmique de classe I.
Un autre exemple est le syndrome du QT long (LQTS). Ici, il n'est pas recommandé de pratiquer un sport de compétition (avec ou sans DCI), pas plus que s'il y a un antécédent d'arrêt cardiaque ou de syncope arythmogène. Toute pratique sportive récréative d'intensité élevée est également proscrite, même sous bêtabloquants, chez les patients ayant un QTc > 500 ms ou un LQTS génétiquement prouvé avec un QTc ≥ 470 ms chez les hommes ou ≥ 480 ms chez les femmes. On conseille de donner un bêtabloquant à dose thérapeutique à tous les patients présentant un LQTS symptomatique ou un QTc allongé. Par ailleurs, il est indiqué de ne pas donner de médicaments allongeant l'intervalle QTc aux patients qui pratiquent du sport (www.crediblemeds.org) et de veiller à l'équilibre électrolytique.
En cas de pratique sportive avec un DCI, il est indiqué de ne pas pratiquer de sport intensif ou de compétition.
En cas d'ischémie myocardique inductible, il faut tout d'abord recourir à une angiographie coronaire invasive et, si nécessaire, pratiquer une revascularisation s'il y a une lésion à haut risque. Toutefois, si une revascularisation complète n'est pas possible, le sport de compétition est déconseillé.
Le cas 7 est celui d'un homme de 55 ans, pratiquant du sport intensif (course, tennis), sans facteurs de risque, ayant un électrocardiogramme et une échocardiographie normaux, qui atteint 240 W à la cycloergométrie, mais chez qui on observe 3 courtes salves de tachycardie ventriculaire non soutenue polymorphe. Le Holter a montré des extrasystoles ventriculaires multifocales (moins de 5 % du temps). Le CT scan coronaire était normal.
Ici, on veut savoir quelle est la cause de ces extrasystoles ventriculaires multifocales. Il est recommandé de motiver le patient à arrêter temporairement le sport et à réaliser un bilan complémentaire. Par ailleurs, il est important de savoir si ce patient a des douleurs thoraciques à l'effort, s'il a déjà présenté une syncope durant le sport, s'il a observé une diminution de sa tolérance à l'effort au cours des dernières semaines, s'il y a des antécédents cardiaques dans sa famille (p. ex. canalopathies, maladies coronariennes, mort subite familiale), s'il consomme de la cocaïne ou de la marijuana ou s'il prend des médicaments/stimulants.
On veut savoir à quoi est due cette tachycardie ventriculaire lors de la cycloergométrie. Il est également important de savoir s'il peut atteindre sa charge maximale/un effort maximal ou s'il a une incompétence chronotrope sous-jacente (potentiellement révélatrice d'une cardiopathie sous-jacente). En outre, il est indiqué de réaliser une prise de sang avec dosage de la CRP, mesure de la vitesse de sédimentation et dosage de l'enzyme de conversion de l'angiotensine (ECA).
Si le Holter révèle plus de 500 extrasystoles ventriculaires, cela peut indiquer une cardiomyopathie arythmogène et, s'il y en a plus de 2 000, il peut y avoir une cardiopathie structurelle sous-jacente. Par ailleurs, il est important d'analyser la morphologie de ces extrasystoles ventriculaires (provenant des 2 ventricules) sur cet Holter. Un CT-scan cardiaque est également important pour exclure un éventuel pont myocardique. Toutefois, ces battements ectopiques peuvent induire une diminution de la qualité des images.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.