Le dépistage des patients présentant des symptômes suspects d'angor représente une partie importante de la pratique clinique d'un cardiologue. Le caractère variable des symptômes, des plus classiques aux cas atypiques, et les résultats parfois équivoques des tests utilisés pour détecter une ischémie et une maladie coronarienne constituent un défi permanent pour le cardiologue.
Depuis l'électrocardiogramme de repos et d'effort du test de double marche de Master utilisé en cardiologie au milieu du siècle dernier, le cardiologue dispose aujourd'hui d'une large gamme d'outils diagnostiques non invasifs et invasifs. L'échocardiographie de stress permet de révéler la sévérité et l'étendue d'une ischémie inductible avec une plus grande précision que l'ecg à l'effort seul. L'angio-CT coronaire, dont la disponibilité s'est accrue au cours de la dernière décennie, permet de fournir une image très détaillée de la circulation coronaire, d'une manière très confortable pour le patient. La coronarographie invasive est également devenue moins pénible pour le patient, grâce à l'utilisation plus large de l'abord radial, et elle peut désormais être réalisée en ambulatoire. Grâce à l'utilisation de sondes coronaires munies de capteurs de pression et aux nouveaux modules logiciels, on peut aujourd'hui mesurer les caractéristiques hémodynamiques de la circulation coronaire, tant au niveau épicardique qu'au niveau microcirculatoire, ce qui permet de mettre en évidence avec précision les différentes formes d'angor1. Enfin, les tests pharma codynamiques permettent également de détecter les spasmes vasculaires épicardiques et microcirculatoires.
Les recommandations, récemment actualisées2, pour la prise en charge des patients présentant des symptômes suspects d'angor ou chez qui on suspecte une maladie coronarienne chronique sont assez claires quant à l'algorithme diagnostique à utiliser. Toutefois, depuis des années, des controverses subsistent quant à l'attitude à adopter une fois le diagnostic d'ischémie et/ou de maladie coronarienne posé. Contrairement aux syndromes coronariens aigus, où la revascularisation est associée à un avantage pronostique significatif, démontré par de nombreuses études cliniques, les avis sur le traitement médical ou interventionnel d'une maladie coronarienne chronique stable restent partagés.
Plusieurs études cliniques, dont l'étude COURAGE3, et plusieurs métaanalyses4, 5 ont étudié l'utilité de la revascularisation par intervention coronaire percutanée (PCI) chez des patients souffrant d'angor stable. La PCI soulage plus efficacement les symptômes d'angor, avec un meilleur état fonctionnel et une meilleure qualité de vie que le traite ment médical seul, mais elle n'offre pas de bénéfice clair à plus long terme sur le plan des critères d'évaluation concrets tels que la mortalité et l'incidence d'infarctus myocardiques aigus. L'étude clinique ISCHEMIA6, récemment publiée, confirme que, par rapport à un traitement médicamenteux conservateur, un traitement interventionnel initial des patients atteints d'une maladie coronarienne chronique stable avec une ischémie modérée ou sévère ne réduit pas le risque de complication cardiovasculaire ischémique aiguë ou de décès cardiaque sur une période de suivi de 3 ans en moyenne. Les résultats de l'étude ISCHEMIA ont ravivé la controverse sur l'utilisation optimale de la revascularisation chez les patients atteints d'une maladie coronarienne chronique stable7-9.
Les partisans d'une stratégie conservatrice lisent dans les résultats de l'étude ISCHEMIA que la grande majorité des patients tirent initialement des bénéfices d'un traitement médicamenteux optimal et d'adaptations du style de vie9. Seuls les patients présentant des symptômes d'angor fréquents et sévères ou une atteinte du tronc commun, suspectée sur la base de la clinique ou démontrée par un angio-CT coronaire tireraient des bénéfices d'une stratégie invasive avec coronarographie et revascularisation (figure 1).
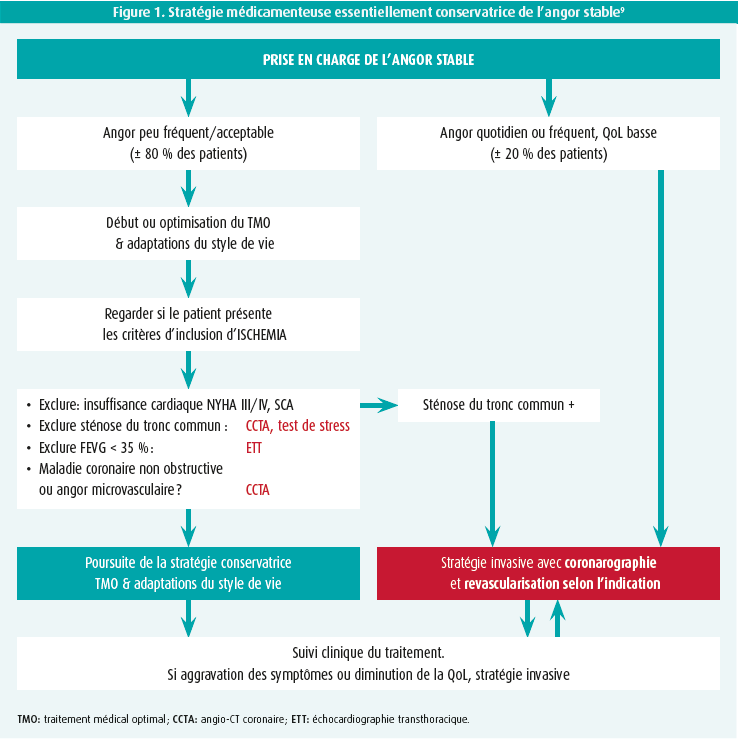
Un avis plus nuancé n'écarte pas complètement les avantages de la revascularisation8. Chez les patients présentant des symptômes angoreux sévères sous traitement médicamenteux, une coronarographie et une revascularisation (figure 2) restent indiquées pour améliorer la qualité de vie. Il est également préférable de suivre un trajet diagnostique invasif chez les patients présentant une dysfonction ventriculaire gauche sévère, étant donné qu'une revascularisation en cas de maladie pluritronculaire améliore significativement le pronostic. Une ischémie sévère et d'autres modifications importantes pour le pronostic lors d'un test de stress constituent également une indication pour une coronarographie, dans le but d'améliorer le pronostic. Le principal point litigieux reste de savoir si une ischémie modérée à sévère au cours d'un test de stress, sans autres paramètres cliniques à haut risque, constitue en soi une indication pour une coronarographie précoce. Les résultats de l'étude ISCHEMIA suggèrent qu'il est préférable que ces patients reçoivent tout d'abord un traitement médical optimal. Cependant, les résultats de l'étude ISCHEMIA sont en contradiction avec des études cliniques observationnelles précédentes, qui ont démontré que les patients souffrant d'une ischémie modérée à sévère constituent un groupe à haut risque pour lequel une stratégie invasive précoce et une revascularisation peuvent être bénéfiques. Une explication possible est que les études précédentes avaient inclus un plus large éventail de patients alors que, dans l'étude ISCHEMIA, il est possible que les patients présentant un profil de risque plus élevé n'aient pas été inclus dans les centres participants présentant un seuil de revascularisation bas10.

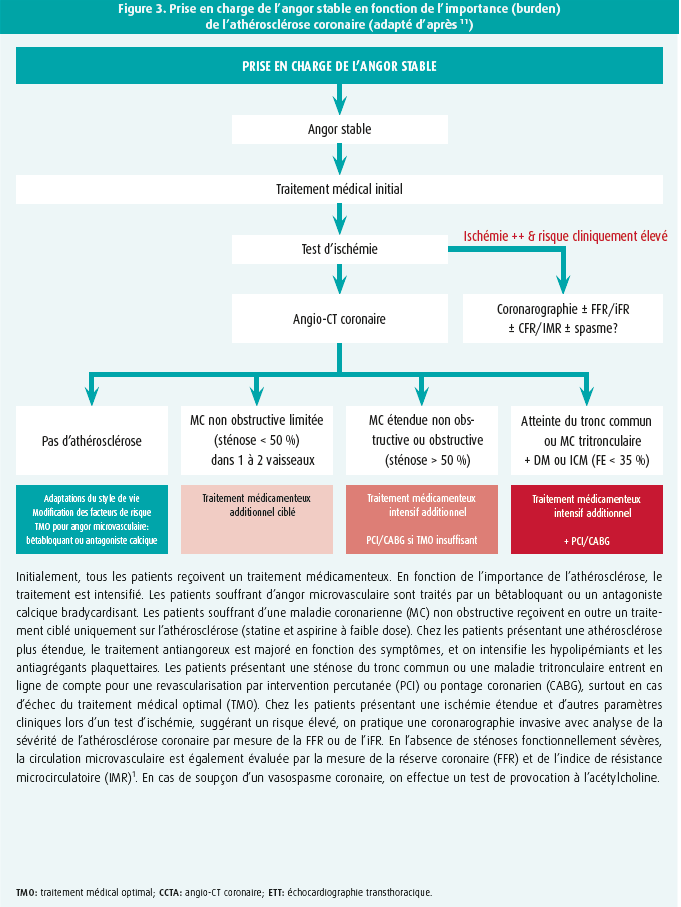
Dans la discussion sur la prise en charge invasive ou non des patients présentant des symptômes suspects d'angor stable, l'accent est principalement mis sur la détection de l'ischémie myocardique et de sténoses focales qui entrent en ligne de compte pour la pose d'un stent. C'est ignorer le fait que de nombreux patients ne présentent que des symptômes légers, avec une ischémie limitée. Un récent article de fond11 souligne à juste titre l'importance de l'étendue ('burden') de l'athérosclérose coronaire, qui peut désormais être parfaitement mise en évidence par un angioCT coronaire. En se concentrant trop sur la détection des patients présentant une ou plusieurs sténoses proximales focales sévères et une ischémie myocardique étendue, on risque de passer à côté d'un large groupe de patients présentant une athérosclérose coronaire étendue, mais non significative sur le plan hémodynamique, qui pourraient tirer de solides bénéfices d'un traitement médicamenteux plus intensif, d'un point de vue pronostique. Sur la base de l'étude ISCHEMIA, d'aucuns suggèrent que les patients présentant des symptômes suspects d'angor stable ne devraient plus être adressés au cardiologue et que le médecin généraliste, en concertation avec le patient, devrait tout d'abord remédier à l'athérosclérose coronaire à l'aide d'un traitement hypocholestérolémiant intensif12. Cela nous semble excessif. La corrélation entre la sévérité des symptômes d'angor et l'étendue de l'ischémie myocardique et de l'athérosclérose coronaire est faible. Avec une stratégie thérapeutique basée uniquement sur la sévérité des symptômes d'angor, on risque de passer à côté du groupe de patients présentant une ischémie sévère et des sténoses qui, d'un point de vue pronostique, tirent des bénéfices d'une revascularisation précoce. En outre, dans la continuité des études PROMISE et SCOT HEART13, 14, il semble indiqué d'effectuer systématiquement un angioCT coronaire chez les patients à faible risque après un premier bilan cardiologique, afin d'obtenir une image précise du substrat anatomique sousjacent (figure 3). Les patients présentant une athéro sclérose coronaire importante sans sténoses focales sévères entrent en ligne de compte pour un traitement médicamenteux intensif ciblé sur la régression et la prévention de l'athérosclérose. Les patients qui ne présentent pas d'athérosclérose coronaire à l'angio-CT coronaire souffrent peutêtre d'angor microvasculaire, et il n'est pas nécessaire d'instaurer un traitement intensif par hypocholestérolémiants.
La controverse sur une approche conservatrice ou une stratégie invasive précoce chez les patients présentant des symptômes suspects d'angor stable illustre le rôle central et important du cardiologue, qui ne sera pas remplacé de sitôt par un Dr Google nourri à l'intelligence artificielle…
Références
- Kunadian, V., Chieffo, A., Camici, P.G., Berry, C., Escaned, J., Maas, A.H.E.M. et al. An EAPCI Expert Consensus Document on Ischaemia with Non-Obstructive Coronary Arteries in Collaboration with European Society of Cardiology Working Group on Coronary Pathophysiology & Microcirculation Endorsed by Coronary Vasomotor Disorders International Study Group. Eur Heart J, 2020, 41 (37), 3504-3520.
- Knuuti, J., Wijns, W., Saraste, A., Capodanno, D., Barbato, E., Funck-Brentano, C. et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes: The Task Force for the diagnosis and management of chronic coronary syndromes of the European Society of Cardiology (ESC). Eur Heart J, 2019, 41 (3), 407-477.
- Boden, W.E., O'Rourke, R.A., Teo, K.K., Hartigan, P.M., Maron, D.J., Kostuk, W.J. et al. Optimal Medical Therapy with or without PCI for Stable Coronary Disease. N Engl J Med, 2007, 356 (15), 1503-1516.
- Pursnani, S., Korley, F., Gopaul, R., Kanade, P., Chandra, N., Shaw Richard, E. et al. Percutaneous Coronary Intervention Versus Optimal Medical Therapy in Stable Coronary Artery Disease. Circ Cardiovasc Interv, 2012, 5 (4), 476-490.
- Stergiopoulos, K., Boden, W.E., Hartigan, P., Möbius-Winkler, S., Hambrecht, R., Hueb, W. et al. Percutaneous Coronary Intervention Outcomes in Patients With Stable Obstructive Coronary Artery Disease and Myocardial Ischemia: A Collaborative Meta-analysis of Contemporary Randomized Clinical Trials. JAMA Intern Med, 2014, 174 (2), 232-240.
- Maron, D.J., Hochman, J.S., Reynolds, H.R. et al. Initial Invasive or Conservative Strategy for Stable Coronary Disease. New Engl J Med, 2020, 382 (15), 1395-1407.
- Lüscher, T.F., Crea, F., Gersh, B.J. et al. To stent or not to stent? Treating angina after ISCHEMIA—introduction. Eur Heart J, 2021, 42 (14), 1387-1400.
- Gersh, B.J., Bhatt, D.L. To stent or not to stent? Treating angina after ISCHEMIA—the impact of the ISCHEMIA trial on the indications for angiography and revascularization in patients with stable coronary artery disease. Eur Heart J, 2021, 42 (14), 1389-1393.
- Boden, W.E., Stone, P.H. To stent or not to stent? Treating angina after ISCHEMIA—why a conservative approach with optimal medical therapy is the preferred initial management strategy for chronic coronary syndromes: insights from the ISCHEMIA trial. Eur Heart J, 2021, 42 (14), 1394-1400.
- Antman, E.M. Braunwald E. Managing Stable Ischemic Heart Disease. New Engl J Med, 2020, 382 (15), 1468-1470.
- Ferraro, R., Latina Jacqueline, M., Alfaddagh, A. et al. Evaluation and Management of Patients With Stable Angina: Beyond the Ischemia Paradigm. J Am Coll Cardiol, 2020, 76 (19), 2252-2266.
- Schade, D.S., Gonzales, K., Eaton, R.P. Stop Stenting; Start Reversing Atherosclerosis. Am J Med, 2021, 134 (3), 301-303.
- Douglas, P.S., Hoffmann, U., Patel, M.R., Mark, D.B., Al-Khalidi, H.R., Cavanaugh, B. et al. Outcomes of Anatomical versus Functional Testing for Coronary Artery Disease. New Engl J Med, 2015, 372 (14), 1291-1300.
- The SCOT-HEART investigators. CT coronary angiography in patients with suspected angina due to coronary heart disease (SCOT-HEART): an open-label, parallel-group, multicentre trial. The Lancet, 2015, 385 (9985), 2383-2391.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.