Les mesures ambulatoires de la pression artérielle nocturne reçoivent de plus en plus d'attention en raison de leur forte association avec la mortalité et la morbidité cardiovasculaire. Cet article a vu le jour dans la foulée d'un webinaire de Radcliffe Cardiology sur l'hypertension nocturne.
Résumé
Les variations de la pression artérielle suivent un rythme circadien et peuvent être évaluées au moyen d'une mesure ambulatoire de la pression artérielle (MAPA) sur 24 heures. Les valeurs nocturnes sont en plus forte corrélation avec la mortalité et la morbidité cardiovasculaire que les pressions artérielles mesurées en journée. La physiopathologie et la prise en charge de l'hypertension nocturne faisant l'objet de plus en plus d'attention, cet article passe en revue les derniers développements en la matière.
Introduction
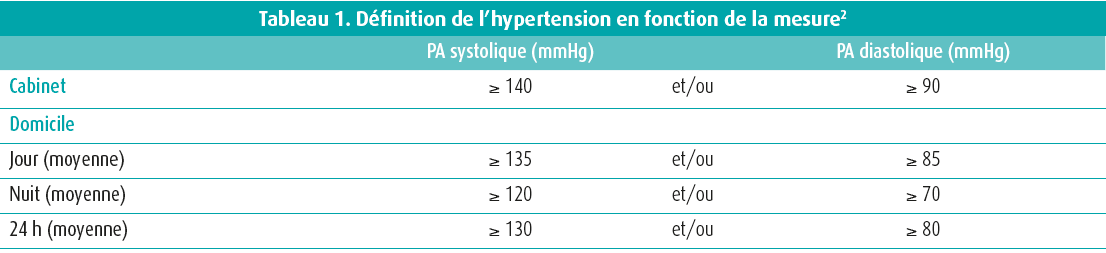
L'hypertension artérielle reste, à ce jour, la première cause évitable de mortalité consécutive aux affections cardiovasculaires en Europe1,2. Le lien entre la pression artérielle et les séquelles cardiovasculaires est un continuum, si bien que la détermination d'une valeur limite est toujours arbitraire. Or, il est nécessaire d'avoir une valeur limite pour faciliter l'établissement du diagnostic et la mise en place du traitement. Cette valeur est dérivée d'études cliniques, l'hypertension reflétant le seuil audelà duquel les avantages du traitement l'emportent incontestablement sur ses inconvénients (tableau 1)2. Comparativement à une mesure tensionnelle prise au cabinet, la mesure de la pression réalisée à la maison est plus fiable, constitue un meilleur prédicteur de mortalité et de morbidité cardiovasculaire et est en outre associée à une meilleure observance thérapeutique3. Ces dernières années, les mesures de pression artérielle nocturne ont davantage attiré l'attention, notamment en raison des résultats tant commentés de l'étude Hygia Chronotherapy Trial4. Selon les conclusions de cette étude, la prise vespérale plutôt que matinale d'au moins un antihypertenseur entraîne, d'une part, un meilleur contrôle tensionnel (nocturne), et d'autre part, une réduction des événements cardiovasculaires majeurs. Une personne sur quatre ayant une tension diurne normale peut souffrir d'hypertension nocturne5.
Mesures de la pression artérielle nocturne
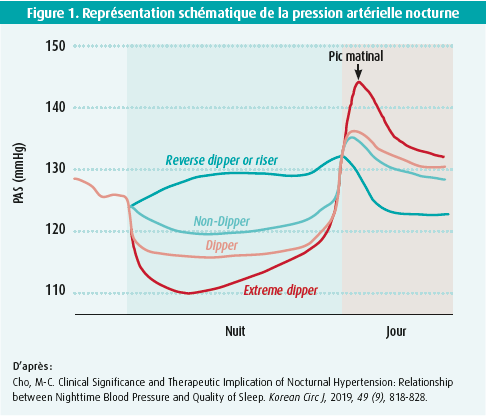
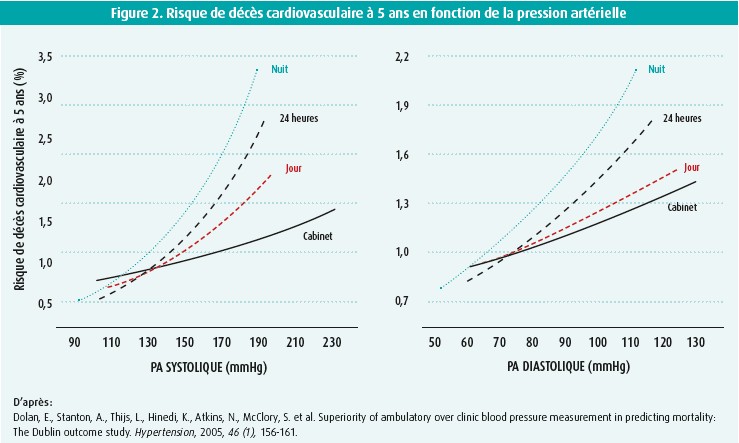
À l'instar de tous nos systèmes organiques, la pression artérielle suit un rythme circadien endogène caractérisé par un pic au petit matin et une baisse durant la nuit, comme la figure 1 l'illustre schématiquement. D'une part, ces variations résultent de notre rythme intrinsèque orchestré par des gèneshorloges centraux et périphériques, qui régulent les facteurs neurohumoraux et les systèmes cardiovasculaires. Et, d'autre part, notre cycle veillesommeil joue également un rôle important. La baisse nocturne de la pression artérielle est décrite dans la littérature sous le terme dipping. La pression artérielle nocturne est plus fortement corrélée aux événements cardiovasculaires que la tension diurne, comme l'illustre la figure 2. Le dipping nocturne intervient lorsque la pression artérielle nocturne chute d'au moins 10 % (entre 10 et 20 %) par rapport aux valeurs moyennes en journée. Les nondippers connaissent un risque cardiovasculaire accru, indépendamment de la pression artérielle diurne5-7. Les causes connues de l'absence de baisse de la pression artérielle durant la nuit sont, entre autres, les troubles du sommeil, les pathologies respiratoires obstructives, le tabagisme, l'obésité, le diabète, l'apport élevé de sel, l'hypotension orthostatique, la dysfonction autonome, l'insuffisance rénale et l'âge avancé8. Chaque hausse de 10 mmHg de la pression artérielle systolique nocturne s'accompagne d'un rapport de risque de 1,16 (P < 0,001) de mortalité totale9. Chez les patients atteints d'insuffisance cardiaque à fraction d'éjection préservée, il a été démontré que le non-dipping allait de pair avec un risque accru indépendant de (ré)hospitalisation ainsi que de dysfonction cognitive8,10. Le plus grand risque pèse sur les reverse dippers ou risers, chez qui le rapport « pression artérielle nocturne/diurne » est supérieur à 18. Les caractéristiques associées au reverse dipping sont l'âge avancé, les neuropathies autonomes, le genre masculin et la minceur. Signalons enfin une quatrième et dernière catégorie, les extreme dippers, chez qui la baisse de la pression artérielle nocturne dépasse les 20 % et irait également de pair avec un risque majoré de lésions cérébrales11. Les mesures nocturnes en soi peuvent interférer avec la qualité du sommeil, si bien que leur reproductibilité et/ou leur fiabilité ne sont pas toujours assurées. Cependant, les récents dispositifs de mesure disponibles sont plus compacts, plus précis et plus intuitifs que les précédents. Leur valeur ajoutée est en cours d'évaluation dans des études cliniques12.
Implications thérapeutiques
Bien que les données probantes s'accumulent pour étayer l'association entre l'hypertension nocturne et le non-dipping, d'une part, et la mortalité accrue et la morbidité cardiovasculaire, d'autre part, il n'est pas encore clairement établi que l'abaissement de la pression artérielle nocturne améliore effectivement le pronostic. Les agents hypotenseurs ne garantissent pas 24 heures d'activité et plusieurs groupes de recherche suggèrent que la prise vespérale, plutôt que matinale, du traitement entraînerait encore une diminution des effets secondaires consécutifs à l'hypertension. Une MAPA sur 24 heures peut contribuer à déterminer le meilleur calendrier de traitement5. Une sousanalyse de l'étude HOPE a révélé que l'administration vespérale du ramipril (un inhibiteur de l'ECA) permettait un meilleur contrôle de la pression artérielle nocturne, ce qui serait associé à un meilleur pronostic14. L'étude Hygia Chronotherapy Trial, que nous avons déjà citée plus haut, et l'étude MAPEC de plus petite envergure confirment l'hypothèse selon laquelle l'administration vespérale d'agents hypotenseurs apporterait une plusvalue au niveau de critères d'évaluation forts, même si de nombreux auteurs se posent des questions sur les aspects méthodologiques de ces études4,15. L'étude Treatment in Morning versus Evening (TIME), organisée par la société britannique de cardiologie est toujours en cours, elle a inclus 21 115 patients et pourrait bientôt nous fournir de plus amples informations. En parallèle au traitement médicamenteux, l'approche globale du patient hypertendu reste primordiale. Le traitement des apnées obstructives du sommeil, la limitation de la consommation de sel en soirée, l'évitement de toute privation de sommeil, etc. sont au moins aussi importants. Les médicaments plus récents qui interfèrent avec le rythme circadien endogène, dont la mélatonine fait aussi partie, auront peut-être leur place à terme dans le traitement de l'hypertension nocturne8.
Conclusion
Ces dernières années, la pression artérielle nocturne se voit consacrer davantage d'attention, et à juste titre puisque sa forte valeur prédictive ne peut plus être niée en termes de mortalité et de morbidité cardiovasculaire. Mais les implications pratiques semblent éprouver plus de difficultés à faire leur chemin, la MAPA sur 24 heures étant actuellement la seule technique validée pour sa mesure. Les nouveaux appareils, plus compacts, et la numérisation des soins de santé (télémonitoring) peuvent participer à faciliter l'usage des mesures nocturnes. Quelques études indiquent que la prise d'agents hypotenseurs au coucher réduirait davantage la morbidité et la mortalité consécutives à l'hypertension, bien que cette hypothèse doive encore être confirmée avant de pouvoir être incorporée dans les recommandations. Ce qui est sûr, c'est que la prise en compte du rythme circadien représente une valeur ajoutée dans la prise en charge de l'hypertension et que le contrôle de la pression artérielle nocturne constitue un objectif majeur dans le cadre de la prévention des événements cardiovasculaires.
Referenties
- Banegas, J.R., López-García, E., Dallongeville, J., Guallar, E., Halcox, J.P. et al. Achievement of treatment goals for primary prevention of cardiovascular disease in clinical practice across Europe: The EURIKA study. Eur Heart J, 2011, 32 (17), 2143-2152.
- Williams, B., Mancia, G., Spiering, W., Rosei, E.A., Azizi, M. et al. 2018 ESC/ESH Guidelines for themanagement of arterial hypertension. Eur Heart J, 2018, 39 (33), 3021-3104.
- Ward, A.M., Takahashi, O., Stevens, R., Heneghan, C. Home measurement of blood pressure and cardiovascular disease: Systematic review and meta-analysis of prospective studies. J Hypertens, 2012, 30 (3), 449-456.
- Hermida, R.C., Crespo, J.J., Domínguez- Sardiña, M., Otero, A., Moyá, A., Ríos, M.T. et al. Bedtime hypertension treatment improves cardiovascular risk reduction: the Hygia Chronotherapy Trial. Eur Heart J, 2020, 41 (16), 4565-4576.
- Kario, K., Hoshide, S., Haimoto, H., Yamagiwa, K., Uchiba, K. et al. Sleep blood pressure self-measured at home as a novel determinant of organ damage: Japan morning surge home blood pressure (J-HOP) study. J Clin Hyperten, 2015, 17 (5), 340-348.
- Parati, G., Stergiou, G., O'Brien, E., Asmar, R., Beilin, L., Bilo, G. et al. European Society of Hypertension practice guidelines for ambulatory blood pressure monitoring. J Hypertens, 2014, 32 (7), 1359-1366.
- Dolan, E., Stanton, A., Thijs, L., Hinedi, K., Atkins, N., McClory, S. et al. Superiority of ambulatory over clinic blood pressure measurement in predicting mortality: The Dublin outcome study. Hypertension, 2005, 46 (1), 156-161.
- Yano, Y., Kario, K. Nocturnal blood pressure and cardiovascular disease: A review of recent advances. Hypertens Res, 2012, 35 (7), 695-701.
- Hansen, T.W., Li, Y., Boggia, J., Thijs, L., Richart, T., Staessen, J.A. Predictive role of the nighttime blood pressure. Hypertension, 2011, 57 (1), 3-10.
- Kario, K., Pickering, T.G., Umeda, Y., Hoshide, S., Hoshide, Y., Morinari, M. et al. Morning surge in blood pressure as a predictor of silent and clinical cerebrovascular disease in elderly hypertensives: A prospective study. Circulation, 2003, 107 (10), 1401-1406.
- Peker, Y., Carlson, J., Hedner, J. Increased incidence of coronary artery disease in sleep apnoea: A long-term follow-up. Eur Respir J, 2006, 28 (3), 596-602.
- Asayama, K., Fujiwara, T., Hoshide, S., Ohkubo, T., Kario. K., Stergiou, G.S., Parati, G. et al. Nocturnal blood pressuremeasured by home devices: Evidence and perspective for clinical application. J Hypertens, 2019, 37 (5), 905-916.
- Cho, M-C. Clinical Significance and Therapeutic Implication of Nocturnal Hypertension: Relationship between Nighttime Blood Pressure and Quality of Sleep. Korean Circ J, 2019, 49 (9), 818-828.
- Svensson, P., de Faire, U., Sleight, P., Yusuf, S., Ostergren, J. Comparative effects of ramipril on ambulatory and office blood pressures: a HOPE Substudy. Hypertension, 2001, 38 (6), 28-32.
- Hermida, R.C., Ayala, D.E., Mojón, A., Fernández, J.R. Influence of circadian time of hypertension treatment on cardiovascular risk: Results of the MAPEC study. Chronobiol Int, 2010, 27 (8), 1629-1651.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.