Durant le congrès 2021 de la Société Européenne de Cardiologie (ESC) a été proposé le symposium intitulé « Improving long-term outcomes in Pulmonary Arterial Hypertension: time matters! » dont l'objectif, introduit par Olivier Sitbon (Le Kremlin-Bicêtre, la France), était de mettre en avant la stratégie optimale de traitement de l'hypertension artérielle pulmonaire (HTAP) dans la pratique clinique. Il insiste sur l'importance de la « ligne du temps » dans le choix d'un traitement et ce en incluant l'utilisation de combinaison de thérapies de manière précoce dans le décours du diagnostic afin d'améliorer le pronostic à long terme. Deux experts y ont partagé leur point de vue, John Coghlan sur la manière d'optimiser le traitement afin d'obtenir le meilleur pronostic, et Nazzareno Galiè sur la stratégie optimale pour atteindre un risque faible.
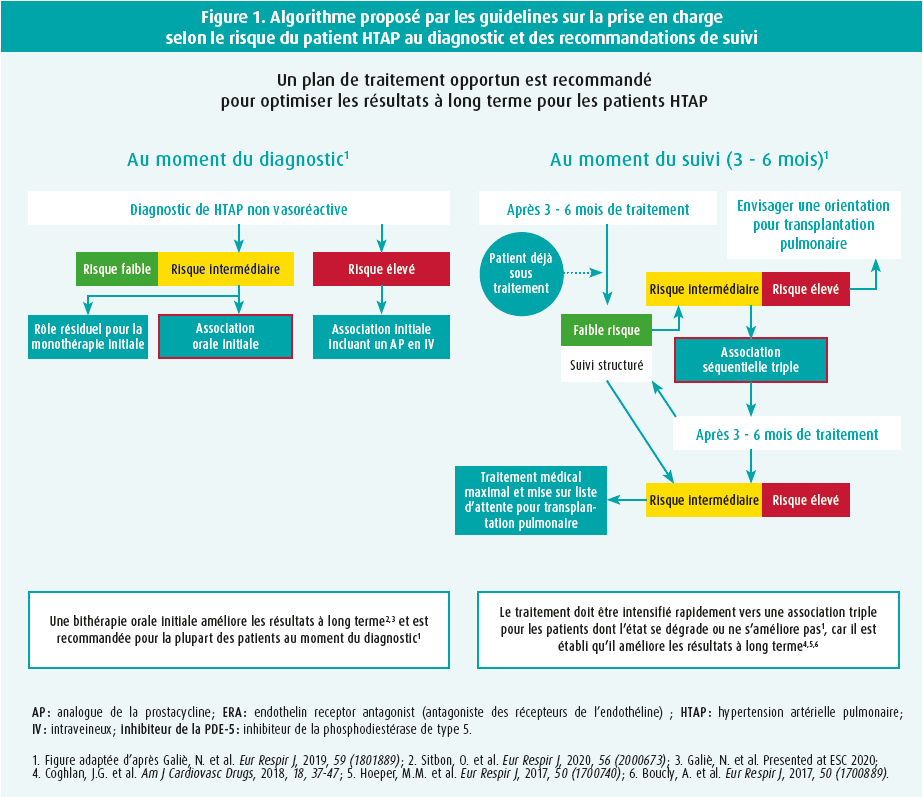
Olivier Sitbon rappelle en introduction l'algorithme proposé par les ESC-guidelines (figure 1) et l'importance d'évaluer le risque du patient au diagnostic tout en considérant la stratégie de traitement selon ce risque. Il insiste sur la nécessité d'une réévaluation 3 à 6 mois après l'initiation du traitement afin d'envisager une intensification de celui-ci.
Long-term outcomes in PAH: Optimised approach to achieve the best outcomes
John Coghlan - London, VK
John Coghlan débute en rappelant l'identification début des années 90 des 3 voies de traitement actuel, à savoir la voie de l'oxide nitrique (NO), de l'endothéline et des prostaglandines et que l'HTAP est une maladie rare impactant de manière importante la qualité de vie avec une issue inexorablement fatale. Lors des premières études, d'une durée de 3-4 mois, il était admis qu'une amélioration de la capacité physique à court terme était suffisante, ce qui a permis de considérer un certain nombre de médicaments comme efficaces. Progressivement il a semblé évident ça ne reflétait pas nécessairement une amélioration du pronostic à long terme. Durant les dernières années (figure 2), les études se sont centrées progressivement sur l'efficacité des molécules sur la morbi-mortalité à long terme avec une période de suivi de ± 2 ans démontrant une baisse de la détérioration clinique.
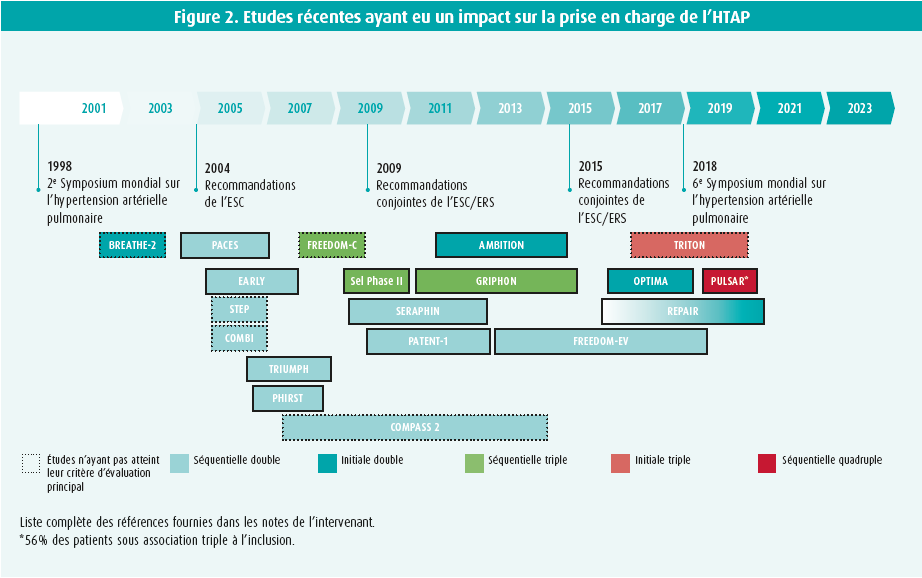
Plusieurs molécules et voies de traitements ont montré leur efficacité mais il restait à comprendre comment ces voies interagissent entre-elles, par synergie d'action ou effet additif ? Plutôt qu'agir sur une cible, ne faut-il pas en attaquer plusieurs simultanément ? Des études ont tenté de répondre à cette question de la combinaison de différentes molécules de l'utilisation séquentielle de 2 médications et par la suite de leur utilisation simultanée. Il s'en est suivi l'évaluation de l'ajout d'une troisième thérapie séquentielle (étude GRIPHON) ou simultanée (étude TRITON). Tout récemment l'étude PULSAR a évalué le sotatercept (protéine de fusion recombinante) comme quatrième thérapie.
À ce jour, il est démontré que la bithérapie initiale simultanée est la voie à adopter. L'étude AMBITION a montré une baisse de 50 % des évènements en associant un inhibiteur de la phosphodiestérase de type 5 (PD5) et l'ambrisentan, un antagoniste des récepteurs de l'endothéline (ERA), ce qui en a fait le standard de traitement. Cet effet est un effet de classe comme démontré pour le macitentan avec une amélioration similaire. Faut-il cependant débuter une thérapie combinée dès le départ ou attendre une détérioration clinique ? L'étude GRIPHON y répond : si les patients présentent un évènement dans les 3 premiers mois, la mortalité est majorée par 4. La survenue d'évènements est importante puisqu'ils prédisent le risque de mortalité et qu'il semble donc évident qu'un traitement agressif initial préviendra ceux-ci et diminuera la mortalité. Il en découle qu'un patient nouvellement diagnostiqué et naïf doit être traité en bithérapie.
Concernant le patient considéré stable en monothérapie, il a un taux significatif d'évènements en l'absence d'instauration d'une deuxième thérapie. Dans l'étude SERAPHIN une baisse de 40 % est constatée en ajoutant le macitentan (ERA) à un PD5.
Qu'en est-il d'une troisième ligne de traitement ? L'étude GRIPHON évalue l'ajout de selexipag (agoniste sélectif du récepteur de la prostacycline) qui améliore le pronostic en diminuant de 40 % le taux d'évènements tant pour les patients naïfs, en mono- ou bithérapie. Elle établit le bénéfice d'une troisième thérapie séquentielle. Quand l'ajouter ? Dans cette étude, si le selexipag est ajouté dans les 6 mois du diagnostic, le bénéfice est supérieur. L'étude d'extension (étude ouverte) montre que la survie à 5 ans est de 70 % dans cette population mixte d'HTAP ce qui est meilleurs que les anciennes données. Il y a donc des données pour traiter les patients précocement par trois médications, mais fautil les débuter simultanément ? L'étude TRITON a voulu y répondre, comparant le macitentan et tadalafil associé au selexipag versus placebo : cette étude n'a pas montré de bénéfice au bout de 26 semaines (endpoint primaire) mais en moyenne les patients sont restés 100 semaines sous traitement. Il semble y avoir une tendance pour une diminution de la mortalité sans que la puissance de l'étude ne puisse le démontrer.
Conclusion
Il existe des données robustes d'études randomisées contrôlées sur une longue période montrant que l'on peut agir sur l'histoire naturelle de la maladie et pas seulement améliorer le test de marche. De larges registres renforcent ces données. Elles montrent que nous devons utiliser une bithérapie initiale, que les patients stables en monothérapie doivent bénéficier d'une bithérapie et une triple thérapie doit être envisagée et certainement précocement.
Evidence-based strategies to achieve low-risk status
Nazzareno Galiè - Bologna, Italië
Nazzareno Galiè débute en rappelant que les recommandations actuelles sont basées sur l'évaluation du risque. Elles sont de traiter la majorité des patients à risque faible et intermédiaire avec une bithérapie (ERA et PD5). L'utilisation d'une monothérapie n'est recommandée que pour une minorité de patients à faible risque. Malheureusement dans la vie réelle, la situation est différente et une majorité des patients à risque faible et intermédiaire sont traités en monothérapie, et seul 30 % des patients surtout en risque intermédiaire sont sous bithérapie. Plusieurs stratégies de stratification du risque existent. L'ESC/ERS utilise une classification selon la mortalité à 1 an en 3 niveaux basée sur des paramètres cliniques, de capacité physique et de fonction du ventricule droit (tableau 1).
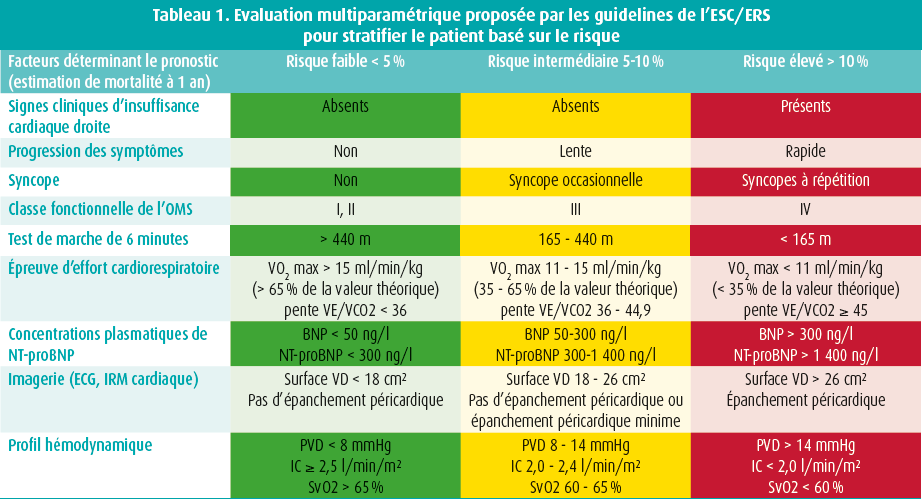
Une simplification a été proposée par l'équipe de Bologne en réduisant les critères à 4. Le groupe français a adopté une simplification en tentant d'identifier uniquement les patients à faible risque. La dernière stratégie est l'utilisation du score REVEAL. Le but selon les guidelines est d'amener le patient à un risque faible puisque l'atteindre et s'y maintenir est associé à une amélioration du risque à long terme. Le patient qui s'améliore durant le suivi et atteint le risque faible a un pronostic identique au patient en risque faible dès le départ. Les patients qui restent en risque intermédiaire ou se dégradent ont une plus faible survie à long terme.
Nazzareno Galiè rappelle l'algorithme de traitement (figure 1) et les données robustes des études cliniques sur l'importance d'une bithérapie à court et long terme comme décrit par John Coghlan ainsi que l'intérêt de l'ajout d'une troisième thérapie (selexipag). Le bénéfice de cette troisième thérapie est d'autant plus important que le patient a un profil de risque faible.
Il poursuit sa présentation sur les recommandations actuelles de la transition d'un PD5 vers l'adempas qui est un stimulateur de la guanylate cyclase (sGC). Cette stratégie a été évaluée dans l'étude REPLACE (étude ouverte à court terme), montrant une amélioration clinique ou l'absence de péjoration clinique avec le riociguat. Par suite des limites de cette étude, elle n'a que peu d'impact sur les recommandations. Les guidelines suggèrent que les patients traités en bithérapie et restant en risque intermédiaire doivent être traité par l'ajout d'une troisième thérapie. Le selexipag augmente de 69 % la probabilité d'augmenter le nombre de critères de faible risque comparé au placebo. Malgré ces recommandations et tous comme la bithérapie est peu utilisée dans la vie réelle, l'instauration d'une troisième thérapie est retardée ce qui a été démontré par l'étude OPUS (délai médian de 1,8 années). Concernant l'étude GRIPHON, comme John Coghlan, il souligne le bénéfice sur la survenue d'évènements d'instaurer le selexipag dans les 6 premiers mois du diagnostic aux patients en classe NYHA II considérés comme stable.
Conclusion
Le traitement orienté sur base de l'évaluation du risque en utilisant une combinaison de traitements est prouvé comme étant la prise en charge optimale du patient avec une HTAP. L'utilisation d'une évaluation multiparamétrique du risque doit être réalisée au diagnostic et au suivi à 3-6 mois. Le traitement doit être intensifié pour une triple thérapie séquentielle en cas de persistance ou de progression du risque en intermédiaire ou haut.
Key messages and closing remarks
Jean-Luc Vachiéry - Brussel
Jean-Luc Vachiéry et Olivier Sitbon ont animé une question/réponse. Parmi les questions posées, la nécessité d'un cathétérisme cardiaque droit au diagnostic a été rappelée et ce cathétérisme cardiaque a été également souvent utilisé par la plupart des équipes dans le suivi (3-4 mois après le diagnostic). Si le patient atteint tous les critères non invasifs de faible risque, le cathétérisme n'est pas toujours utile dans le suivi du patient selon l'équipe française. Une autre question portait sur la possibilité d'une désescalade du traitement. Nazzareno Galiè répond en expliquant qu'il n'y a aucune donnée scientifique et tout comme d'autres maladies cardiovasculaires chroniques, comme l'insuffisance cardiaque ou l'hypertension artérielle systémique, il n'y a pas de logique d'envisager une désescalade. Au contraire, on va vers une intensification des traitements avec l'arrivée prochaine d'une quatrième ligne de traitement. Une des dernières questions portait sur l'intérêt des anticoagulants. À nouveau Nazzareno Galiè explique qu'une anticoagulation systématique a été recommandée par le passé dans une période où aucun autre traitement n'était disponible mais que ce n'est plus le cas actuellement vu l'absence de bénéfice prouvé et surtout des risques inhérents à une anticoagulation. Ceci bien sûr en l'absence d'autre indication (arythmie par exemple).
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.