Compte rendu du congrès de l'EHRA 2022
Cette année a marqué le retour du présentiel pour le congrès annuel de la European Heart Rhythm Association, qui s'est tenu à Copenhague. Ce compte rendu donnera un résumé de la session dédiée à la politique périprocédurale en ce qui concerne l'anticoagulation chez le patient âgé atteint de fibrillation auriculaire. Les intervenants étaient Jan Steffel, Guiseppe Boriani et Manuel Martinez-Selles. La session s'est terminée sur une séance de questions/réponses.
Introduction et présentation de cas
Jan Steffel - Suisse
La session s'est ouverte sur la présentation du cas d'un patient âgé de 81 ans cumulant plusieurs comorbidités (e.a. une atteinte coronarienne ayant nécessité une intervention percutanée, un diabète non insulinodépendant et une néphropathie chronique caractérisée par une clairance calculée de 39 ml/min). Ce cas a servi de base à la discussion de quelques éléments majeurs de la récente recommandation pratique de l'EHRA sur l'utilisation de nouveaux anticoagulants oraux (NACO) chez les patients atteints de fibrillation auriculaire.1
Anticoagulation chez les seniors
Manuel Martinez-Selles - Espagne
L'intervenant a détaillé quelques aspects importants dans ce groupe de patients. Les voici résumés.
La tendance est à l'absence quasi-automatique d'instauration d'une anticoagulation chez les patients âgés fragiles ayant une indication d'anticoagulation. Étant donné que le risque d'événement ischémique augmente encore plus fortement avec l'âge que le risque d'hémorragie, la population âgée est pourtant justement celle qui bénéficie d'un plus grand avantage d'une anticoagulation.2,3 Une étude prospective menée chez 6 412 patients révèle ainsi une réduction du risque absolu d'événements thromboemboliques de 0,5 % chez les patients de moins de 85 ans, et de 2 % chez les patients de plus de 85 ans. Et ce, tandis que le risque d'hémorragie dans la population très âgée (plus de 95 ans) était similaire entre les patients avec et sans anticoagulation (4,2 % vs 4,0 %/an).2
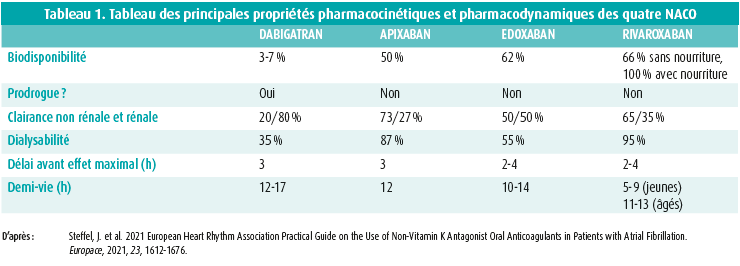
Il faut bien se rendre compte que les quatre NACO diffèrent entre eux en termes de pharmacocinétique et de pharmacodynamie. Cet aspect est important chez les patients plus âgés qui ont de multiples comorbidités et qui prennent différents médicaments chroniques. Le tableau 1 illustre les principales différences pharmacocinétiques et pharmacodynamiques entre les NACO. Lors de la séance de questions/réponses qui a clôturé l'intervention, la clairance rénale élevée du dabigatran a été soulignée. Les intervenants ont indiqué donner la préférence à l'apixaban, à l'édoxaban ou au rivaroxaban en présence d'une clairance rénale modérément ou sévèrement diminuée, car la clairance rénale est moins importante avec ces molécules.
Les chutes sont globalement considérées comme une contre-indication à l'instauration d'un NACO. C'est d'ailleurs mentionné dans les recommandations. En guise d'exemple, les intervenants citent l'étude de 1999, dans laquelle il a été calculé qu'un patient devrait tomber 295 fois avant que l'avantage lié à la réduction des événements thromboemboliques soit annulé par une augmentation du risque hémorragique.4 Vu le risque plus faible d'hémorragies sous NACO que sous antagonistes de la vitamine K, ce nombre est vraisemblablement encore plus élevé pour les NACO. Il ne peut être envisagé de ne pas démarrer de NACO qu'en cas de chutes traumatiques très fréquentes. Globalement, la fragilité ne constitue pas non plus une contre-indication à l'initiation d'une anticoagulation. La seule situation dans laquelle il peut être envisagé de ne pas initier un NACO est celle du patient très fragile dont l'espérance de vie est limitée (< 6 mois).
L'âge est le motif erroné le plus fréquent qui amène à prescrire la dose réduite d'un NACO. Il est toutefois important d'utiliser la dose correcte dans la population âgée. L'âge n'est pas toujours un critère de réduction de dose.
Pour l'instauration d'un NACO chez un patient âgé, le profil d'effets indésirables revêt également une grande importance. À cet égard, l'intervenant a fait référence à une grande méta-analyse de Caldeira et al., qui a révélé que l'apixaban et l'édoxaban provoquent significativement moins d'hémorragies majeures que les AVK dans une population âgée de plus de 75 ans, tandis que les autres NACO étaient non inférieurs.5
Politique périprocédurale
Giuseppe Boriani - Italie
Lors de l'élaboration d'une politique périprocédurale correcte, certains facteurs personnels et chirurgicaux doivent être pris en considération pour déterminer quand le NACO doit être arrêté et redémarré. Idéalement, cette décision est prise en concertation multidisciplinaire entre le cardiologue, l'anesthésiste et le chirurgien et elle est consignée dans le dossier. Les interventions sont globalement classées en catégories de risque - faible, modéré et élevé - comme illustré au tableau 2. Le tableau 3 en propose un schéma récapitulatif, tel que proposé par l'EHRA. Quelques observations à ce sujet sont détaillées ci-dessous.

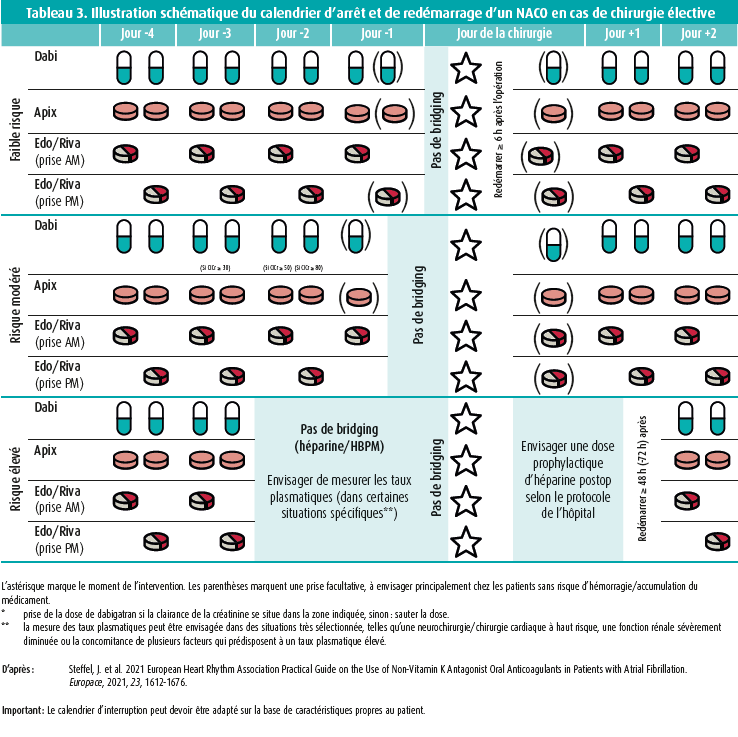
Bien que cela soit encore fréquent, il n'existe aucune indication justifiant de couvrir (en anglais : bridging) la période périopératoire au moyen d'héparines de bas poids moléculaire (HBPM), étant donné que cette transition ne fait que contribuer à un risque hémorragique majoré sans réduire significativement le risque d'événements ischémiques. Les intervenants ont par ailleurs insisté sur le caractère non pertinent d'un bridging vu que le délai avant effet maximal et la demi-vie des NACO sont globalement similaires à ceux des HBPM. Les intervenants ont dès lors plusieurs fois souligné que le bridging est une habitude tenace, qui n'est pas soutenue par des données probantes et qu'il convient d'éviter.
Globalement, il n'existe que peu d'indications pour l'arrêt d'un NACO plus de 48 heures avant une chirurgie. La prise peut devoir être suspendue plus tôt, en fonction de la clairance de la créatinine, mais uniquement dans le cas du dabigatran.
Durant la séance de questions/réponses qui a suivi, il a également été question de la détermination des taux plasmatiques de NACO. Selon les intervenants, cette mesure n'est indiquée que dans certains cas. Son application en routine n'est pas conseillée, car on ne dispose actuellement d'aucune donnée probante en la matière. La question se pose notamment de savoir ce qu'il y a lieu de faire si le taux plasmatique est trop élevé. Reporter l'opération, avec toutes les conséquences que cela implique ? Administrer des facteurs de coagulation ? Et quel effet cela a-t-il sur des critères d'évaluation robustes (e.a. la mortalité, mais aussi les événements ischémiques pendant la période postopératoire) ? Pour l'heure, toutes ces questions restent sans réponse. Il n'est dès lors actuellement pas recommandé de mesurer systématiquement les taux plasmatiques.
Une étude prospective menée chez 1 155 patients sous édoxaban qui avaient subi une chirurgie a montré que les recommandations en matière d'arrêt/de poursuite du NACO en cas de chirurgie élective ne sont souvent pas appliquées correctement mais que, malgré cela, l'incidence globale d'hémorragie ou d'ischémie durant la période périopératoire est faible (respectivement 1,1 % et 0,6 %).6
L'orateur a clôturé son intervention en déclarant que les recommandations doivent offrir un canevas au clinicien, mais que chaque patient doit toujours bénéficier d'une approche individualisée.
Références
- Steffel, J., Collins, R., Antz, M., Cornu P, Desteghe L, Haeusler KG, et al. 2021 European Heart Rhythm Association Practical Guide on the Use of Non-Vitamin K Antagonist Oral Anticoagulants in Patients with Atrial Fibrillation. Europace, 2021, 23 (10), 1612-1676.
- Patti, G., Lucerna, M., Pecen, L., Siller- Matula, J.M., Cavallari, I., Kirchhof, P. et al. Thromboembolic Risk, Bleeding Outcomes and Effect of Different Antithrombotic Strategies in Very Elderly Patients With Atrial Fibrillation: A Sub-Analysis From the PREFER in AF (PREvention oF Thromboembolic Events-European Registry in Atrial Fibrillation). J Am Heart Assoc, 2017, 6 (7).
- Singer, D.E., Chang, Y., Fang, M.C., Borowsky, L.H., Pomernacki, N.K., Udaltsova, N. et al. The net clinical benefit of warfarin anticoagulation in atrial fibrillation. Ann Intern Med, 2009, 151 (5), 297-305.
- Man-Son-Hing, M., Nichol, G., Lau, A., Laupacis, A. Choosing antithrombotic therapy for elderly patients with atrial fibrillation who are at risk for falls. Arch Intern Med, 1999, 159 (7), 677-685.
- Caldeira, D., Nunes-Ferreira, A., Rodrigues, R., Vicente, E., Pinto, F.J., Ferreira, J.J. Nonvitamin K antagonist oral anticoagulants in elderly patients with atrial fibrillation: A systematic review with meta-analysis and trial sequential analysis. Arch Gerontol Geriatr, 2019, 81, 209-214.
- Colonna, P., von Heymann, C., Santamaria, A., Saxena, M., Vanassche, T., Wolpert, D. et al. Routine clinical practice in the periprocedural management of edoxaban therapy is associated with low risk of bleeding and thromboembolic complications: The prospective, observational, and multinational EMIT-AF/ VTE study. Clin Cardiol, 2020, 43 (7), 769-780.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.