Après un syndrome coronarien aigu (SCA), les patients courent un risque élevé d'événements cardiovasculaires ischémiques récidivants, surtout au cours des premiers mois suivant leur hospitalisation.1, 2 Le cholestérol LDL (lipoprotéines de faible densité) est un important facteur de risque d'athérosclérose, et on a démontré une relation claire entre l'abaissement pharmacologique du LDL et une réduction des événements cardiovasculaires après un SCA, un concept résumé par l'expression « the lower, the better ». Les recommandations actuelles de la Société européenne de Cardiologie (ESC) préconisent de commencer par une forte dose de statine pendant l'hospitalisation et d'adapter le traitement hypolipémiant après 4-6 semaines, en fonction du taux de LDL.3 Les valeurs cibles sont un LDL < 55 mg/dl et une réduction du LDL > 50 %. étant donné que la réduction du LDL engendrée par une statine à forte dose n'atteint que 50 % maximum, on peut s'attendre à ce qu'une proportion significative de patients victimes d'un SCA n'atteigne pas cet objectif avec une statine à forte dose en monothérapie. En outre, des études observationnelles montrent que les posologies des statines sont peu adaptées après la sortie de l'hôpital et que la majorité des patients n'atteignent pas les valeurs cibles de LDL.4 Dans ce sens, on préconise de « frapper tôt et fort » (strike early and strong) et il est recommandé d'instaurer un traitement combinant une statine à forte dose avec de l'ézétimibe durant l'hospitalisation. Ci-dessous, nous discuterons plus en détail de la logique et des preuves issues d'études cliniques, qui justifient cette nouvelle approche.
Force probante : réduction du LDL chez les patients souffrant d'un SCA
Le tableau 1 énumère les principales études cliniques randomisées portant sur des agents hypolipémiants après un SCA. Il en ressort qu'une réduction supplémentaire de 25-30 % du LDL entraîne une réduction de 15 % des événements cardiovasculaires majeurs (définis comme un décès d'origine cardiovasculaire, un AVC ou un nouvel infarctus). La réduction supplémentaire du LDL était due à l'utilisation d'une statine à forte dose (études MIRACL5 et PROVE-IT6) ou à l'association d'ézétimibe (étude IMPROVE-IT7), ou encore à l'association avec un inhibiteur de la PCSK9 (étude ODYSSEY-OUTCOMES8). Dans toutes ces études, à l'exception de l'étude ODYSSEY-OUTCOMES, le traitement hypolipémiant a été initié pendant l'hospitalisation pour SCA. On a également constaté un effet précoce (dès quelques mois) sur l'évolution clinique.
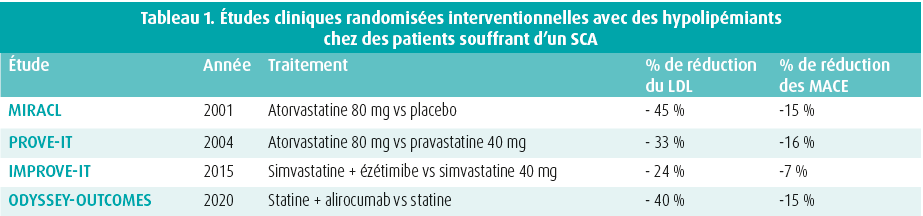
Récemment, une étude suédoise a bien montré l'importance d'une réduction rapide du LDL.9 Ici, on a examiné la relation entre le pourcentage de réduction du LDL 6-10 semaines après le SCA et l'évolution clinique (figure 1). On a observé que les patients qui obtenaient une réduction du LDL > 50 % dans les 4-6 semaines avaient un meilleur pronostic que les patients obtenant une réduction du LDL < 50 %, même si le traitement hypolipémiant pouvait être intensifié dans ce dernier groupe. Seuls 25 % des patients ont atteint l'objectif de réduction du LDL > 50 %, et l'utilisation d'ézétimibe pendant l'hospitalisation était très faible (< 1 %). Une étude européenne récente a montré que l'instauration d'un traitement combinant une statine à forte dose et de l'ézétimibe pendant l'hospitalisation permettait d'atteindre plus fréquemment une réduction du LDL > 50 % comparativement à l'instauration d'une statine à forte dose seule (50 % vs 29,9 %, p = 0,002).10 Il convient de noter que seuls 26 % des patients traités uniquement par une statine à forte dose ont bénéficié de l'ajout d'ézétimibe dans les mois qui ont suivi leur sortie de l'hôpital. Ces études étayent le concept de l'instauration d'un traitement combiné durant l'hospitalisation. On peut ainsi s'attendre à ce que le LDL diminue d'environ 65 %.
En plus de l'intensité de la réduction du LDL, il y a également de plus en plus d'arguments justifiant de commencer à administrer des médicaments hypolipémiants le plus vite possible (dans les 24 heures suivant l'hospitalisation). Une méta-analyse d'ECR a indiqué que l'administration préprocédurale (mais pas postprocédurale) de statines chez les patients souffrant d'un SCA réduisait significativement le risque d'infarctus myocardique de 62 % comparativement à l'absence de statine ou à une statine à faible dose.11 Les données d'un grand registre américain de plus de 300 000 patients souffrant d'un infarctus myocardique ont montré que l'administration précoce (dans les 24 heures suivant l'hospitalisation) de statines (nouvelle prescription ou poursuite du traitement) était associée à une réduction de la mortalité hospitalière > 50 %.12
Enfin, des études récentes sur les inhibiteurs de la PCSK9 administrés en phase aiguë ont montré qu'ils réduisent rapidement le LDL et que ceci est associé à une régression des plaques coronaires et à un renforcement de la coque fibreuse.13 Des études cliniques randomisées examinent actuellement si ceci est associé à un meilleur pronostic.
Organigramme de la gestion du cholestérol LDL après un SCA
La figure 2 présente l'organigramme élaboré par le groupe de travail européen de Cardiologie aiguë.
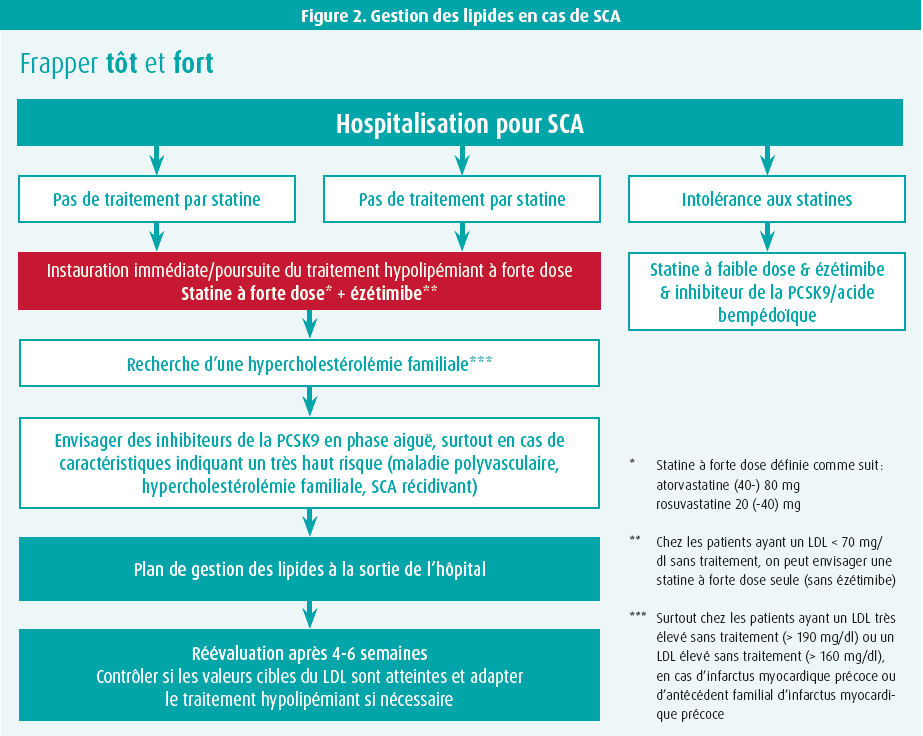
Le traitement standard de tout patient souffrant d'un SCA consiste à combiner une statine à forte dose et de l'ézétimibe, de préférence sous la forme d'une association fixe. Par statine à forte dose, nous entendons l'atorvastatine 40-80 mg ou la rosuvastatine 20-40 mg. Ce traitement combiné doit être commencé le plus rapidement possible, de préférence avant l'angiographie coronaire, indépendamment des taux de LDL ou d'un éventuel traitement par statine préexistant. Il faut réaliser un bilan lipidique le plus vite possible. Ce n'est que chez les patients dont le LDL initial sans traitement est < 70 mg qu'on peut envisager une statine à forte dose en monothérapie. Il faut toujours rechercher une hypercholestérolémie familiale (HF). Les patients présentant un LDL non traité très élevé, > 190 mg/dl ou > 160 mg/dl en présence d'un infarctus myocardique précoce ou d'antécédents familiaux d'infarctus myocardique précoce, doivent - en particulier - faire l'objet d'un dépistage de l'HF. Chez ces patients, un traitement associant une statine à forte dose et de l'ézétimibe ne sera pas suffisant et il conviendra d'envisager l'administration d'inhibiteurs de la PCSK9 pendant l'hospitalisation. Cette option doit également être envisagée chez les patients souffrant d'affections vasculaires récidivantes, chez qui la valeur cible recommandée pour le LDL est < 40 mg. Chez les patients présentant une intolérance connue aux statines, le traitement par statine doit être repris à faible dose en association avec de l'ézétimibe et de l'acide bempédoïque et/ou un inhibiteur de la PCSK9. Enfin, tous les patients doivent sortir de l'hôpital avec un plan de traitement des lipides clair et être réévalués après 4-6 semaines, avec une adaptation du traitement hypolipémiant si nécessaire.
Conclusion
La prise en charge adéquate de l'hyperlipidémie est cruciale chez les patients souffrant d'un syndrome coronarien aigu et elle est encore très souvent insuffisante. Avec le concept « frapper tot et fort », nous visons à atteindre la valeur cible du LDL plus rapidement, afin de réduire le risque d'un nouvel événement cardiovasculaire. à cet égard, l'instauration systématique d'un traitement associant une statine à forte dose et de l'ézétimibe au cours de la phase aiguë du SCA constitue une première étape importante, mais nous attendons avec impatience les résultats des études en cours sur les inhibiteurs de la PCSK9 dans la phase aiguë du SCA. Nous espérons que ces produits pourront réellement permettre de « frapper tôt et fort » pour tous les patients souffrant d'un SCA.
Références
- Jernberg, T., Hasvold, P., Henriksson, M., Hjelm, H., Thuresson, M., Janzon, M. Cardiovascular risk in post-myocardial infarction patients: nationwide real world data demonstrate the importance of a longterm perspective. Eur Heart J, 2015, 36 (19), 1163-1170.
- Borén, J., Chapman, M.J., Krauss, R.M., Packard, C.J., Bentzon, J.F., Binder, C.J. et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease: pathophysiological, genetic, and therapeutic insights: a consensus statement from the European Atherosclerosis Society Consensus Panel. Eur Heart J, 2020, 41 (42), 2313-2330.
- Collet, J.P., Thiele, H., Barbato, E., Barthélémy, O., Bauersachs, J., Bhatt, D.L. et al. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. Rev Esp Cardiol, 2021, 74, 544.
- Kotseva, K., De Backer, G., De Bacquer, D., Rydén, L., Hoes, A., Grobbee, D. et al. Primary prevention efforts are poorly developed in people at high cardiovascular risk: A report from the European Society of Cardiology EURObservational Research Programme EUROASPIRE V survey in 16 European countries. Eur J Prev Cardiol, 2021, 28 (4), 370-379.
- Schwartz, G.G., Olsson, A.G., Ezekowitz, M.D., Ganz, P., Oliver, M.F., Waters, D. et al. Effects of atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIRACL study: a randomized controlled trial. JAMA, 2001, 285 (13), 1711-1718.
- Cannon, C.P., Braunwald, E., McCabe, C.H., Rader, D.J., Rouleau, J.L., Belder, R. et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med, 2004, 350 (15), 1495-1504.
- Cannon, C.P., Blazing, M.A., Giugliano, R.P., McCagg, A., White, J.A., Theroux, P. et al. Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes. N Engl J Med, 2015, 372 (25), 2387-2397.
- Schwartz, G.G., Steg, P.G., Szarek, M., Bhatt, D.L., Bittner, V.A., Diaz, R. et al. Alirocumab and Cardiovascular Outcomes after Acute Coronary Syndrome. N Engl J Med, 2018, 379 (22), 2097-2107.
- Schubert, J., Lindahl, B., Melhus, H., Renlund, H., Leosdottir, M., Yari, A. et al. Low-density lipoprotein cholesterol reduction and statin intensity in myocardial infarction patients and major adverse outcomes: a Swedish nationwide cohort study. Eur Heart J, 2021, 42 (3), 243-252.
- Tsaban, G., Perez, R.V., Konstantin, A. Krychtiuk, K., Ahrens, I., Halvorsen, S. et al. Lipid lowering therapy post acute coronary syndromes in Europe: Can we do better? Abstract presentation ACVC congres march 2023.
- Navarese, E.P., Kowalewski, M., Andreotti, F., van Wely, M., Camaro, C., Kolodziejczak, M. et al. Meta-analysis of time-related benefits of statin therapy in patients with acute coronary syndrome undergoing percutaneous coronary intervention. Am J Cardiol, 2014, 113 (10), 1753-1764.
- Fonarow, G.C., Wright, R.S., Spencer, F.A., Fredrick, P.D., Dong, W., Every, N. et al. Effect of statin use within the first 24 hours of admission for acute myocardial infarction on early morbidity and mortality. Am J Cardiol, 2005, 95 (5), 611-616.
- Räber, L., Ueki, Y., Otsuka, T., Losdat, S., Häner, J.D., Lonborg, J. et al. Effect of Alirocumab Added to High-Intensity Statin Therapy on Coronary Atherosclerosis in Patients With Acute Myocardial Infarction: The PACMAN-AMI Randomized Clinical Trial. JAMA, 2022, 327 (18), 1771-1781.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.