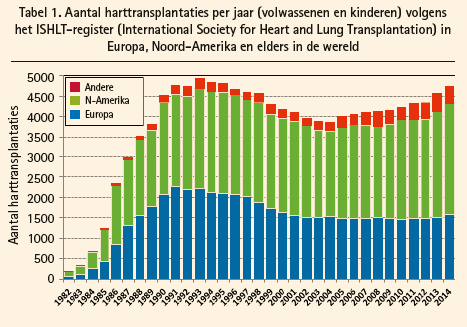
De eerste harttransplantatie is 50 jaar geleden op 3 december 1967 uitgevoerd door Barnard in Zuid-Afrika. Enkele maanden later heeft Shumway de tweede harttransplantatie gerealiseerd. De eerste harttransplantatie in Europa is uitgevoerd door Cabrol in 1968; die patiënt heeft maar 2 dagen geleefd. De eerste harttransplantatie in België is gerealiseerd door Primo in 1973. De eerste patiënten hebben op enkele uitzonderingen na niet langer geleefd dan enkele weken, grotendeels wegens rejectie. Pas in de jaren tachtig, met de komst van ciclosporine, kon de immunosuppressieve behandeling beter worden geregeld en kon een harttransplantatie als volwaardige optie beschouwd worden bij patiënten met terminaal hartfalen, met een aanvaardbare overleving en vooral levenskwaliteit. Het aantal harttransplantaties is daarna sterk gestegen en is vervolgens stabiel gebleven, grotendeels wegens het aantal donoren (tabel 1).
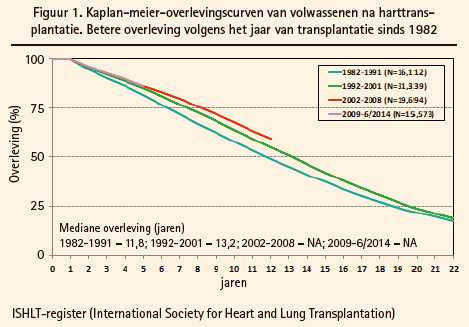
De mediane overleving van patiënten die nu getransplanteerd worden, is ongeveer 15 jaar, wat duidelijk beter is dan bij de patiënten die in de jaren tachtig getransplanteerd werden (figuur 1). Niet zelden zie je patiënten die al meer dan 20 jaar overleven met een harttransplantaat. Het aantal patiënten dat al meer dan 30 jaar overleeft met een harttransplantaat, is echter zeer laag. Ondanks de vooruitgang op technisch en medicamenteus vlak blijft een harttransplantatie nog altijd een uitdaging op meerdere niveaus.
Een eerste uitdaging is de selectie van de kandidaten. Harttransplantatie is uiteraard bestemd voor patiënten met een gevorderde cardiomyopathie en een beperkte levensverwachting en levenskwaliteit, waardoor de optie harttransplantatie 'noodzakelijk' wordt. Je moet een volledige cardiale evaluatie uitvoeren, niet alleen om de indicatie te bevestigen en andere therapeutische mogelijkheden uit te sluiten, maar ook om na te gaan of er geen contra-indicatie is, zoals een ernstige, irreversibele pulmonale hypertensie. De timing van inschrijving op de wachtlijst is dan ook heel belangrijk. Een te vroege inschrijving is geen oplossing. De moderne medische behandeling van hartfalen is immers vrij goed. Bij een gecompenseerde patiënt is de prognose dan beter dan met chirurgie. Chirurgie houdt immers toch nog altijd een risico in (10-15% vroege sterfte). Als omgekeerd het hartlijden te ver gevorderd is en/of als de patiënt een te belangrijke comorbiditeit vertoont, wordt het operatieve risico te groot en is een harttransplantatie gecontra-indiceerd, gezien het relatieve tekort aan donoren. Dan is er nog de wachttijd op de lijst, die nu kan oplopen tot twee jaar, met alle problemen van dien tijdens die voor de patiënt en zijn omgeving vaak moeilijke periode. Tevens moet je een algemeen onderzoek uitvoeren om andere aandoeningen op te sporen, zoals een infectiebron of een verborgen kanker. Belangrijk daarbij is ook het psychosociale aspect. Los van de somatische aspecten is een harttransplantatie een belangrijk gebeuren in het leven van een patiënt, maar evengoed in dat van zijn familie. Je moet een hele reeks problemen opsporen en zo mogelijk oplossen. Psychische stabiliteit en een goede familiale en/of sociale ondersteuning zijn dan belangrijk voor een goede evolutie na de transplantatie. De uiteindelijke beslissing om een patiënt op de wachtlijst te plaatsen stoelt dus op objectieve en subjectieve parameters, die je vaak tegen elkaar moet afwegen. Daarom gebeurt dat altijd in het kader van een multidisciplinair overleg met artsen (cardioloog, chirurg, intensivist …), verpleegkundigen (hartfalen, transplantatie), maatschappelijk werker, psycholoog ...
Een even grote uitdaging is het vinden van een 'compatibel' hart. Op medisch vlak houden we vooral rekening met de ABO-bloedgroep en de respectieve lichaamslengte van donor en ontvanger. Bij sommige patiënten, gelukkig een minderheid, die al antistoffen gevormd hebben, bijvoorbeeld na een chirurgische ingreep, een zwangerschap of een transfusie, moet je rekening houden met de HLA-compatibiliteit. Een laatste factor die meespeelt, is de tijd dat de patiënt op de wachtlijst staat. In tegenstelling tot landen zoals Frankrijk, Spanje en Italië, die hun eigen nationale netwerk hebben, maakt België samen met o.a. Duitsland, Luxemburg en Nederland deel uit van Eurotransplant. Eurotransplant beheert op billijke wijze aanbod en vraag naargelang van de bovenvermelde factoren en rekening houdend met een zekere 'lokale prioriteit'. De tijd tussen het wegnemen van het transplantaat en de transplantatie moet zo kort mogelijk zijn en mag niet langer zijn dan 3-4 uur. Tegen die achtergrond hebben de meeste Belgische centra zich gegroepeerd (België is klein in vergelijking met Duitsland) en hanteren ze een gemeenschappelijke wachtlijst. Een grote beperking bij harttransplantatie is dus de beschikbaarheid van organen. Daarom worden bewustmakingscampagnes gevoerd om de mensen warm te maken voor orgaandonatie. In 2016 zijn in België slechts 70 harttransplantaties uitgevoerd (waarvan 2 hart-longtransplantaties) op de 587 harttransplantaties die uitgevoerd zijn in de landen van Eurotransplant (waarvan 9 hart-long- en 3 hart-niertransplantaties). We moeten dan ook de intensivisten over de streep trekken. Zij behandelen dergelijke patiënten, ook na het stellen van een diagnose van hersendood. De integriteit van de organen vrijwaren die het leven van andere patiënten kunnen veranderen, is dan misschien minder motiverend, maar is toch belangrijk. Een ernstige hypernatriëmie en gebruik van inotrope farmaca/vasopressoren in een 'te hoge dosering' zijn schadelijk voor het transplantaat.
Gezien het beperkte aantal donoren en de problemen die rijzen bij een dringende harttransplantatie (strenge criteria met een evaluatie door minstens twee externe experts, wat vrij redelijk is om misbruik te vermijden), moeten we ook uitkijken naar andere oplossingen. De gemiddelde leeftijd van de donoren is in enkele jaren al gestegen, waardoor de beschikbare pool wat groter geworden is. Bij oudere donoren en donoren met risicofactoren voeren we eerst een echocardiografie en een coronariografie uit. Je kan de pool van donoren ook vergroten door gebruik te maken van donoren in hartstilstand (non heart beating donor). Die optie wordt al toegepast voor andere organen zoals de nieren (de ischemietijd is dan minder kritiek en je kan een nier goed met een toestel ad hoc bevloeien voor de transplantatie.) Er zijn al enkele harttransplantaties uitgevoerd met het hart van dergelijke patiënten. Er zijn ook machines voor hartperfusie ontwikkeld, en sommige centra zoals Cambridge hebben al een zekere ervaring daarmee (meer dan een dertigtal gevallen met goede resultaten, vergelijkbaar met die na een 'klassieke' harttransplantatie.)
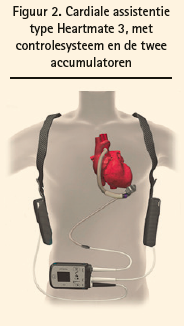
De oplossing die wij in België meestal toepassen bij patiënten bij wie de medische behandeling inefficiënt is en die dus dreigen niet tijdig aan een harttransplantatie te kunnen komen, is inplanting van een systeem voor cardiale assistentie (LVAD: Left ventricular Assist device), type Heartmate (figuur 2) of een ander type. Daarmee kan je de patiënt in leven houden tot er een hart voor hem beschikbaar komt (bridge to transplantation). Zo'n toestel biedt echter nog meer mogelijkheden. De patiënt kan er vrij normaal mee leven en een redelijke lichamelijke activiteit uitvoeren om conditieverlies tegen te gaan. Hij zal dan in betere omstandigheden getransplanteerd kunnen worden. In sommige landen wordt een systeem voor cardiale assistentie ook gebruikt bij oudere patiënten en patiënten bij wie een harttransplantatie gecontraindiceerd is (destination therapy). Je kan zo'n systeem ook gebruiken bij een ernstige pulmonale hypertensie, die een contra-indicatie zou zijn voor harttransplantatie. Als je dergelijke patiënten behandelt met cardiale assistentie, vermindert de pulmonale vaatweerstand mettertijd vaak, waardoor ze in een betere toestand zijn op het ogenblik van de harttransplantatie. Nadelen ervan zijn de hoge kostprijs, de noodzaak tot een antistollingstherapie om trombo-embolie te voorkomen (en dus een bloedingsrisico) en de elektrische draad die uit de huid komt (en dus risico op infectie aldaar). De grote beperking van LV-assistentie is rechterventrikelfalen: rechterventrikelfalen verhoogt het risico van inplanting, en een te ernstig rechterventrikelfalen is zelfs een contraindicatie. Er worden wereldwijd proeven gedaan met een volledig implanteerbaar kunsthart, maar dat staat nog in zijn kinderschoenen.
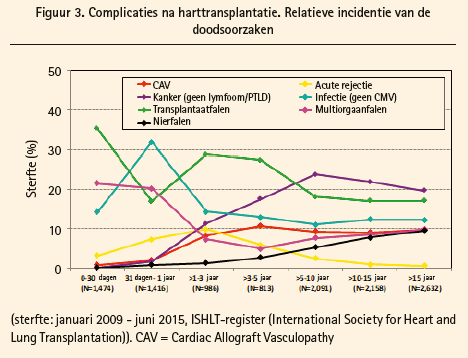
Na de eigenlijke harttransplantatie is het probleem echter nog niet opgelost, zoals figuur 3 toont. De initiële fase op de intensive care blijft voor vele patiënten een kritieke periode, waarin allerhande problemen kunnen rijzen, gaande van bloedingen en infecties (zoals bij elke hartchirurgie) tot specifiekere complicaties als rechterhartfalen bij patiënten met een zekere graad van pulmonale arteriële hypertensie. Er is nog altijd een reëel risico op rejectie ondanks gebruik van de moderne immunosuppressiva, vooral tijdens de eerste twee jaar, en er is ook een risico op infectieuze complicaties als gevolg van de immunosuppressie. De patiënt moet dus regelmatig door een specialist gevolgd worden, maar mettertijd kan je de frequentie van follow-up verlagen. Langetermijncomplicaties zijn vooral coronairlijden, nierinsufficiëntie (als gevolg van het evenwel noodzakelijke gebruik van ciclosporine of tacrolimus, ook al wordt de dosering ervan geleidelijk verlaagd en schrijven we nu lagere doseringen voor dan vroeger.)
Ondanks die complicaties en uitdagingen is harttransplantatie een fantastische opportuniteit voor de patiënten. Zonder harttransplantatie zou de prognose bij die patiënten slecht zijn op vrij korte termijn. Veel patiënten kunnen dankzij een harttransplantatie weer een vrij normaal leven leiden en hun lichamelijke activiteit en beroepsactiviteit hervatten, ook al houdt de follow-up soms verrassingen in. Op lange termijn hebben de complicaties vaak echter helemaal niets meer te maken met de oorspronkelijke aandoening en de harttransplantatie: zij hebben het 'geluk' om normaal oud te worden in hun gezin.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.