Tijdens het ESC in München woonde ik een interessante sessie bij over de evolutie in behandeling van ernstige aortaklepstenose. De keuze tussen heelkundige en transkatheteraortaklepvervanging is een bewegend doelwit waarbij onze inzichten in beide strategieën nog jaarlijks verbeteren. Hier volgt de samenvatting van de presentaties van een aantal vooraanstaande experten in het vakgebied.
Aortaklepstenose is een aandoening die vooral de oudere populatie treft. Zodra symptomen van dyspnoe, angor of syncope optreden, is de prognose somber. De gouden standaard was lange tijd heelkundige vervanging van de klep. Door het verouderen van de patiëntenpopulatie met een belangrijke toename in comorbiditeit, is er meer en meer nood aan minder invasieve oplossingen. De chirurgen ontwikkelden nieuwe kleppen en technieken voor minimaal invasieve ingrepen. Sinds 2004 worden ook transkatheteraortaklepvervangingen (TAVI) uitgevoerd. De eerste gerandomiseerde trials bewezen dat deze techniek bij inoperabele patiënten beter is dan een medicamenteuze behandeling.1 Later werd TAVI ook een valabele optie voor hoogrisicopatiënten met STS-score > 8 % (Society of Thoracic Surgery-score).2 Intussen worden ook patiënten met een intermediair en laag risico volop bestudeerd. In de PARTNER 2-trial werden meer dan 2 000 patiënten gerandomiseerd naar heelkundige klepvervanging of TAVI met een Sapien XR-klep. Het primaire eindpunt van mortaliteit of CVA was gelijkaardig voor de twee groepen. Bij een transfemorale toegangsweg was er wel voordeel voor TAVI. Daarnaast was er in de TAVI-groep minder acute nierinsufficiëntie, ernstige bloeding of voorkamerfibrillatie. De patiënten die heelkunde ondergingen, hadden op hun beurt wel minder vasculaire complicaties en minder paravalvulaire lekkages.3 Op het ESC in München werd een subanalyse van deze studie voorgesteld. Hier werden de 509 patiënten (25, %) uit de totale studiegroep van 2 039 bekeken met een voorgeschiedenis van cardiale heelkunde. Twee jaar na de ingreep waren mortaliteit en CVA identiek voor zowel TAVI als heelkunde. Deze patiënten kregen wel duidelijk meer levensbedreigende bloedingen in vergelijking met patiënten die voorheen geen cardiale heelkunde ondergingen.
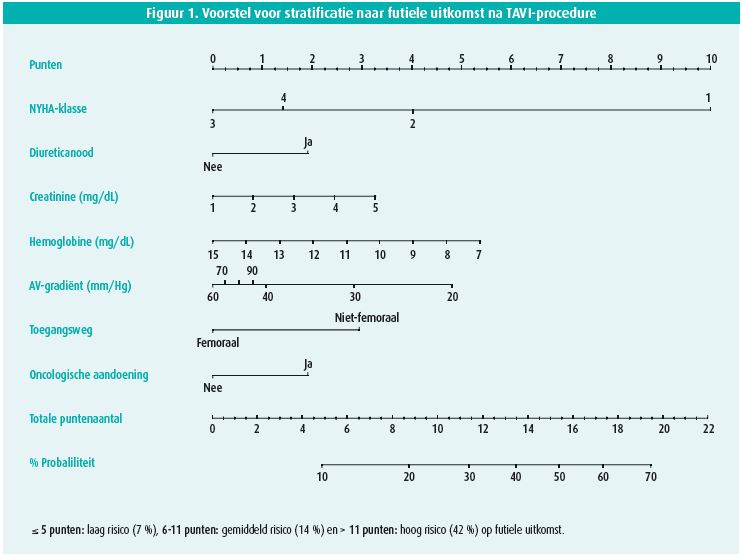
Oran Zusman uit Israël stelde de resultaten voor van een nationale registratie. De insteek voor hun onderzoek was het feit dat de meeste operatoren vooral bezorgd zijn om de periprocedurele complicaties. Maar men vergeet vaak dat een perfect uitgevoerde procedure van futiele waarde kan zijn voor de patiënt, wat betreft symptomen, morbiditeit of mortaliteit. Zusman en zijn collega's bekeken de parameters van 2188 patiënten en stelden een score samen op basis van de gemiddelde gradiënt over de aortaklep, gebruik van diuretica, pre-operatieve functionele klasse (NYHA), hemoglobine, nierfunctie, toegangsweg voor TAVI en voorgeschiedenis van oncologische problematiek. Op basis van deze parameters stelden ze drie risicocategorieën voor, laag risico (≤ 5 punten, 7 % kans op een futiele uitkomst), gemiddeld risico (6-11 punten, 14 %) en hoog risico (> 11 punten, 42 %). Deze stratificatie kan volgens hen helpen om het voordeel van de TAVI-procedure beter in te schatten (figuur 1).
Voor welke patiënten blijft heelkundige aortaklepvervanging de gouden standaard?
Michael A. Borger - Leipzig, Duitsland
Hoewel de resultaten van TAVI steeds verbeteren, zijn de peri-operatieve resultaten van een heelkundige aortaklepvervanging moeilijk te kloppen. Bij laagrisico- (STS < 4 %) en intermediair-risicopatiënten zijn de resultaten excellent.4 Vervolgens is de kostprijs van TAVI hoog, namelijk 20 000 euro per kwaliteitsvol levensjaar vanaf een leeftijd van 80 jaar.5 Daarenboven zijn de peri-operatieve complicaties niet te onderschatten bij sommige patiëntengroepen, zoals jonge patiënten met bicuspiede kleppen. Naast meer coronaire anomalieën zijn de calcificaties in deze groep meer uitgesproken dan bij tricuspiede aortakleppen door de jarenlange blootstelling aan de laesie.6 Deze massieve calcificaties kunnen tijdens de procedure leiden tot perforatie van het septum door hun neushoornachtige vorm. De niet-sferische opening veroorzaakt op zijn beurt meer paravalvulaire lekkage, conversie naar heelkunde en een lagere succesratio in aortaklepbicuspidie. Aorta-aneurysma's zijn hier ten slotte ook mee geassocieerd.7
Het aantal complicaties met TAVI is wel belangrijk gedaald met de nieuwe generatie kleppen. Er zijn minder tweede implantaties nodig (24,4 % naar 12,7 %), minder aortaklepinsufficiëntie (18,8 % naar 4,2 %) en minder afwezigheid van succesvolle werking (38,7 % naar 18,9 %). Het aantal pacemakerimplantaties blijft echter een zorgenkind (17,5 % en 18,6 %).8 Een pacemakerimplantatie is een onafhankelijke predictor van mortaliteit en hospitalisatie.9 Het risico op paravalvulair lek bij TAVI is 15,7 % na 1 jaar, versus 0,9 % bij heelkunde, al doen de nieuwe generatie van TAVI-kleppen het vermoedelijk beter.10 Een laatste belangrijk aandachtspunt zijn de cerebrale complicaties na TAVI door micro-embolen.11 Deze zijn zichtbaar op diffusie-gewogen MRI beelden en hebben vermoedelijk meer invloed op een 55-jarige dan bij een 85-jarige.
Wat betreft de langetermijnresultaten spelen naast pacemakerimplantaties, vasculaire complicaties en paravalvulaire lekkages, ook durabiliteit en microtrombose van de klepblaadjes een rol.12 Bij heelkundige klepvervanging is men 17,6 jaar vrij van heringrijpen. Dit is een zeer valiede eigenschap voor mensen van 18 tot 60 jaar, maar geldt niet per se voor de groep van 70-plussers. Heelkunde heeft immers ook nadelen, zoals meer acute nierinsufficiëntie en majeure bloedingen. De mortaliteitscijfers voor heelkunde versus TAVI zijn in op korte termijn niet verschillend, maar na twee jaar opvolging wel nog steeds in het voordeel voor heelkunde in de laagrisicogroep. Dit moet ons doen nadenken vooraleer we TAVI op de hele groep van aortaklepstenosepatiënten toepassen.13 Deze beslissing kan in een aantal gevallen best genomen worden door een hartteam.
De beslissing van het hartteam
John Chambers - Londen, Verenigd Koninkrijk
De sleutelcomponenten van een hartklepcentrum bestaan uit een hartklepkliniek, expertise in cardiale beeldvorming en een nauwe samenwerking met verwijzende ziekenhuizen, de eerstelijnszorg en de niet-cardiale diensten. Vanuit de politiek en de gemeenschap vraagt men daarnaast meer en meer transparante dataverwerking. Dit wijdverspreid beschikbaar zijn van data voor audit kan de standaardzorg een grote boost geven.
Wat is de rol van het multidisciplinair hartteam bij aortaklepstenose?
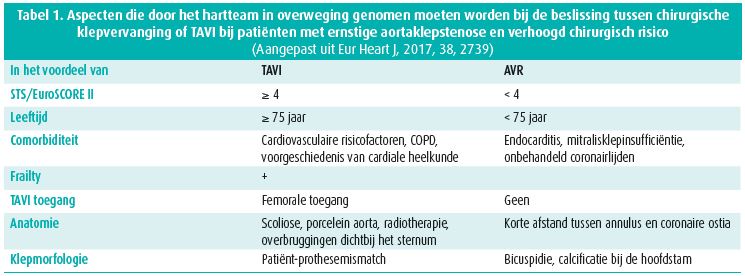
Volgens de Europese richtlijnen is de beslissing voor heelkunde duidelijk bij symptomatische patiënten met een hoge gradiënt over de aortaklep of als er een lage gradiënt is, in het geval van een verminderde linkerventrikelfunctie met bewaarde contractiele reserve. De waarde van het hartteam bewijst zich als er minder rechtlijnige beslissingen moeten worden genomen. Dit is het geval bij low flow, low gradient aortaklepstenose met bewaarde ejectiefractie en bij low flow, low gradient aortaklepstenose met verminderde ejectiefractie, maar zonder contractiele reserve. Verder is het risico van een interventie soms zo hoog, dat elk soort interventie futiel wordt. Ook bij patiënten met een asymptomatische aortaklepstenose is het vaak nuttig om de casus multidisciplinair te bespreken.14 Het team neemt hierbij een heel aantal patiëntkenmerken in overweging (tabel 1). De discussie van het team kan nog verder gaan tijdens de keuze voor een mechanische of biologische klep. Gezien de beperkte duurzaamheid van biologische aortakleppen, kiest men voor een mechanische klep bij patiënten onder de 60 jaar. Maar als anticoagualantia tegenaangewezen zijn, bij heringreep na mechanische kleptrombose of op vraag van de patiënt, kan voor een biologische klep geopteerd worden.
Samengevat moet het hartteam zich over het volgende beraden:
- De ernst van de aortaklepstenose door integratie van echocardiografie, CT, BNP en kliniek.
- De haalbaarheid van de ingreep volgens lokale resultaten.
- Risicoscores: EuroSCORE II en niet gescoorde factoren.
- Mogelijke futiele uitkomst.
- Wensen van de patiënt en klepkliniekeducatie.
Besluit
Er zijn een aantal zeer goede indicaties voor TAVI, maar heelkunde blijft een excellente optie voor laagrisico- en intermediair-risicopatiënten. TAVI is minder kostenefficiënt dan heelkunde, zeker als het op durabiliteit aankomt. Ook de anatomie speelt voorlopig nog een belangrijke rol, bv. bij aortaklepbicuspidie. De langetermijneffecten van pacemakerimplantatie, paravalvulaire lekkage, durabiliteit en micro-embolen moeten nog verder onderzocht worden. De beslissing voor TAVI of heelkunde wordt in veel gevallen dan ook best genomen door het hartteam.
Referenties
- Kapadia, S.R., Leon, M.B., Makkar, R.R., Tuzcu, E.M., Svensson, L.G., Kodali, S., et al. 5-year outcomes of transcatheter aortic valve replacement compared with standard treatment for patients with inoperable aortic stenosis (PARTNER 1): a randomised controlled trial. Lancet, 2015, 385 (9986), 2485-2491.
- Smith, C.R., Leon, M.B., Mack, M.J., Miller, D.C., Moses, J.W., Svensson, L.G., et al. Transcatheter versus surgical aortic-valve replacement in high-risk patients. N Engl J Med, 2011, 364 (23), 2187-2198.
- Leon, M.B., Smith, C.R., Mack, M.J., Makkar, R.R., Svensson, L.G., Kodali, S.K., et al. Transcatheter or Surgical Aortic-Valve Replacement in Intermediate-Risk Patients. N Engl J Med, 2016, 374 (17), 1609-1620.
- Thourani, V.H., Suri, R.M., Gunter, R.L., Sheng, S., O'Brien, S.M., Ailawadi, G., et al. Contemporary real-world outcomes of surgical aortic valve replacement in 141,905 low-risk, intermediate-risk, and high-risk patients. Ann Thor Surg, 2015, 99 (1), 55-61.
- Wu, Y., Jin, R., Gao, G., Grunkemeier, G.L., Starr, A. Cost-effectiveness of aortic valve replacement in the elderly: an introductory study. J Thor Cardiovasc Surg, 2007, 133 (3), 608-613.
- Lerer, P.K., Edwards, W.D. Coronary arterial anatomy in bicuspid aortic valve. Necropsy study of 100 hearts. Brit Heart J, 1981, 45 (2), 142-147.
- Kanjanahattakij, N., Horn, B., Vutthikraivit, W., Biso, S.M., Ziccardi, M.R., Lu, M.L.R., et al. Comparing outcomes after transcatheter aortic valve replacement in patients with stenotic bicuspid and tricuspid aortic valve: A systematic review and meta-analysis. Clin Cardiol, 2018, 41 (7), 896-902.
- Yoon, S.H., Schmidt, T., Bleiziffer, S., Schofer, N., Fiorina, C., Munoz-Garcia, A.J., et al. Transcatheter Aortic Valve Replacement in Pure Native Aortic Valve Regurgitation. J Am Coll Cardiol, 2017, 70 (22), 2752-2763.
- Aljabbary, T., Qiu, F., Masih, S., et al. Association of clinical and economic outcomes with permanent pacemaker implantation after transcatheter aortic valve replacement. JAMA Network Open, 2018, 1 (1), e180088.
- Thyregod, H.G., Steinbruchel, D.A., Ihlemann, N., Nissen, H., Kjeldsen, B.J., Petursson, P., et al. Transcatheter Versus Surgical Aortic Valve Replacement in Patients With Severe Aortic Valve Stenosis: 1-Year Results From the All-Comers NOTION Randomized Clinical Trial. J Am Coll Cardiol, 2015, 65 (20), 2184-294.
- Kahlert, P., Knipp, S.C., Schlamann, M., Thielmann, M., Al-Rashid, F., Weber, M., et al. Silent and apparent cerebral ischemia after percutaneous transfemoral aortic valve implantation: a diffusion-weighted magnetic resonance imaging study. Circulation, 2010, 121 (7), 870-878.
- Midha, P.A., Raghav, V., Sharma, R., Condado, J.F., Okafor, I.U., Rami, T., et al. The Fluid Mechanics of Transcatheter Heart Valve Leaflet Thrombosis in the Neosinus. Circulation, 2017, 136 (17), 1598-1609.
- Witberg, G., Lador, A., Yahav, D., Kornowski, R. Transcatheter versus surgical aortic valve replacement in patients at low surgical risk: A meta-analysis of randomized trials and propensity score matched observational studies. Catheteriz Cardiovasc Interv, 2018, 92 (2), 408-416.
- Baumgartner, H., Falk, V., Bax, J.J., De Bonis, M., Hamm, C., Holm, P.J., et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J, 2017, 38 (36), 2739-2791.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.