BSC-sessieverslag - sessie 6 - BWGIC en BSTH/BWGA
Tijdens een sessie gedeeld tussen de BWGIC en de BSTH/BWGA werd stilgestaan bij de aanpak van cardiovasculaire problemen in diabetes.
Vincent Floré (Hartcentrum AZ Maria Middelares Gent) behandelde in een eerste lezing de keuze tussen percutane coronaire interventie (PCI) of coronaire bypass heelkunde (CABG) in diabetespatiënten. Diabetes mellitus leidt via onder meer endotheeldisfunctie, plaatjesactivatie en vasculaire inflammatie tot complexere coronaire ziekte. Cardiovasculair lijden is de voornaamste doodsoorzaak bij diabetes en diabetes leidt tot slechtere prognose na zowel PCI als CABG.
De voornaamste pijler van de behandeling van coronairlijden in diabetes blijft een optimaal medicamenteus beleid. Als de noodzaak tot revascularisatie zich opdringt, kan worden gekozen tussen PCI met stents of CABG. Er is een belangrijk mechanistisch verschil tussen beide modaliteiten, dat van belang kan zijn bij diabetespatiënten: bij PCI zullen de stents enkel de ziekte behandelen aanwezig op het moment en de plaats van implantatie, terwijl een overbrugging ook beschermt tegen ziekte die zich later nog kan ontwikkelen op het proximale bloedvat.
De huidige klinische richtlijnen adviseren dat er bij een patiënt met diabetes en meervats coronairlijden een sterke voorkeur voor CABG dient te zijn. Vincent Floré overliep het hiervoor bestaande wetenschappelijke bewijs. Tot ongeveer 2011 was de aanbeveling voor de superioriteit van CABG gebaseerd op slechts enkele kleine subgroepen van trials en één diabetes-trial met vroegtijdig gestopte inclusie. Toch toonde een metaanalyse een overlevingsvoordeel aan van CABG ten opzichte van PCI met de toen beschikbare bare-metal en eerste generatie drug-eluting stents (DES).1
In de laatste tien jaar kwam er een weelde aan data uit gerandomiseerde en gecontroleerde trials (RCT's) tot onze beschikking. Een belangrijke RCT was de FREEDOM-studie.2 Deze randomiseerde 1 900 diabetespatiënten met meervats coronairlijden tussen PCI en CABG. De 5-jaars resultaten van de FREEDOM-studie toonden aan dat CABG, in vergelijking met PCI, leidt tot een lagere kans op myocardinfarct, noodzaak tot herhaalde revascularisatie en overlijden. Anderzijds was er een hoger risico op beroerte in de CABG-groep. Recenter werden de langetermijnresultaten van de FREEDOM Follow-On-studie gepubliceerd: deze bevestigen de betere overlevingskansen van diabetespatiënten 8 jaar na CABG in vergelijking met PCI3. Ook een zeer uitgebreide meta-analyse uit 2018, die de data van meer dan 11 000 individuele patiënten uit 11 gerenommeerde RCT's samenbracht, toont dat de diabetespatiënten in deze RCT's een significant betere overleving kenden met CABG dan met PCI.4
Vincent Floré stelde zich de vraag of hiermee PCI bij diabetes een medische fout is geworden. Er blijken meerdere subgroepen van de diabetespopulatie te bestaan waarin de superioriteit van CABG niet vaststaat. Vooreerst blijft PCI door zijn snelle beschikbaarheid een belangrijke rol spelen in de urgente behandeling van het ST-elevatiemyocardinfarct, dit ook bij patiënten met diabetes. Daarnaast vallen de resultaten van de RCT's vermoedelijk niet zomaar te extrapoleren naar iedere patiënt. Een eerste voorbeeld is de oudere patiënt. De patiënten in de FREEDOM-studie waren zoals in veel RCT's vrij jong (gemiddeld 63 jaar). In de subanalyses van de FREEDOM Follow-On-studie blijkt leeftijd de belangrijkste discriminator tussen superioriteit en evenwaardigheid van CABG versus PCI: bij patiënten tot 63 jaar was CABG duidelijk superieur, boven 63 jaar was er geen verschil.3 De RCT's includeerden ook vooral patiënten met een laag operatief risico en vermoedelijk ook minder subjectief fragiele patiënten. Dit kan blijken uit de selectiegrafiek: 90 % van de gescreende patiënten werd als niet geschikt bevonden voor de studie en deze patiënten waren ouder en vaker dames.2 De meeste huidige RCT's includeerden ook weinig tot geen patiënten met voorgaande sternotomie, frequent voorkomende comorbiditeiten, lage ejectiefractie of chronische occlusies en maakten slechts beperkt gebruik van de laatste generatie DES of hemodynamische metingen zoals fractionele flow reserve (FFR).
Tot besluit werd gesteld dat bij patiënten met diabetes mellitus en meervats coronairlijden, de revascularisatie met CABG duidelijk superieur is ten opzichte van PCI, op voorwaarde dat de patiënt een laag operatief risico heeft, jong is en geen andere klinische eigenschappen die niet werden onderzocht in de huidige klinische studies.
Vervolgens boog Juan Iglesias (Universitaire Ziekenhuizen van Genève, Zwitserland) zich over de vraag: zijn alle drug-eluting stents even effectief in diabetespatiënten? Diabetes promoot endotheliale disfunctie, activeert plaatjesaggregatie en versnelt atherosclerose. Dit vertaalt zich in een complexere presentatie van coronaire vaatziekte bij diabetes. Dit zorgt ervoor dat de klinische performantie van PCI zelfs met de meest recente drug-eluting stents (DES) minder goed is in diabetespatiënten dan bij niet-diabetespatiënten. Bovendien lijkt de aanwezigheid van diabetes op zich en niet zozeer de complexiteit van de ziekte de belangrijkste determinant van minder goede langetermijnresultaten na PCI.5
De uitdagingen voor DES in diabetes zijn daarom groter. Zo is er een vertraagde heling van het bloedvat en verhoogde inflammatoire respons na stenting. Daarnaast zijn zowel in-stent restenose als trombose meer waarschijnlijk. Een typische factor die stentfalen in de hand werkt bij diabetes is een directe resistentie tegen '-limus' medicijnen die op veel van de DES worden gebruikt.6 Ook de verhoogde leptineconcentraties bij diabetes zijn een belangrijke oorzaak van de verhoogde kans op stentfalen.7
Bestaat er al zoiets als de ideale 'diabetesstent'? De eerste generatie DES toonde rond de jaren 2010 een betere performantie dan bare-metal stents in diabetespatienten.8 Later toonde de tweede generatie DES met een duurzaam polymeer op haar beurt aan beter te presteren dan de eerste generatie DES in diabetespatiënten.9 Wanneer echter patiëntgeoriënteerde eindpunten werden vergeleken met niet-diabetespatiënten die een behandeling met tweede generatie DES kregen, bleven de diabetes patiënten het significant minder goed doen. Vandaar dat de zoektocht naar betere stents volop gaande blijft. De technische eigenschappen waarmee men nieuwe stents probeert te verbeteren zijn dunnere stent-struts, dunnere polymeren die eventueel biodegradeerbaar zijn, nieuwe antiproliferatieve medicijnen en beter gecontroleerde medicijnrelease.10 De wetenschappelijke gegevens die de nieuwste DES met elkaar verge lijken zijn echter eerder schaars. Voorlopig kon geen superioriteit aangetoond worden bij diabetespatiënten van stents met ultradunne versus dunne struts of met een biodegradeerbaar versus duurzaam polymeer. Daarom besloot Juan Iglesias dat op dit moment kan worden gesteld dat alle recente drug-eluting stents equivalent zijn in diabetes. Er lijken echter nieuwe technologieën in ontwikkeling, die hierin verandering zouden kunnen brengen. Een voorbeeld is een stent met abluminale coating of een polymeervrije stent met een medicijnreservoir waaraan een vetzuur werd toegevoegd dat de resistentie aan sirolimus in diabetes vermindert. Of de concepten van deze stents tot betere resultaten zullen leiden in diabetespatiënten valt nog af te wachten uit de lopende studies.
Arterieel vaatlijden van de onderste ledematen (AOL) komt vaak voor bij type 2-diabetes, maar wat zijn de kenmerken ervan?
Die vraag stelde de Belgian Working Group of Angiology aan Claire Le Hello (CHU de Saint-Etienne, Frankrijk) tijdens haar sessie op het congres van de BSC.
Bij diabetespatiënten zijn AOL-letsels vaak bilateraal, over meerdere niveaus verspreid, en distaler dan bij mensen zonder diabetes, en ze treden ook vroeger op. Dat maakt ze bijzonder ernstig. Bovendien gaat AOL vaak gepaard met polyneuropathie en verkalking van de media (mediacalcinose), waardoor de wand van de beenarteriën stijver wordt.11
Ondanks deze ongunstige factoren blijft AOL langer asymptomatisch. Het evolueert dus sluipend en kan dan plots tot uiting komen als een kritieke ischemie of zelfs gangreen en tot amputatie leiden bij een patiënt die voordien nooit over claudicatio intermittens geklaagd heeft. Een andere gevreesde complicatie van de diabetische voet is een ulcus van de voetzool.
AOL moet dus zo vroeg mogelijk opgespoord worden met een zorgvuldig klinisch onderzoek, eventueel aangevuld met paraklinische onderzoeken. Ook eventuele verergerende factoren, zoals diabetische neuropathie en misvormingen van de voet (charcotvoet) moeten opgespoord worden.
Met welke onderzoeken kan AOL bij diabetespatiënten bevestigd en geëvalueerd worden?12
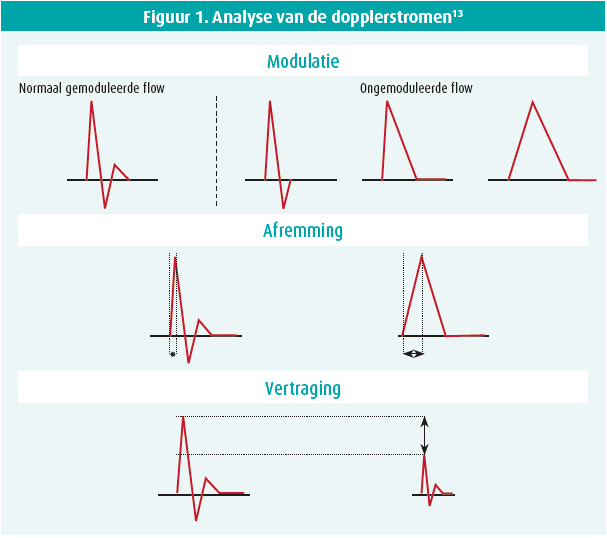
Als gevolg van de mediacalcinose en de niet-samendrukbaarheid van de beenarteriën leidt de meting van de enkeldruk en de berekening van de enkel-armindex (EAI) vaak tot een overschatting, of is die niet mogelijk. Aan de hand van de morfologie van het dopplersignaal ter hoogte van de enkel kunnen we pathologische tracés opsporen los van de drukmeting, en zo een dergelijke overschatting vermijden (figuur 1).
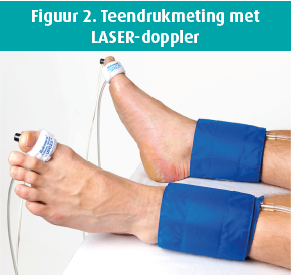
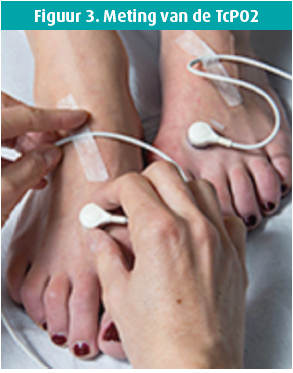
Met een teendrukmeting, die wordt uitgevoerd met een fotoplethysmografie of beter nog, met een LASER-doppler, en een meting van de TcPO2 (transcutane zuurstofdruk) kan de distale perfusie op een betrouwbaardere manier geëvalueerd worden (figuur 2 en figuur 3).
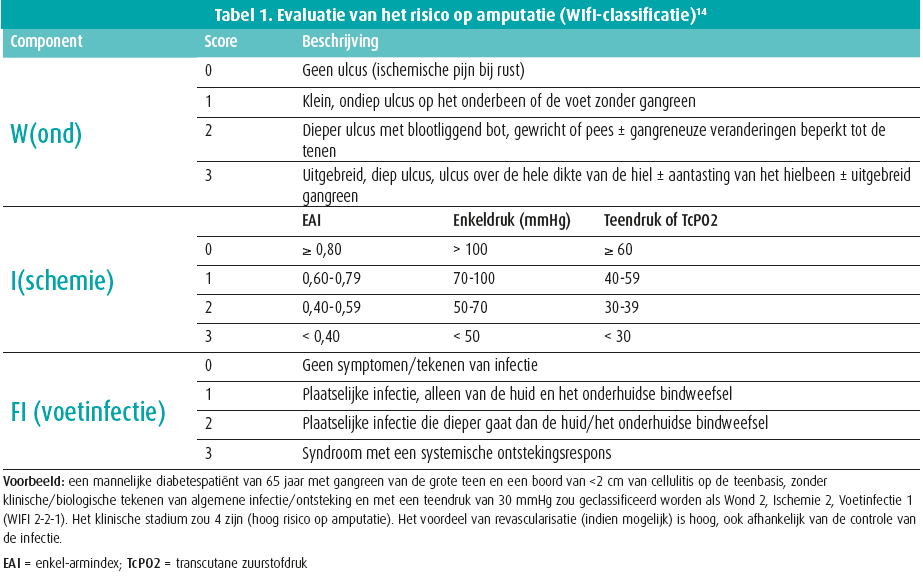
Helaas zijn LASER- en TcPO2-apparaten duur, worden ze maar in beperkte mate terugbetaald en zijn ze daarom buiten gespecialiseerde centra niet op grote schaal beschikbaar. Voor de teendruk en de TcPO2 is de theoretische drempel voor kritieke ischemie vastgelegd op 30 mmHg, maar er moet ook rekening gehouden worden met eventuele bijkomende risicofactoren voor amputatie (chronic limb threatening ischemia): de aanwezigheid van een wond en/of een infectie (WIfI-classificatie) (tabel 1).
Naast het risico op plaatselijke complicaties die kunnen leiden tot een amputatie, is AOL bij diabetespatiënten ook een uiterst ongunstige marker voor het cardiovasculaire risico.
Meer dan de helft van de patiënten die een amputatie ondergaan, sterft binnen de 5 jaar.15 Daarom moet de aanpak van AOL bij diabetespatiënten bestaan uit de combinatie van een optimale medicamenteuze behandeling en een intensieve controle van de cardio vasculaire risicofactoren (roken, diabetes, HT, dyslipidemie enz.), een behandeling met statines, plaatjesremmers (in geval van sympto matische of 'gemaskeerde' AOL) en ACE-remmers (tenzij er een contraindicatie bestaat). Daarnaast moet er aandacht besteed worden aan looprevalidatie, indien mogelijk onder toezicht, behalve in het geval van kritieke ischemie waarvoor geen revascularisatie mogelijk is.14
Conclusie
Bij diabetespatiënten zijn de meeste amputaties te wijten aan kleine verwondingen, en kunnen die voorkomen worden met preventie (comfortabele schoenen, het dragen van sokken, professionele voetverzorging, het dragen van aangepaste zooltjes enz.). Als we AOL bij diabetespatiënten opsporen en behandelen, kunnen we niet alleen voeten, maar ook levens redden. Laten we dat niet vergeten!
Referenties
- Levine, G.N., Bates, E.R., Blankenship, J.C., Bailey, S.R., Bittl, J.A., Cercek, B. et al. 2011 ACCF/AHA/SCAI Guideline for Percutaneous Coronary Intervention. A report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines and the Society for Cardiovascular Angiography and Interventions. J Am Coll Cardiol, 2011, 58 (24), e44-122. doi: 10.1016/j.jacc.2011.08.007.
- Farkouh, M.E., Domanski, M., Sleeper, L.A., Siami, F.S., Dangas, G., Mack, M. et al. FREEDOM Trial Investigators. Strategies for multivessel revascularization in patients with diabetes. N Engl J Med, 2012, 367 (25), 2375-2384.
- Farkouh, M.E., Domanski, M., Dangas, G.D., Godoy, L.C., Mack, M.J., Siami, F.S. et al. FREEDOM Follow-On Study Investigators. Long-Term Survival Following Multivessel Revascularization in Patients With Diabetes: The FREEDOM Follow-On Study. J Am Coll Cardiol, 2019, 73 (6), 629-638.
- Koskinas, K.C., Siontis, G.C., Piccolo, R., Franzone, A., Haynes, A., Rat-Wirtzler, J. et al. Impact of Diabetic Status on Outcomes After Revascularization With Drug-Eluting Stents in Relation to Coronary Artery Disease Complexity: Patient-Level Pooled Analysis of 6081 Patients. Circ Cardiovasc Interv, 2016, 9 (2):e003255.
- Woods, T.C. Dysregulation of the Mammalian Target of Rapamycin and p27Kip1 Promotes Intimal Hyperplasia in Diabetes Mellitus. Pharmaceuticals (Basel), 2013, 6 (6), 716-727.
- Werner, N., Nickenig, G. From fat fighter to risk factor: the zigzag trek of leptin. Arterioscler Thromb Vasc Biol. 2004, 24 (1), 7-9.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.