Compte rendu d'une session de la BSC - session 6 - BWGIC et BSTH/BWGA
Lors d'une session à laquelle ont pris part le BWGIC et le BSTH/BWGA, les experts ont abordé la prise en charge des problèmes cardiovasculaires en cas de diabète.
Dans un premier exposé, Vincent Floré (Hartcentrum AZ Maria Middelares Gand) s'est penché sur le choix entre l'intervention coronarienne percutanée (ICP) et la chirurgie du pontage aorto-coronarien (CABG) chez les patients diabétiques. Notamment par le biais d'une dysfonction endothéliale, d'une activation plaquettaire et d'une inflammation vasculaire, le diabète sucré entraîne une affection coronarienne plus complexe. La maladie cardiovasculaire est la principale cause de décès en cas de diabète, et le diabète est associé à un moins bon pronostic, tant après une ICP qu'après un CABG.
Le principal pilier du traitement des coronaropathies dans le diabète reste la prise en charge médicamenteuse optimale. Si la nécessité d'une revascularisation s'impose, on peut choisir entre l'ICP (qui repose sur des stents) et le CABG. Il existe une différence mécanistique significative entre ces deux modalités, qui peut avoir son importance chez les patients diabétiques : dans l'ICP, les stents traitent uniquement la maladie présente au moment et sur le site de l'implantation, tandis qu'un pontage protège également contre la maladie qui peut encore se développer ultérieurement sur le vaisseau sanguin proximal.
Chez un patient diabétique présentant une maladie coronarienne pluritronculaire, les recommandations cliniques actuelles préconisent d'accorder une forte préférence au pontage aorto-coronarien. Vincent Floré a passé en revue les données probantes scientifiques disponibles à ce sujet. Jusqu'en 2011 environ, la recommandation pour la supériorité du CABG reposait sur à peine quelques petits sous-groupes d'études et sur une étude sur le diabète, dont l'inclusion avait été arrêtée prématurément. Néanmoins, une méta-analyse a montré un avantage en termes de survie en faveur du CABG par rapport à l'ICP avec les stents métalliques nus (« bare metal stent ») et les stents à élution médicamenteuse (SEM) de première génération, disponibles à ce moment1.
Ces dix dernières années, de très nombreuses données issues d'essais contrôlés randomisés (RCT) sont devenues disponibles. Un RCT important était l'étude FREEDOM2. Dans cet essai, 1 900 patients diabétiques atteints d'une maladie coronarienne pluritronculaire ont été randomisés pour subir une ICP ou un CABG. Les résultats à 5 ans de l'étude FREEDOM ont montré que comparé à l'ICP, le CABG était associé à un risque plus faible d'infarctus du myocarde, de nécessité de revascularisation répétée et de décès. En revanche, les chercheurs ont observé un risque plus élevé d'AVC dans le groupe CABG. Plus récemment, les résultats à long terme de l'étude de suivi FREEDOM ont été publiés ; ces derniers confirment les meilleures chances de survie des patients diabétiques huit ans après avoir subi un CABG, par rapport à une ICP3. Une méta-analyse très large datant de 2018, rassemblant les données de plus de 11 000 patients individuels issus de 11 RCT renommés, montre que les patients diabétiques inclus dans ces RCT présentent une survie significativement meilleure avec le CABG qu'avec l'ICP4.
Vincent Floré s'est posé la question de savoir si, au vu de ces données, le recours à l'ICP chez les patients diabétiques constituait une erreur médicale. Il semble que, dans plusieurs sous-groupes de la population diabétique, la supériorité du CABG n'est pas établie. Tout d'abord, en raison de sa disponibilité rapide, l'ICP continue de jouer un rôle majeur dans la prise en charge urgente de l'infarctus du myocarde avec élévation du segment ST, et ce également chez les patients diabétiques. Par ailleurs, les résultats des RCT ne peuvent probablement pas être extrapolés à tous les patients. Par exemple, les patients âgés. En effet, comme dans de nombreuses RCT, les patients de l'étude FREEDOM étaient relativement jeunes (63 ans en moyenne). Or, dans les sous-analyses de l'étude de suivi FREEDOM, l'âge se révèle être le principal facteur permettant de départager le CABG et l'ICP en termes de supériorité et d'équivalence : chez les patients jusqu'à l'âge de 63 ans, le CABG était clairement supérieur, tandis qu'aucune différence n'était observée au-delà de 63 ans3. Par ailleurs, les RCT ont principalement inclus des patients présentant un faible risque opératoire et probablement moins de patients jugés subjectivement fragiles. Ces données sont illustrées par le graphique de sélection : 90 % des patients ayant participé à la sélection ont été jugés non éligibles ; ces patients étaient des patients âgés, et plus souvent de sexe féminin2. La plupart des RCT actuels ont également inclus peu voire pas de patients présentant des antécédents de sternotomie, des comorbidités fréquentes, une faible fraction d'éjection ou des occlusions chroniques, et n'ont utilisé les SEM de dernière génération ou des mesures hémodynamiques telles que la fraction du flux de réserve (FFR), que de façon limitée.
En conclusion, il a été établi que chez les patients présentant un diabète sucré et une maladie coronarienne pluritronculaire, la revascularisation par CABG était clairement supérieure à l'ICP, à condition que le patient présente un risque opératoire faible, soit jeune, et ne présente pas d'autres caractéristiques cliniques qui n'ont pas été étudiées dans le cadre des essais cliniques actuels.
Ensuite, Juan Iglesias (Hôpitaux universitaires de Genève, Suisse) s'est penché sur la question suivante : tous les stents à élution médicamenteuse possèdent-ils une efficacité équivalente chez les patients diabétiques ? Le diabète favorise la dysfonction endothéliale, active l'agrégation plaquettaire et accélère l'athérosclérose. Ces actions se traduisent par une présentation plus complexe de la maladie coronarienne chez le patient diabétique. C'est la raison pour laquelle, même avec les stents à élution médicamenteuse (SEM) les plus récents, la performance clinique de l'ICP est moins bonne chez les patients diabétiques que chez les non-diabétiques. En outre, il semble que ce n'est pas tant la complexité de la maladie, mais plutôt la présence du diabète en soi, qui est le principal facteur responsable des moins bons résultats à long terme observés après une ICP5.
Il y a donc d'immenses défis à relever dans le cadre du diabète. Citons notamment la cicatrisation plus lente du vaisseau sanguin et la réponse inflammatoire accrue observées après la mise en place d'un stent. Par ailleurs, la resténose dans le stent et la thrombose sont des phénomènes plus probables chez les patients diabétiques. Un facteur qui contribue typiquement à l'échec du stent dans le diabète est la résistance directe aux médicaments dont le nom se termine en « -limus », utilisés dans de nombreux SEM6. En outre, la concentration élevée de leptine chez les patients diabétiques est un facteur important associé à une augmentation du risque d'échec du stent7.
Existe-t-il un « stent idéal pour patient diabétique » ? Autour des années 2010, les SEM de première génération ont montré une meilleure performance que les stents nus (« bare-metal stents ») chez les patients diabétiques8. Plus tard, les SEM de deuxième génération contenant un polymère durable ont à leur tour démontré une meilleure performance que les SEM de première génération chez les patients diabétiques9. Toutefois, lorsque l'on a comparé des critères d'évaluation « orientés patients » avec les résultats des patients non diabétiques ayant reçu un traitement avec des SEM de deuxième génération, les patients diabétiques obtenaient toujours des résultats significativement moins bons. La quête de stents de meilleure qualité est donc toujours d'actualité. Les efforts visant à améliorer les nouveaux stents se concentrent sur les propriétés techniques suivantes : des entretoises de stents plus fines, des polymères plus fins et éventuellement biodégradables,de nouveaux médicaments antiprolifératifs et un meilleur contrôle de la libération des médicaments10. Toutefois, les données scientifiques comparant les deniers SEM restent peu nombreuses. La supériorité des stents à entretoises ultra-fines vs fines, ou des stents à polymère biodégradable vs durable n'a pas encore pu être démontrée. Dès lors, Juan Iglesias formule la conclusion qu'à ce jour, tous les stents récents à élution médicamenteuse peuvent être considérés comme équivalents en cas de diabète. Les nouvelles technologies en cours de développement pourraient cependant modifier la donne à cet égard. À titre d'exemples, citons le stent à revêtement abluminal ou le stent sans polymère doté d'un réservoir médicamenteux, auquel un acide gras est ajouté afin de réduire la résistance au sirolimus en cas de diabète. Quant à savoir si ces stents permettront d'obtenir de meilleurs résultats chez les patients diabétiques, il faudra attendre les données des études en cours pour le découvrir.
L'artériopathie des membres inférieurs (AMI) est fréquente en cas de diabète de type 2, mais quelles sont ses particularités ?
C'est la question que le Belgian Working Group of Angiology a posée au Claire Le Hello (CHU de Saint-Etienne, France) lors de sa session au congrès de la BSC. Chez les patients diabétiques, les lésions d'AMI sont souvent bilatérales, étagées, plus distales et plus précoces que chez le non-diabétique, ce qui leur confère une gravité particulière. De plus, l'AMI est souvent associée à une polyneuropathie et à une calcification de la media (médiacalcose), responsable d'une hyper-rigidité de la paroi des artères jambières.11
Malgré ces facteurs péjoratifs, l'AMI reste plus longtemps a- ou pauci-symptomatique. Elle évolue alors « sournoisement » et peut se révéler brutalement par une ischémie critique, voire une gangrène et une amputation chez un patient n'ayant jamais consulté auparavant pour claudication intermittente. Le mal perforant plantaire est aussi une complication redoutable du pied diabétique.
L'AMI doit donc être dépistée le plus tôt possible par un examen clinique soigneux, éventuellement complété par des examens paracliniques. D'éventuels facteurs aggravants, tels que la neuropathie diabétique et les déformations du pied (pied de Charcot), doivent aussi être recherchés.
De quels examens disposons-nous pour confirmer et évaluer l'AMI chez le diabétique ?12
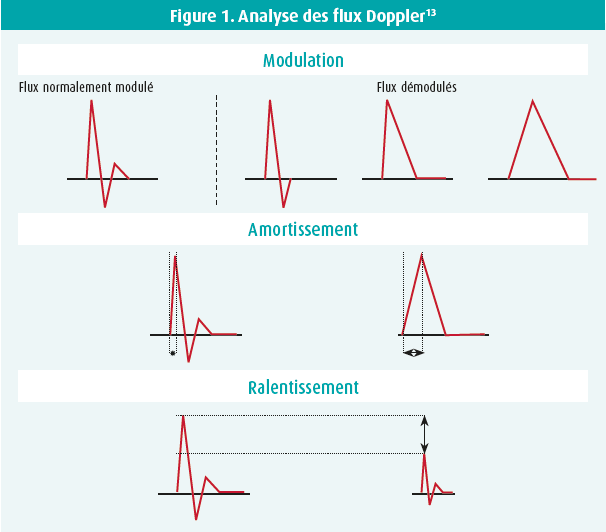
En raison de la médiacalcose et de l'incompressibilité des artères jambières, la mesure de pression artérielle à la cheville et le calcul de l'index de pression systolique cheville/bras (IPSc) sont souvent surestimés, voire imprenables chez le patient diabétique. La morphologie du signal Doppler à la cheville permet de détecter les tracés pathologiques indépendamment de la mesure de pression et d'éviter les pièges de surestimation (figure 1).
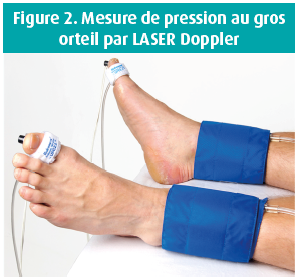
La mesure de pression au gros orteil (PGO), obtenue par photopléthysmographie ou mieux, par LASER Doppler, et la mesure de TcPO2 (pression en oxygène transcutanée) permettent une évaluation plus fiable de la perfusion distale (figures 2, 3).
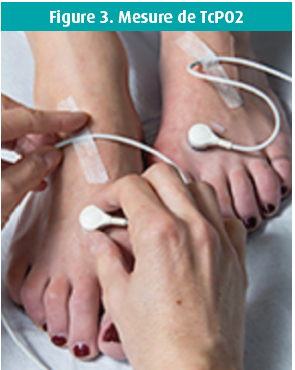
Malheureusement, l'équipement LASER et TcPO2 est coûteux, mal remboursés et donc peu disponible en dehors des centres spécialisés. Pour la PGO et la TcPO2, le seuil théorique d'ischémie critique est fixé à 30 mmHg, mais il faut également tenir compte d'autres facteurs de risque d'amputation éventuellement associés (chronic limb threatening ischemia) : la présence d'une plaie et/ou d'une infection (classification WIfI) (tableau 1).

Outre le risque de complications locales pouvant aller jusqu'à l'amputation, l'AMI du diabétique est aussi un marqueur de risque cardiovasculaire extrêmement péjoratif !
Plus de la moitié des patients amputés décèderont dans les 5 ans.15 C'est pourquoi la prise en charge de l'AMI du diabétique implique un traitement médical optimal associant un contrôle intensif des facteurs de risque cardiovasculaires (tabac, diabète, HTA, dyslipidémie etc.), un traitement par statines, anti-plaquettaires (si AMI symptomatique ou « masquée ») et inhibiteurs d'enzymes de conversion (sauf contre-indication), sans oublier un réentraînement à la marche, si possible supervisé, sauf en cas d'ischémie critique non revascularisable.14
Conclusion
Chez le diabétique, la majorité des amputations est due à des traumatismes mineurs et pourrait être évitée par la prévention (chaussures confortables, port de chaussettes, pédicurie professionnelle, port de semelles adaptées…). Dépister et traiter l'AMI chez le diabétique permet de sauver des pieds, mais aussi des vies. Pensons-y !
Références
- Levine, G.N., Bates, E.R., Blankenship, J.C., Bailey, S.R., Bittl, J.A., Cercek, B. et al. 2011 ACCF/AHA/SCAI Guideline for Percutaneous Coronary Intervention. A report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines and the Society for Cardiovascular Angiography and Interventions. J Am Coll Cardiol, 2011, 58 (24), e44-122. doi: 10.1016/j.jacc.2011.08.007.
- Farkouh, M.E., Domanski, M., Sleeper, L.A., Siami, F.S., Dangas, G., Mack, M. et al. FREEDOM Trial Investigators. Strategies for multivessel revascularization in patients with diabetes. N Engl J Med, 2012, 367 (25), 2375-2384.
- Farkouh, M.E., Domanski, M., Dangas, G.D., Godoy, L.C., Mack, M.J., Siami, F.S. et al. FREEDOM Follow-On Study Investigators. Long-Term Survival Following Multivessel Revascularization in Patients With Diabetes: The FREEDOM Follow-On Study. J Am Coll Cardiol, 2019, 73 (6), 629-638.
- Koskinas, K.C., Siontis, G.C., Piccolo, R., Franzone, A., Haynes, A., Rat-Wirtzler, J. et al. Impact of Diabetic Status on Outcomes After Revascularization With Drug-Eluting Stents in Relation to Coronary Artery Disease Complexity: Patient-Level Pooled Analysis of 6081 Patients. Circ Cardiovasc Interv, 2016, 9 (2):e003255.
- Woods, T.C. Dysregulation of the Mammalian Target of Rapamycin and p27Kip1 Promotes Intimal Hyperplasia in Diabetes Mellitus. Pharmaceuticals (Basel), 2013, 6 (6), 716-727.
- Werner, N., Nickenig, G. From fat fighter to risk factor: the zigzag trek of leptin. Arterioscler Thromb Vasc Biol. 2004, 24 (1), 7-9.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.