Sessieverslag - EHRA-congres
Tijdens het voorbije EHRA-congres, dat vanwege de COVID-19- pandemie voor het eerst volledig digitaal plaats heeft gevonden, is veel aandacht besteed aan nieuwe trends in de device-therapie. In een pro-contrasessie op zaterdag 24 april 2021 werden twee specifieke topics belicht: enerzijds conductiesysteempacing (CSP) en anderzijds de rol van het subcutane ICD-systeem (S-ICD).
Conductiesysteempacing (CSP) versus rechterventrikelpacing (RVP)
Gaurav Upadhyay (USA) vs. Michael Glikson (ISR)
Sinds de ontwikkeling van de eerste pacemaker, in 1958, wordt de pacing-elektrode klassiek gepositioneerd ter hoogte van de apex van het rechterventrikel. Vrij snel werd duidelijk dat apicale rechterventrikelpacing pacinggeïnduceerde dyssynchronie kan veroorzaken en zo kan leiden tot pacinggeïnduceerd hartfalen (PICM). PICM wordt gedefinieerd als een vermindering van linkerventrikelejectiefractie (L-EF) > 10 % na pacemakerimplantatie, bij > 20 % RV-pacing en na uitsluiting van andere oorzaken van LV-disfunctie (acute ischemie, valvulairlijden, atriale aritmie …). De incidentie is onduidelijk, maar afhankelijk van de definitie wordt deze in trials beschreven tussen 10 % en 60 %. In een Deense registry follow-up-studie bij 27 700 patiënten wordt een incidentie van 11 % genoteerd tijdens een follow-up periode van 2 jaar na de pacemakerimplantatie1. In een Amerikaanse registry studie werd in de eerste 6 maanden na device-implantatie tot 38 % vaker new-onset hartfalen gerapporteerd bij de groep behandeld voor AV-geleidingsstoornissen, en dus meer nood tot RV-pacing, ten opzichte van groep patiënten met sinusknoopziekte. De oorzaak kadert in de activitatie-sequentie van het myocard bij rechterventrikelpacing (apicaal, septaal of ter hoogte van de outflow tract), wat geen gebruik maakt van het normale his-purkinjegeleidingssysteem. Mediatoren voor het ontwikkelen van pacinggeïnduceerd hartfalen zijn een verminderde myocardiale perfusie, een toename van myocardiale arbeid, een toename van myofibrillaire dysarray (op celniveau) en een toename van inflammatie en apoptose. Uit een retrospectieve analyse blijken volgende risicofactoren: > 20 % RV-pacing, paced QRS-duur > 140 ms, mannelijk geslacht en voorgeschiedenis van acuut myocardinfarct of andere cardiomyopathie.
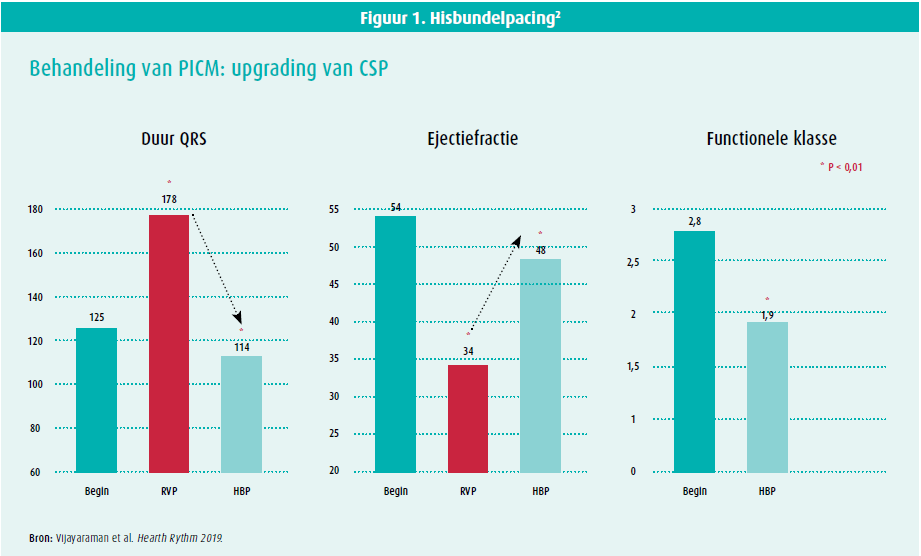
Conductiesysteempacing (CSP) heeft als doel het specifiek positioneren van de pacemakerlead ter hoogte van het natieve conductiesysteem, waardoor vervolgens dankzij sequentie-activitatie van het myocard via het his-purkinjesysteem een fysiologische contractie van de ventrikels bereikt kan worden. Bij hisbundelpacing (HBP) wordt de ventriculaire lead ter hoogte van his-bundel geplaatst waardoor na stimulatie (selectief of niet-selectief) de cardiale contractie meer fysiologisch verloopt en het gestimuleerde QRS-complex smaller wordt. In een studie uit 20192 zorgde de upgrading naar HBP bij patiënten die hartfalen hadden ontwikkeld onder klassieke rechterventrikelpacing voor een verkorting van de QRS-duur, een verbetering van de ejectiefractie en een verbetering van de functionele capaciteit (NYHA) (figuur 1). In een prospectieve cohortstudie zorgde HBP voor 31 % risicoreductie voor een gecombineerd eindpunt (overlijden, hartfalenhospitalisatie of nood tot upgrade naar CRT) ten opzichte van klassieke rechterventrikelpacing3.
Meer recent wordt de focus meer gericht op het distale geleidingssysteem. Bij linkerbundeltakpacing (LBTP) wordt, door positionering van de lead ter hoogte van de linkerzijde van het septum, in de regio van de linkerbundeltak, een vergelijkbare fysiologische contractie bereikt, zonder ventriculaire dyssynchronie. Deze techniek werd initieel beschreven als bail-out strategie bij het falen van de positionering van de LV-lead tijdens CRT-implantatie, maar is snel geëvolueerd naar een breder veld bij patiënten met bradycardiegerelateerde pacemakerindicatie. LBTP heeft aldus dezelfde voordelen als HBP, met name een fysiologische contractie-sequentie, echter zonder de nadelen beschreven bij HBP (hoge drempelwaarden, lage sensing R-golf en hierdoor minder lead-gerelateerde revisies). Verdere innovatie en uitbreiding van de beschikbaarheid van delivery tools door de industrie kunnen ook zorgen voor een hoger proceduraal succespercentage, minder complicaties en een betere outcome voor patiënten met pacing-indicatie.
Hoewel conductiesysteempacing een veelbelovende techniek is, moeten we rekening houden met de huidige beperkingen. Voorlopig ontbreken grote gerandomiseerde gecontroleerde studies die conductiesysteempacing vergelijken met rechterventrikelpacing. Daarnaast noteren we bij HBP een hogere nood tot leadrevisie (> 10 %). We moeten er ook rekening mee houden dat we met cardiale resynchronisatietherapie (CRT) over een techniek beschikken met robuuste data, gevalideerd in meerdere RCT's. Specifiek voor linkerbundeltakpacing ontbreken voorlopig data uit gerandomiseerde studies (RCT's zijn wel lopende). Daarnaast blijven nog meerdere bezorgdheden onbeantwoord, zoals het ontbreken van lange termijn follow-up, een potentieel nadelig effect van vertraagde rechterventrikelactivatie, procedurale risico's van diepseptale positionering en potentiële risico's bij nood tot extractie van de LBB-lead (bijvoorbeeld bij leadendocarditis). Hou er ook rekening mee dat u de elektrode off-label gebruikt als u kiest voor de positionering op de linkerbundel. Voorlopig blijft de indicatiestelling voor HBP beperkt tot een klasse 2A-indicatie bij gefaalde CRT-implantatie en klasse 2B-indicatie na een klassieke rechterventrikelpacing voor bradycardie-indicatie bij bewaarde linkerventrikelfunctie en ook klasse 2B-indicatie na CRT-implantatie bij patiënten met een verminderde ejectiefractie.
Subcutane implanteerbare cardioverterdefibrillator (S-ICD) versus transveneuze ICD (TV-ICD)
Liesbeth Timmers - België vs. Haran Burri - Zwitserland
Het is ondertussen al 13 jaar geleden, in 2008, dat de eerste subcutane implanteerbare cardioverterdefibrillator (S-ICD) werd geplaatst. Het belangrijkste onderscheid met het conventionele transveneuze systeem (TV-ICD) is het feit dat de elektrode bij de S-ICD zich subcutaan bevindt. We weten dat het transveneuze systeem enkele tekortkomingen heeft. Enerzijds zijn er de specifieke complicaties tijdens de implantatie en kort erna, met name tamponnade, pneumothorax en leaddislocaties. Anderzijds zien we ook verwikkelingen op lange termijn (leadfalen, endocarditis). Uit een recente meta-analyse blijkt het risico op volgende bijwerkingen: pneumothorax 1,1 %; hematoom 1,2 %; leaddislocatie 3,1 %; infectie 1,5 %.6 Uit relatief oude data (2007) blijkt dat er over een termijn van 5 jaar tot 15 % falen van elektrode op kan treden, op langere termijn (10 jaar) zelfs tot 20 %5. Naast de noodzaak tot revisies, met peri-operatieve morbiditeit en mortaliteit, zorgt dit ook voor een psychologische burden.
De S-ICD, waarbij de elektrode zich onderhuids bevindt, en niet in het bloedvat, zorgt ervoor dat we deze periprocedurele risico's vermijden (tamponnade, perforatie, pneumothorax) en, hoewel nog steeds mogelijk, zal wanneer een infectie optreedt, deze beperkt blijven tot een lokale infectie met minder kans op systemische infectie en/of leadgerelateerde endocarditis. Ondertussen hebben we heel wat studies die de efficiëntie en veiligheid van S-ICD ten opzichte van TV-ICD hebben onderzocht. Vorig jaar toonde de PRAETORIAN-trial6 een gerandomiseerde vergelijking tussen beide systemen en bleek S-ICD non-inferieur ten opzichte van TV-ICD voor een primair eindpunt van device-gerelateerde complicaties en onterechte shocks. Het aantal onterechte shocks in S-ICD was hoger (9,7 % in S-ICD-groep vs. 7,3 % in TV-ICD-groep), maar niet significant verschillend en kan mogelijk nog verbeterd worden door beschikbaarheid van Smartpass-filter (in de PRAETORIAN-studie slechts geactiveerd bij 20 % van patiënten).
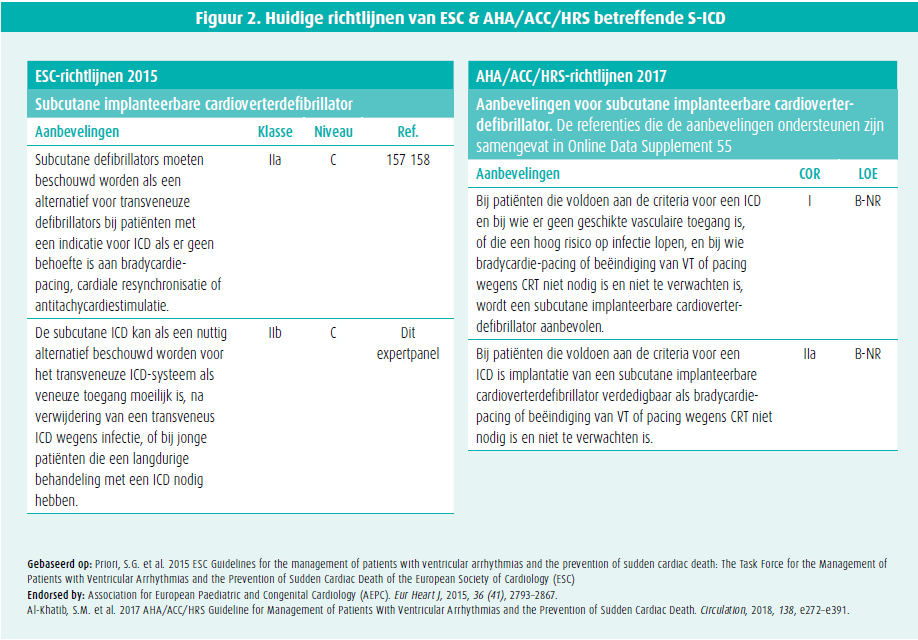
In figuur 2 noteren we de huidige richtlijnen met betrekking tot S-ICD, waarbij Europese richtlijnen een klasse IIa hanteren voor patiënten met ICD-indicatie (zonder nood tot bradycardiepacing, CRT of antitachycardiestimulatie). De Amerikaanse richtlijnen beschrijven een vergelijkbaar indicatieveld, en voegen klasse I-indicatie toe voor patiënten met ontoereikende veneuze toegang en/ of verhoogd infectierisico.
Hoewel bovenstaande data de veiligheid en doeltreffendheid van de S-ICD ondersteunen, moeten we rekening houden met meerdere aandachtspunten, die in het laatste deel worden toegelicht.
Niet alle patiënten zijn geschikt voor S-ICD. We zien dat bij de elektrocardiografische screening uitgevoerd voor implantatie tot 17,7 % van de patiënten slechts één vector heeft die geschikt wordt bevonden. Verder zien we dat uit de analyse van de data MADIT-II blijkt dat tot 5 % van de patiënten met ICD-indicatie zonder nood tot bradycardie-pacing in de daaropvolgende 20 maanden toch een CRT- of pacemaker-indicatie ontwikkelt. Daarenboven blijkt dat tot 90 % van de gekende ventriculaire ritmestoornissen in aanmerking komt voor behandeling met antitachycardiestimulatie7. Hou er ook rekening mee dat, hoewel de S-ICD theoretisch een esthetisch voordeel kan bieden (want het is niet prepectoraal gelegen), blijkt dat tot 50 % van de patiënten vermeldt dat S-ICD net meer pijn geeft dan initieel ingeschat en dat tot 40 % van vrouwen hinder ondervindt bij het dragen van een bh.
Ook moeten we er rekening mee houden dat de incidentie van leadfalen bij recente elektrodes beduidend lager ligt (2 % over 10-jaar follow-up), dan de historische data waarmee vaak vergeleken wordt. Daarnaast blijkt dat ook de S-ICD-elektrode, net zoals de transveneuze elektrode, gevoelig kan zijn voor technische problemen, getuigt de FDA-waarschuwing betreffende de Emblem-S-ICD-elektrode (december 2020). Uit een recente reeks van patiënten die een batterijvervanging van de S-ICD ondergingen blijkt 10 tot 20 % van de patiënten geen succesvolle DFT-testing te ondergaan, mogelijk kaderend in fibrose rond lead9. Om af te ronden worden nog de beperkte programmatiemogelijkheden, levensduur van batterij, kostprijs van het S-ICD-systeem en de noodzaak tot anesthesie tijdens procedure vermeld.
Conclusie
De huidige technologische vooruitgang en de ontwikkeling van nieuwe inzichten, technieken en tools zorgt voor snelle veranderingen in het veld van de device-therapie. Het einddoel is een optimale doeltreffendheid en een maximale veiligheid voor de patiënt. Conductiesysteempacing (CSP) biedt hiervoor een meer fysiologische stimulatie, vermindert de kans op pacemakergeïnduceerde cardiomyopathie, en kan, mits validatie in gerandomiseerde studies, zich positioneren voor de patiënt met bradycardiegerelateerde- pacing-indicatie en/of resynchronisatie-indicatie. De subcutane ICD (S-ICD) kan een oplossing bieden voor de gekende nadelen van transveneuze elektrodes, rekening houdende met de beperkingen van het huidige systeem (geen stimulatie mogelijk voor bradycardie, voor resynchronisatie of voor ATP). Verdere ontwikkeling van de S-ICD, en vervolgens een gevalideerde vergelijking met de nieuwste TV-ICD-systemen, zal bepalen of het zijn positie zal kunnen behouden en/of uitbreiden.
Referenties
- Tayal, B. et al. Incidence of heart failure after pacemaker implantation: a nationwide Danish Registry-based follow-up study. Eur Heart J, 2019, 44, 3641-3648.
- Vijayaraman, P. et al. Prospective evaluation of feasibility and electrophysiologic and echocardiographic characteristics of left bundle branch area pacing. Heart Rhythm, 2019, 12, 1774-1782.
- Vijayaraman, P. et al. His-Purkinje Conduction System Pacing Following Transcatheter Aortic Valve Replacement: Feasibility and Safety. J Am Coll Cardiol EP, 2020, 6, 649-657.
- Kleemann, T. et al. Annual rate of transvenous defibrillation lead defects in implantable cardioverter-defibrillators over a period of >10 years. Circulation, 2007, 19, 2474-2480.
- Ezzat, V.A. et al. A systematic review of ICD complications in randomised controlled trials versus registries: is our 'real-world' data an underestimation? Open Heart, 2015, 2.
- Knops, R.E. et al. Subcutaneous or Transvenous Defibrillator Therapy. N Engl J Med, 2020, 383, 526-536.
- Wathen, M.S. et al. Prospective randomized multicenter trial of empirical antitachycardia pacing versus shocks for spontaneous rapid ventricular tachycardia in patients with implantable cardioverter-defibrillators: Pacing Fast Ventricular Tachycardia Reduces Shock Therapies (PainFREE Rx II) trial results. Circulation, 2004, 17, 2591-2596.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.