Patiënten die een coronaire bypass ondergaan hebben vaak het idee herboren te zijn. Is dit ook zo voor patiënten die een percutane coronaire interventie (PCI) ondergaan bij een ischemische cardiomyopathie?
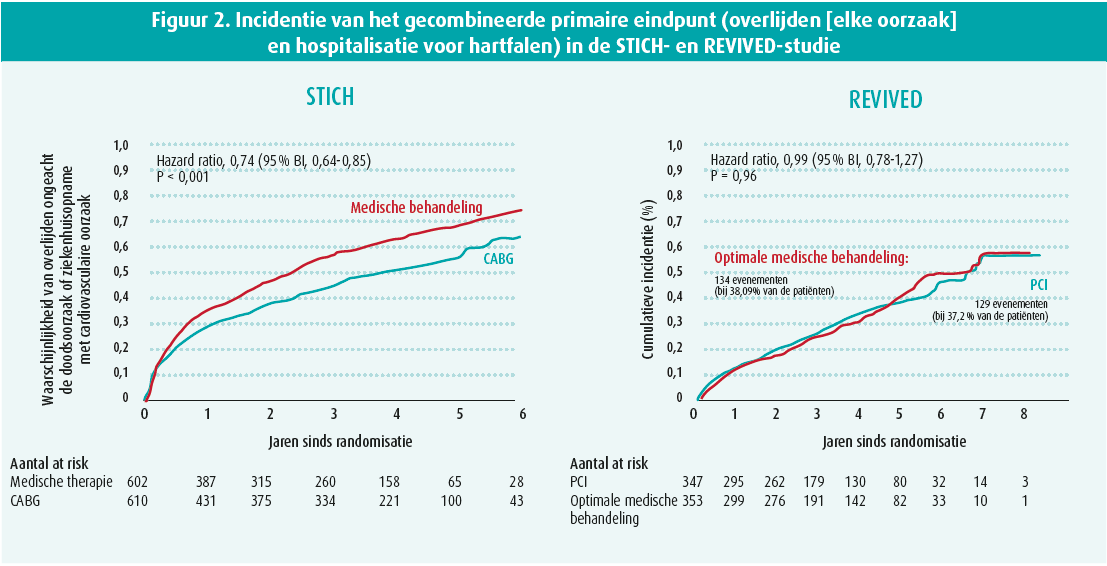
Recent werd tijdens het ESC-congres de klinische REVIVED-studie voorgesteld en simultaan gepubliceerd.1 In navolging van de klinische STICH-studie2, die tweemaal meer patiënten includeerde, onderzocht REVIVED of een coronaire revascularisatie door middel van percutane coronaire interventie de prognose van patiënten met een ischemische cardiomyopathie kan verbeteren. Patiënten met een ernstige linkerventrikeldisfunctie (ejectiefractie minder dan 35 %) ten gevolge van chronisch coronair ischemisch hartlijden en met aanwijzingen van aanwezigheid van viabel myocard werden gerandomiseerd tussen een strategie met PCI en optimale medische therapie versus enkel optimale medische therapie. Het primaire eindpunt van de klinische studie was de incidentie van overlijden ten gevolge van eender welke oorzaak of hospitalisatie voor hartfalen.
PCI kon veilig in deze hoogrisicopatiënten worden verricht zonder een verhoogde incidentie van overlijdens tijdens of kort na de procedure zoals wel werd gezien na een coronaire bypassoperatie (CABG) in de STICH-studie. Revascularisatie door middel van PCI resulteerde evenwel niet in een verbeterde klinische uitkomst gedurende een mediane opvolgingsperiode van 3,4 jaar zoals die wel werd genoteerd na CABG in de STICH-studie en in de voortzetting ervan, de STICHES-studie.3 Er werd na PCI geen verbetering gezien in de linkerventrikelfunctie maar wel in de levenskwaliteit, echter enkel tijdens de eerste twee jaar na de interventie.
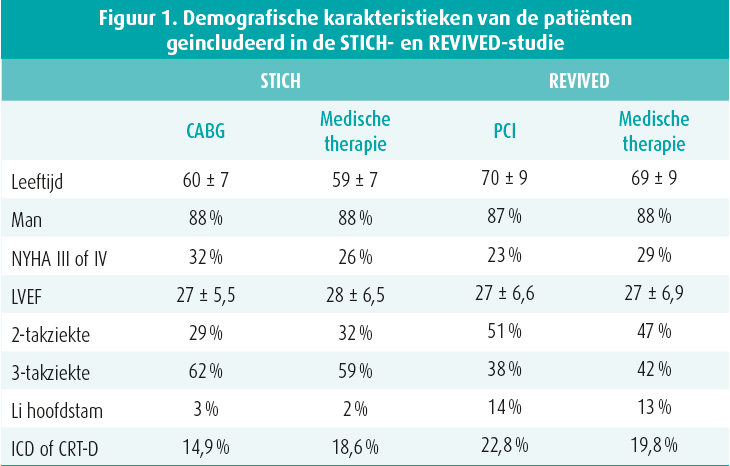
Hoe kan het verschil in klinische uitkomst tussen de STICH- en REVIVED-studie eventueel worden verklaard? Alhoewel de patiënten qua ventriculaire functie vergelijkbaar waren, had ongeveer de helft van de patiënten in de REVIVED-studie enkel een tweetaksziekte waarbij gemiddeld 2 stenosen werden behandeld. Anderzijds had ongeveer 10 % van de patiënten een hoofdstamstenose, een groep patiënten die niet werd geïncludeerd in STICH, en was de ernst van het coronairlijden gebaseerd op de BCIS-JS-score zwaarder dan de twee- of drietaksziekte-classificatie doet vermoeden. In REVIVED was er een relatief hogere toepassing van implantatie van ICD en CRT-D wat mogelijk een invloed kan gehad hebben op de mortaliteit in beide bestudeerde patiëntengroepen. Het grootste verschil tussen REVIVED en STICH ligt in de leeftijd van de geïncludeerde patiënten: zeventigers in REVIVED en zestigers in STICH. Ondanks de hogere leeftijd van de patiënten was de incidentie van overlijdens en hospitalisatie voor hartfalen evenwel iets lager in REVIVED dan in STICH zodat ook dit geen verklaring kan vormen voor het verschil in klinische uitkomst tussen beide studies. In afwachting dat eventueel meer verschilpunten in beeld komen na verdere analyse van de resultaten, lijkt een belangrijke verbetering van de medische therapie de meest plausibele verklaring waarom een coronaire revascularisatie bij een ischemische cardiomyopathie 20 jaar na het publiceren van de resultaten van de STICH-studie geen klinisch voordeel meer kan aantonen. In de REVIVED-studie werden geen SGLT2-inhibitoren toegepast. Het is dan ook de verwachting dat het in de toekomst nog moeilijker zal worden om een prognostisch voordeel van revascularisatie aan te tonen in vergelijking met (een nog performantere) medische therapie.
Wat zijn nu de praktische implicaties van de REVIVED-studie? PCI-registers geven aan dat revascularisatie door middel van PCI heel frequent wordt toegepast bij patiënten met een ischemische cardiomyopathie, alhoewel niet echt ondersteund door gerandomiseerde klinische studies. Na REVIVED moet in de aanpak van ischemische cardiomyopathie in eerste instantie de voorrang worden gegeven aan het correct toepassen, gebaseerd op de richtlijnen, van optimale medische en device-therapie. In afwezigheid van ernstige klachten van angina pectoris of van een acuut coronair syndroom moet revascularisatie door middel van PCI terughoudend worden toegepast en niet als een automatisch oculostenotische reflex, oudere klinische studies2, 3 extrapolerend die een klinisch voordeel van revascularisatie door CABG aantoonden in vergelijking met medische therapie, die toen minder efficiënt was dan nu. De REVIVED-studie bevestigt ten slotte nog maar eens dat hartfalen ten gevolge van een ischemische cardiomyopathie gepaard gaat met een prognose die slechter is dan vele kankers. Het hoge aantal overlijdens en hospitalisaties op korte termijn geeft aan dat bijkomende klinische studies erg noodzakelijk zijn om de behandeling en prognose van deze dodelijke aandoening te verbeteren.
Referenties
- Perera, D., Clayton, T., O'Kane, P.D., Greenwood, J.P., Weerackody, R., Ryan, M. et al. Percutaneous Revascularization for Ischemic Left Ventricular Dysfunction. N Engl J Med, 2022, 387 (15), 1351-1360.
- Velazquez, E.J., Lee, K.L., Deja, M.A., Jain, A., Sopko, G., Marchenko, A. et al. Coronary- Artery Bypass Surgery in Patients with Left Ventricular Dysfunction. N Engl J Med, 2011, 364 (17), 1607-1616.
- Velazquez, E.J., Lee, K.L., Jones, R.H., Al-Khalidi, H.R., Hill, J.A., Panza, J.A. et al. Coronary-Artery Bypass Surgery in Patients with Ischemic Cardiomyopathy. N Engl J Med, 2016, 374 (16), 1511-1520.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.