Cinq grandes études ont été présentées à la troisième session de la Hot Line du congrès annuel de la Société Européenne de Cardiologie (ESC) à Barcelone.
L'étude espagnole SIOVAC1 multicentrique randomisée en double aveugle montre que le sildénafil ne devrait pas être prescrit dans les hypertensions pulmonaires (HTAP) résiduelles après une chirurgie valvulaire
L'étude SIOVAC a été réalisée dans 18 hôpitaux publics tertiaires en Espagne, incluant 200 patients sans antécédents d'infarctus du myocarde ni d'accidents vasculaires cérébraux et présentant une HTAP résiduelle plus d'un an après une correction valvulaire complète. Les patients ont été randomisés entre le sildénafil (104 patients) et un placebo (96 patients). Les critères d'inclusion étaient une pression pulmonaire moyenne supérieure à 30 mmHg au cathétérisme cardiaque droit, une réparation valvulaire complète dans l'année de l'étude et un état cliniquement stable sans changement de la médication le mois qui précédait l'inclusion.
L'endpoint primaire était le score clinique composite divisé en 3 catégories: (i) aggravation de l'état clinique (décès, hospitalisation pour insuffisance cardiaque aigue), (ii) aggravation de la classe fonctionnelle NYHA et /ou péjoration significative de son score d'évaluation global personnel, (iii) amélioration de l'état clinque (amélioration de sa classe fonctionnelle et/ou de son score d'évaluation personnel global) ou inchangé. Les deux groupes présentaient des caractéristiques à l'inclusion similaires (âge moyen de 72 ans, 77 % de femmes, 43% des patients en classe fonctionnelle NYHA III et 87% sous-diurétiques).
Les données du cathétérisme cardiaque montraient des pressions pulmonaires moyennes à 38 mmHg, une PAPO moyenne à 22 mmHg et un gradient transpulmonaire moyen à 16 mmHg. En ce qui concerne le type de chirurgie, 91 % avaient bénéficié d'une chirurgie mitrale dont 80 % d'un remplacement mitral, 45 % d'une chirurgie aortique et 39 % chirurgie tricuspide sans différence entre les groupes. 61 % des patients avait eu une chirurgie combinée et 31 % avait déjà subi une intervention chirurgicale cardiaque auparavant.
Contrairement à ce qu'espéraient les auteurs, les résultats cliniques étaient défavorables avec le sildénafil comparé au placebo. À 6 mois de suivi 33 (33 %) patients sous sildénafil et 14 (14 %) patients sous placebo étaient classés dans la catégorie 'aggravation' du score clinique composite (OR: 0,39; 95 % [CI], 0,22 à 0,67; p < 0,001). De plus, seulement une petite proportion des patients du groupe sildénafil était dans la catégorie 'amélioration': 27 % avec le sildénafil contre 44 % avec le placebo (OR: 0,39; 95 % [CI], 0,22 à 0,67; p < 0,001). Selon Javier Bermejo, cet effet défavorable du sildénafil pourrait être lié à une augmentation des volumes télésystolique et télédiastolique induite par le sildénafil. Cependant il est difficile d'interpréter ces résultats de remodeling ventriculaire vu que seulement 24 patients de l'étude ont réalisé une résonance magnétique. En termes de critères secondaires, les analyses de survie à 6 mois, montre de manière significative beaucoup plus d'évènements majeurs dans le groupe sildénafil comparé au groupe placebo (HR: 2; 95 % [CI], 1 à 4; p = 0,044) surtout dû à la plus grande incidence d'hospitalisations pour insuffisances cardiaques aigües dans le groupe sildénafil (figure 1).
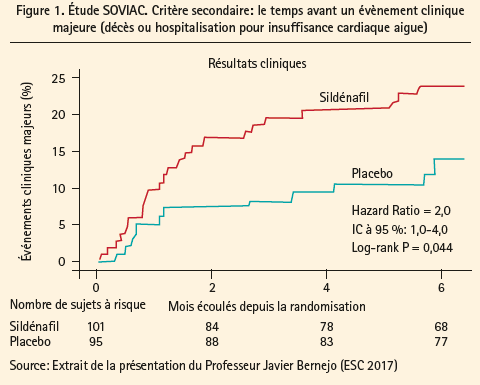
En conclusion, le sildénafil chez les patients présentant une HTAP résiduelle après réparation valvulaire chirurgicale est associé à un résultat clinique défavorable comparé au placebo.
La fermeture de l'auricule gauche (LAAC) pendant une chirurgie cardiaque à coeur ouvert protégerait le cerveau selon l'étude prospective LAACS (Left Atrial Appendage Closure by Surgery)2
Cette étude a inclus 187 patients référés pour une chirurgie à coeur ouvert (pontage aortocoronariens, chirurgies valvulaires ou combinées) entre 2010 et 2015, randomisés soit pour bénéficier d'une LAAC (101 patients) soit pas de LAAC, le groupe contrôle (86 patients).
Soulignons la faible puissance statistique vu que seulement 141 des 187 patients randomisés ont été inclus selon le protocole (64 dans le groupe LAAC et 77 dans le groupe contrôle). Comme méthode chirurgicale de LAAC ils ont opté par une double fermeture de l'auricule avec une suture unique en bourse. Les patients ont réalisé une résonance magnétique (IRM) cérébrale 2 à 4 semaines après la chirurgie et à au moins 6 mois de suivi. Les endpoints primaires combinés étaient le temps avant un évènement ischémique cérébral (AVC, accidents ischémiques transitoires ou des infarcissements cérébraux silencieux) en post-opératoire démontré en IRM ou par le suivi clinique. Les caractéristiques de base entre les deux groups étaient similaires: majorité d'hommes, âge moyen de 68 ans et CHA2DS2-VASc moyen estimé à 3. La fibrillation auriculaire en peri-opératoire a été objectivée chez 50 patients dans chaque groupe. Comme type de chirurgie cardiaque, on remarque qu'environ la moitié dans chaque groupe avait bénéficié d'un pontage aortocoronaire isolé.
Dans l'analyse per protocole, la proportion de patient à avoir atteint les endpoints primaires combinés était de 18,2 % (14 sur 77) dans le groupe control et 6,3 % (4 sur 64) dans le groupe LAAC (HR: 0,3; 95 % CI 0,1-1,0; p = 0,046). Tous les patients dans le groupe contrôle, sauf un, qui avaient eu un évènement ischémique a présenté de la FA dans son suivie. Dans l'analyse selon l'intention de traitement (ITT), la proportion de patients qui ont atteint le premier endpoint combiné était significativement plus faible de 16,3 % (14 sur 86) dans le groupe control contre 5 % (5 sur 101) dans le groupe LAAC (HR: 0,3; 95 % [CI] 0,1-0,8; p = 0,02), et cette différence entre les deux groupes continuait à se majorer même après un an de suivi (figure 2).
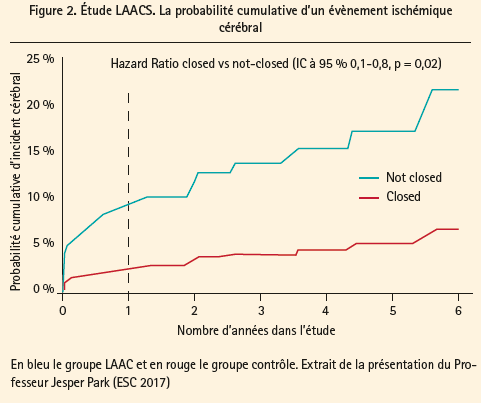
Dans l'analyse per protocole, la proportion de patients à avoir atteint les endpoints primaires combinés était de 18,2 % (14 sur 77) dans le groupe control et 6,3 % (4 sur 64) dans le groupe LAAC (HR 0,3; 95 % CI 0,1-1,0; p = 0,046). Cette étude suggère ainsi que la fermeture de l'auricule gauche devrait être systématique dans toute chirurgie cardiaque à coeur ouvert. Notons tous de même que d'autres études randomisées multicentriques devraient être réalisées afin de confirmer ces résultats.
La ventilation au ballon n'est pas supérieure à l'intubation orotrachéale dans l'arrêt cardiaque extrahospitalier d'après l'étude CAAM3 et est d'ailleurs associée à plus de difficultés et de complications
L'essai CAAM est une étude européenne randomisée contrôlée multicentrique de non infériorité qui a inclus 2 043 patients en arrêt cardiaque extrahospitalier auprès de 20 centres d'urgence (SAMU), 15 en France et 5 en Belgique.
Les patients ont été randomisés pour recevoir soit une ventilation par ballon (groupe interventionnel) soit une intubation orotrachéale (groupe contrôle) au cours de la réanimation cardiopulmonaire.
Le critère primaire était la survie à 28 jours avec un bon pronostic neurologique. Les critères secondaires incluaient un retour à la circulation spontanée (ROSC), la survie à l'admission à l'hôpital ainsi que les effets secondaires dans les deux techniques. Les populations dans les deux groupes étaient similaires.
Les résultats selon les analyses de l'intention de traitement (ITT) montrent qu'il n'avait pas de différence entre les deux groupes en terme de survie à 28 jours avec bonne fonction neurologique (4,2% pour la ventilation au ballon vs 4,3 % pour l'intubation; p=0,11). En termes de critères secondaires, il n'y avait pas de différence en terme de survie à l'admission à l'hôpital (28,9 % versus 32,6 %; p = 0,07) mais le ROSC était significativement supérieur dans le groupe intubation (34 % vs 39 %; p = 0,03).
Dans les analyses de sécurité, la ventilation au ballon était étonnement associée à une plus forte proportion d'échecs du contrôle des voies aériennes (6,3 % vs 2,5 %, p < 0,001) et à une plus grande incidence d'aspiration pour régurgitation gastrique (14,9 % vs 7,7 %, p < 0,001) que l'intubation.
Ainsi, la non-infériorité de la ventilation au ballon sur l'intubation pendant une réanimation cardiopulmonaire dans les ARCA extrahospitalier n'a pas été démontrée et elle est associée à plus d'échecs et de complications.
La prise d'ibuprofène est associée à une plus grande incidence d'hypertension artérielle de novo chez des patients à haut risque cardiovasculaire présentant une arthrite par rapport à la prise de Célebrex selon l'étude PRECISIONABPM4
L'étude PRECISION-ABPM est une étude randomisée en double aveugle multicentrique de non infériorité qui a inclus 444 patients à haut risque cardiovasculaire présentant une arthrite rhumatoïde (8 %) ou une ostéo-arthrite (92 %). La population a été randomisée en 3 groupes: le groupe célebrex (146 patients), le groupe naproxène (147 patients) et le groupe ibuprofène (151 patients).
Le critère primaire était la différence de tension artérielle systolique moyenne de 24 heures après 4 mois de traitement sous anti-inflammatoire non stéroïdiens (AINS). Les caractéristiques de la population entre les groupes à l'inclusion étaient similaires. L'âge moyen était de 62 ans, la tension artérielle était contrôlée chez tous les patients à l'inclusion et presque la moitié de la population dans chaque groupe prenait de l'acide acétylsalicylique.
Les résultats ont montré une augmentation discrète (+/- 3 mmHg) mais significative de la tension artérielle systolique moyenne avec l'ibuprofène mais pas de changement tensionnel avec le célebrex. Le naproxène se situait entre les deux avec une légère augmentation de la tension artérielle systolique moyenne mais non significative.
Une différence de tension artérielle systolique de -3,9 mmHg (p < 0,001) a été observée entre le célebrex et l'ibuprofène, de 1,8 mmHg (p = 0,12) entre le célebrex et le naproxène et de -2,1 mmHg (p = 0,08) entre le naproxène et l'ibuprofène.
23,2 % des patients ont développé une hypertension artérielle (définit comme une tension artérielle moyenne de 24 heures systolique > 130 mmHg et/ou diastolique > 80 mmHg) suite à la prise d'ibuprofène, 19 % suite à la prise de naproxène et 10,3 % suite à la prise de célebrex (OR 0,39, p = 0,004 et OR 0,49, p = 0,03 vs. ibuprofène et naproxène, respectivement). Il est important de souligner la relative faible dose de célebrex administrée aux patients lors de cette étude (200 mg/jour au maximum).
L'effet du cholestérol LDL (LDL-C) sur les maladies cardiovasculaires est déterminé par la concentration de particules de LDL et non par la masse de cholestérol transportée par ces particules selon une étude génétique randomisée5
Cette étude incluant une population totale de 358 205 participants de 77 études avait pour but d'évaluer l'effet des variantes génétiques mimant les inhibiteurs des CETP sur la diminution du LDL-C et de les comparer aux variantes génétiques mimant les statines, l'ézétimibe et les inhibiteurs de PCSK9. Il a été démontré que les variantes génétiques mimant les inhibiteurs des CETP étaient associées avec une réduction du LDL-C et de l'apoprotéine B ainsi qu'a une diminution du risque cardiovasculaire qui était proportionnel au changement absolue du LDL-C. Cependant une diminution discordante des taux du LDL-C et de l'apoprotéine B a été observée lorsque les variantes génétiques mimant les inhibiteurs des CETPs étaient combinées aux variantes mimant les statines. La diminution du risque d'évènements cardiovasculaires était proportionnelle cette fois-ci à la valeur absolue de l'apoprotéine B. Le bénéfice clinique de la diminution du LDL-C dépend ainsi de la façon dont le LDL-C est abaissé.
En pratique, si on utilise des thérapies qui diminuent le LDL-C en réduisant les particules de LDL (par exemple: statine, ézétimibe ou inhibiteur de PCSK9) le risque d'évènements cardiovasculaires est diminué proportionnellement au changement absolue du LDL-C ou de l'apoprotéine B. Néanmoins, si on utilise des thérapies qui diminuent le LDL-C sans réduire proportionnellement les particules de LDL (ex: traitement combinant un inhibiteur de CETP et une statine) le risque d'événements cardiovasculaires est diminué proportionnellement au changement absolu de l'apoprotéine B et non proportionnel au changement absolu de LDL-C.
En conclusion, le bénéfice clinique de la diminution du LDL-C semble dépendre de la réduction des particules de LDL mesurée par l'apoprotéine B.
Références
- Effect of Sildenafil on Clinical Outcomes in Patients with Corrected Valvular Heart Disease and Residual Pulmonary Hypertension. The Sildenafil for Improving Outcomes after Valvular Correction (SIOVAC) Trial. Étude présentée par Professeur Javier Bernejo de l'hôpital universitaire de Madrid.
- Protection of the brain on occasion of planned open heart surgery by surgical closure of the left atrial appendage. Étude présentée par Professeur Jesper Park Hansen du Danemark.
- Airway management during cardiopulmonary resuscitation: Tracheal intubation versus bag valve mask ventilation. Étude présentée par Professeur Adnet de France.
- Ruschitzka, F., Borer, J.S., Krum, H., Flammer, A.J., Yeomans, N.D., Libby, P. et al. Differential blood pressure effects of ibuprofen, naproxen, and celecoxib in patients with arthritis: the PRECISION-ABPM (Prospective Randomized Evaluation of Celecoxib Integrated Safety Versus Ibuprofen or Naproxen Ambulatory Blood Pressure Measurement) Trial. Eur Heart J, 2017, https://doi.org/10.1093/eurheartj/ehx508.
- Brian, A. Ference. A Naturally Randomized Trial Comparing the Effect of Genetic Variants that Mimic CETP Inhibitors and Statins on the Risk of Cardiovascular Disease. JAMA, 2017.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.