Pourquoi la trithérapie?
Dans notre pratique quotidienne, il n'est pas rare de voir des patients souffrant de fibrillation auriculaire qui doivent subir une intervention coronaire. Chez ces patients, le choix du traitement antithrombotique optimal est malheureusement tout sauf simple. Comment concilier une protection optimale contre les thromboses et les embolies avec un risque hémorragique le plus faible possible? Pour la prévention des AVC en cas de FA, il faut un antagoniste de la vitamine K (AVK) ou un des anticoagulants oraux directs (DOAC). L'acide acétylsalicylique ou la double thérapie antiagrégante plaquettaire (DAPT) ne conviennent pas à cette fin, contrairement à la prévention des thromboses de stent ou d'un nouveau problème coronaire athérothrombotique après l'implantation d'un stent ou un syndrome coronarien aigu. Conséquence? La plupart des patients atteints de FA qui subissent une intervention coronaire ont théoriquement besoin d'une combinaison d'anticoagulants oraux et d'une DAPT, souvent appelée trithérapie (TT). Il va sans dire que leur risque de complications hémorragiques s'en trouve significativement augmenté.
Le noeud gordien qui doit être dénoué dans la TT est que les patients courant le risque hémorragique le plus élevé courent également souvent le risque le plus élevé d'accident vasculaire cérébral (AVC) ou de thrombose de stent. C'est assurément le cas chez les sujets âgés. Chez un tel patient à haut risque, une combinaison minimale sans acide acétylsalicylique et avec une faible dose de DOAC peut s'avérer tentante, afin de ne pas provoquer d'hémorragies, mais elle peut exposer ce patient à un risque élevé et inacceptable d'accident vasculaire cérébral ou de thrombose de stent. Quand on considère toutes les combinaisons antithrombotiques possibles, il est extrêmement important de prendre conscience que cette réflexion doit toujours être très individuelle. Sur ce plan, les scores CHA2DSVASc ou HAS-BLED jouent un rôle, mais le risque de thrombose de stent ou d'autres nouveaux événements coronariens détermine également la stratégie ultérieure, de préférence en concertation avec le cardiologue interventionnel.
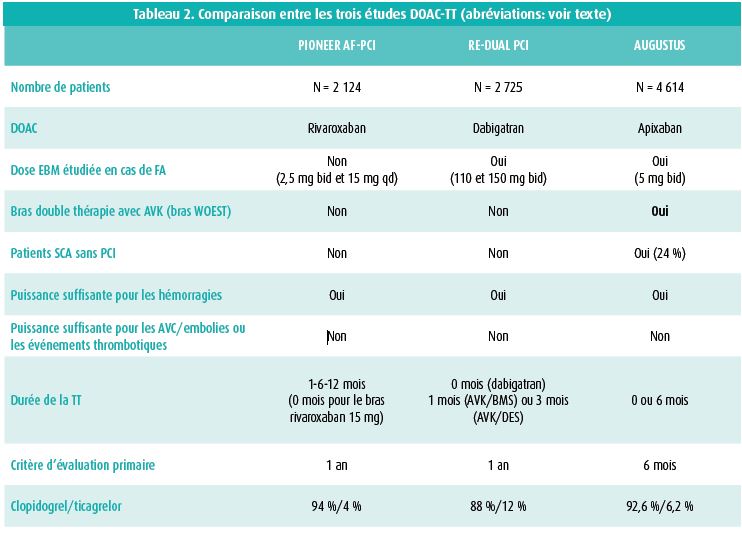
La TT implique le plus souvent la combinaison d'une faible dose d'acide acétylsalicylique avec du clopidogrel en plus d'un anticoagulant. Il est important de ne pas confondre la double thérapie (DT, un antiagrégant plaquettaire + un anticoagulant) avec la double thérapie antiagrégante plaquettaire (DAPT, acide acétylsalicylique + un inhibiteur P2Y12 comme le clopidogrel, le ticagrelor ou le prasugrel) (tableau 1). La DT peut dès lors consister en un anticoagulant oral (ACO) associé à de l'acide acétylsalicylique ou à un inhibiteur P2Y12. En termes d'anticoagulant, chez les patients souffrant de FA, on préfère généralement un ACO direct (DOAC) plutôt qu'un antagoniste de la vitamine K, même chez les patients ayant un INR stable.1 Après PIONEER AF-PCI2 et RE-DUAL PCI3, AUGUSTUS4 constitue donc maintenant une troisième étude TT avec un anticoagulant oral direct, qui jette une lumière nouvelle sur la stratégie antithrombotique 'idéale' pour cette population sans cesse croissante de patients. Comme on pouvait s'y attendre, PIONEER AF-PCI (n = 2 124) et RE-DUAL PCI (n = 2 725) avaient déjà clairement montré que, chez les patients subissant une PCI, une DT avec un DOAC plus du clopidogrel provoque moins d'hémorragies qu'une TT avec un AVK, du clopidogrel et de l'acide acétylsalicylique.2, 3 En d'autres termes, ces deux études ne nous ont pas dit si la réduction des hémorragies était due à l'abandon de l'acide acétylsalicylique, à l'utilisation d'un DOAC plutôt que d'un AVK ou à une combinaison des deux facteurs. Le bras de référence était en effet toujours la TT avec la combinaison classique 'AVK + clopidogrel + acide acétylsalicylique', qui s'était en fait déjà révélée inférieure à une DT impliquant uniquement un AVK et du clopidogrel dans l'étude WOEST.5 En outre, on n'a pas noté d'augmentation significative des complications thrombotiques ou emboliques suite à l'abandon de l'acide acétylsalicylique, mais il est important de retenir que la taille limitée des deux études et le faible nombre d'événements thrombotiques ne permettent pas de tirer des conclusions définitives, même lorsque les deux études sont analysées ensemble.6

AUGUSTUS: primus inter pares
L'étude AUGUSTUS diffère des deux études TT précédentes avec un DOAC sur certains plans essentiels (tableau 2). Tout d'abord, la taille: AUGUSTUS est presque aussi grande que les études PIONEER et RE-DUAL réunies. Contrairement aux études PIONEER et RE-DUAL, qui n'ont étudié que des patients subissant une PCI, AUGUSTUS a également randomisé des patients atteints d'un SCA, bénéficiant d'un traitement médicamenteux. Comme dans RE-DUAL, mais contrairement à PIONEER, AUGUSTUS n'a utilisé que la dose 'evidence- based' du DOAC qui s'était avérée efficace pour la prévention des AVC dans les études sur la FA; dans PIONEER, on a testé tant 2 x 2,5 mg (la dose de COMPASS) que 1 x 15 mg de rivaroxaban, mais pas la dose de 20 mg utilisée dans l'étude ROCKET-AF. Seuls les patients présentant une importante diminution de la fonction rénale (seulement 10 % de la population) ont reçu 2 x 2,5 mg d'apixaban dans l'étude AUGUSTUS, tous les autres ayant reçu la dose standard de 2 x 5 mg. Une autre différence importante est que, pour la première fois, l'acide acétylsalicylique a été comparé en double aveugle à un placebo. Cela signifie qu'AUGUSTUS est par essence la seule étude TT-DOAC dans laquelle la combinaison DT 'gagnante' (AVK + clopidogrel) de l'étude WOEST a été comparée directement à la DT avec un DOAC.5 Enfin, le critère d'évaluation primaire d'AUGUSTUS était fixé à 6 mois, comparativement à 1 an pour les deux autres études. La plupart des patients ont reçu du clopidogrel comme inhibiteur P2Y12 dans les trois études.
AUGUSTUS: les résultats
Comme les deux études TT-DOAC précédentes, AUGUSTUS se cible principalement sur les complications hémorragiques graves. Il y avait significativement moins d'hémorragies majeures avec l'apixaban (10,5 %) qu'avec un AVK (14,7 %, hazard ratio 0,69, 0,58-0,81), et ceci est resté indépendant du traitement antiagrégant plaquettaire. Dès lors, les résultats d'AUGUSTUS montrent pour la première fois noir sur blanc qu'une dose 'pleine' d'un NOAC, 'préventive des AVC', entraîne significativement moins d'hémorragies qu'un AVK (INR 2-3) chez les patients souffrant de FA, subissant une PCI ou présentant un SCA, et que ceci est indépendant d'un éventuel traitement antiagrégant plaquettaire supplémentaire. Bien que la différence ne fût pas significative, on a également observé près de 3 fois plus d'hémorragies intracrâniennes (0,6 % vs 0,2 %) et 2 fois plus d'accidents vasculaires cérébraux (2,4 % vs 1,2 % avec l'apixaban) chez les patients sous AVK. Ceci confirme les observations précédentes avec l'apixaban chez les patients 'habituels' souffrant de FA dans l'étude ARISTOTLE.7 En outre, dans l'étude AUGUSTUS, l'apixaban n'a pas induit davantage d'infarctus myocardiques, de thromboses de stent ou de revascularisations urgentes comparativement à l'AVK, mais il a entraîné significativement moins d'hospitalisations (-17 %).
Les résultats dans les bras randomisés en double aveugle avec ou sans acide acétylsalicylique sont pour le moins aussi intrigants. Sans AAS, il y avait significativement moins d'hémorragies qu'avec AAS (9,0 % vs 16,1 %). AUGUSTUS est de ce fait la première et seule étude sur un DOAC, qui confirme prospectivement les résultats favorables observés avec un traitement sans acide acétylsalicylique dans l'étude WOEST et les traduit dans l'univers des DOAC. Cependant, le risque de décès ou d'hospitalisation était comparable entre les deux bras, bien que cette vaste étude TT n'ait pas non plus eu la puissance suffisante pour pouvoir se prononcer définitivement à ce sujet. Le nombre de thromboses de stent était par ailleurs faible dans AUGUSTUS (< 1 %), et il n'était pas significativement différent entre l'acide acétylsalicylique et le placebo. Néanmoins, le nombre de cas de thromboses de stent était numériquement légèrement plus élevé sans AAS (0,9 %) qu'avec AAS (0,5 %).
Dans l'ensemble, l'incidence d'hémorragies majeures et cliniquement significatives était la plus faible chez les patients traités par apixaban et placebo (7,3 %) et la plus élevée chez ceux traités par AVK et acide acétylsalicylique (18,7 %). Le nombre de décès et d'hospitalisations a montré une tendance similaire: 22 % pour l'apixaban sans acide acétylsalicylique, vs 27,5 % pour l'AVK plus acide acétylsalicylique. Notons cependant que, pour les deux critères d'évaluation, les courbes divergent clairement et substantiellement, assez rapidement après la randomisation: le gain le plus important, pour l'apixaban par rapport à l'AVK, tant avec que sans acide acétylsalicylique, s'observe principalement au cours des deux premiers mois après la randomisation.
Les patients souffrant d'un SCA, qui reçoivent un traitement médicamenteux conservateur, courent un risque très élevé de nouvelles complications athérothrombotiques. Ces patients sont souvent plus âgés ou fragiles et ont davantage de comorbidités, ce qui les rend également plus sensibles aux complications hémorragiques. AUGUSTUS montre à présent pour la première (et unique) fois que l'association d'apixaban et de clopidogrel provoque également moins d'hémorragies que les combinaisons avec un AVK dans ce groupe de patients, souvent difficiles à traiter.
Et maintenant?
1. Pas d'AVK mais un DOAC pour tout le monde
Après PIONEER et RE-DUAL, AUGUSTUS met donc définitivement fin à la suprématie des AVK pour la FA chez les patients subissant une PCI. L'apixaban est maintenant aussi le seul DOAC à propos duquel on dispose de preuves chez les patients souffrant d'un SCA, traités par médicaments. Il est clair qu'il n'y a désormais plus aucune raison de préférer un AVK lors d'une DT ou d'une TT, sauf bien sûr pour les situations dans lesquelles un DOAC n'est pas indiqué, par exemple chez un patient porteur d'une valve mécanique ou dialysé.
Il est plus difficile de savoir quelle dose de chaque DOAC il faut utiliser en cas de TT ou de DT. Il n'existe en effet aucune preuve de l'effet préventif relatif sur les AVC d'une faible dose d'un DOAC par rapport à une dose standard chez les patients prenant un ou plusieurs antiagrégants plaquettaires. Les études observationnelles suggèrent que les DOAC faiblement dosés peuvent augmenter le risque d'AVC, en l'absence d'insuffisance rénale.8 En outre, il est possible qu'une dose plus faible de DOAC en l'absence d'acide acétylsalicylique soit moins sûre en ce qui concerne le risque d'infarctus myocardique et de thrombose de stent, comme le suggère une augmentation numérique de ces événements dans le bras recevant 110 mg de dabigatran mais pas d'acide acétylsalicylique de l'étude RE-DUAL.3
Autrement dit, en dépit des trois études TT, des incertitudes subsistent quant à la dose optimale de DOAC, et une approche pragmatique et individuelle du patient atteint de FA, subissant une PCI, semble indiquée. Chez les patients courant un risque hémorragique faible, acceptable, il est indiqué de prescrire un DOAC à la dose normale; à cet égard, on dispose de preuves solides, tant pour le dabigatran (aux deux doses) que pour l'apixaban.3, 4 Les patients courant un risque hémorragique très élevé peuvent en revanche tirer des bénéfices du rivaroxaban à dose réduite bien que, comparativement à un AVK2, il n'ait pas été démontré que le rivaroxaban à la dose de 15 mg prévient suffisamment les AVC en l'absence d'insuffisance rénale et/ou que la dose de 15 mg entraîne effectivement moins d'hémorragies que la dose de 20 mg, en combinaison avec du clopidogrel.
2. Plus d'acide acétylsalicylique
AUGUSTUS démontre pour la première fois de façon rigoureuse et prospective l'impact néfaste de l'acide acétylsalicylique sur le risque hémorragique des patients sous DOAC. Avec les preuves des bras sans acide acétylsalicylique des études PIONEER et RE-DUAL, l'étude AUGUSTUS prouve maintenant de manière tangible qu'une DT sans AAS est toujours préférable à une TT comme traitement standard pour les patients souffrant de FA, subissant une PCI. Cependant, la question n'est pas tant de savoir si l'acide acétylsalicylique fait toujours partie du 'cocktail' antithrombotique de ces patients, mais plutôt de savoir quel est le bon moment pour l'arrêter? Il est important de se rappeler que les patients d'AUGUSTUS ont reçu de l'acide acétylsalicylique pendant une courte période après leur PCI ou leur SCA. Le délai médian entre la PCI et la randomisation dans l'étude AUGUSTUS était de 6 jours; jusque-là, la plupart des patients recevaient classiquement de l'acide acétylsalicylique. Une faible dose d'acide acétylsalicylique au moment de l'intervention coronaire ou du syndrome coronarien aigu et juste après reste la norme, du moins au début de la phase aiguë.
Chez les patients courant un risque athérothrombotique relativement faible, on peut, sur la base d'AUGUSTUS et des études DOAC antérieures, arrêter très rapidement l'acide acétylsalicylique. Notre approche standard en cas de TT/DT est d'arrêter l'acide acétylsalicylique au moment de la sortie du patient, sachant que l'effet antiagrégant plaquettaire perdurera quelques jours. Une TT standard d'un mois (mais souvent plus longue dans de nombreux centres) peut sembler attrayante et sûre, mais les courbes rapidement divergentes tôt après la randomisation dans l'étude AUGUSTUS, avec un avantage immédiat en termes de risque hémorragique, plaident en fait contre cette stratégie.
Toutefois, une petite mise en garde s'impose pour les patients courant un risque thrombotique très élevé. Après une PCI complexe, p. ex., éventuellement pour un SCA, il peut être préférable de ne pas arrêter l'acide acétylsalicylique trop tôt. Il y a également peu de preuves à ce sujet, et une approche pragmatique en concertation avec le cardiologue interventionniste se révèle essentielle. Cependant, il reste toujours important de tout considérer selon la bonne perspective: continuer à donner de l'acide acétylsalicylique aux patients à haut risque entraînera 15 complications hémorragiques majeures supplémentaires par thrombose de stent évitée. Le prix à payer est donc réel. C'est pourquoi il est toujours important de bien choisir le patient à qui on veut donner de l'acide acétylsalicylique après sa sortie de l'hôpital, et de déterminer si le jeu en vaut bien la chandelle.
Le type d'inhibiteur P2Y12 est également important lors du choix de la meilleure stratégie pour chaque patient individuel. Le clopidogrel est - en l'occurrence - insuffisamment efficace chez 40 % des patients et, dans ce cas, une monothérapie sans acide acétylsalicylique peut être associée à un risque thrombotique élevé, inacceptable, même sous DOAC. Bien que nous contrôlions régulièrement l'effet antiplaquettaire du clopidogrel dans le cadre de la TT/DT, il n'existe aucune preuve à ce sujet. Dans ce cas, le ticagrelor en DT peut constituer une alternative à la TT: comme l'effet antiplaquettaire du ticagrelor est plus puissant et surtout beaucoup moins variable, il semble toujours préférable d'arrêter l'acide acétylsalicylique très tôt en cas de traitement par ticagrelor chez pratiquement tous les patients sous NOAC.9 En dehors du 'label', d'un quelconque remboursement ou d'éléments probants, il peut également y avoir un rôle pour le ticagrelor à la dose de 60 mg deux fois par jour, mais ceci doit encore être évalué dans des études cliniques.
Conclusion
AUGUSTUS constitue la 'cerise sur le gâteau' des études TT, en statuant définitivement sur le mécanisme de réduction du risque hémorragique: tant l'abandon de l'acide acétylsalicylique que le choix d'un DOAC sont privilégiés. Désormais, le traitement standard des patients atteints de FA, subissant une PCI et/ou souffrant d'un SCA, est donc manifestement un DOAC plus un inhibiteur P2Y12. Cela signifie par ailleurs qu'il n'y a plus aucune raison de parler de trithérapie: il est temps de passer au terme de 'double' thérapie. L'utilisation plus courante de ce terme permettra aux médecins de prendre conscience que la TT devrait plutôt constituer l'exception, et la DT la règle. Il va de soi que la TT est encore possible, et même souhaitable dans des cas spécifiques, mais le motif conduisant à ne pas abandonner l'acide acétylsalicylique doit être soigneusement examiné et doit de préférence être communiqué au patient - lors d'une discussion de 'décision partagée' - ainsi qu'à l'équipe de soins et au généraliste.
Références
- Kerneis, M., Yee, M.K., Mehran, R., Nafee, T., Bode, C., Halperin, J.L., et al. Association of International Normalized Ratio Stability and Bleeding Outcomes Among Atrial Fibrillation Patients Undergoing Percutaneous Coronary Intervention. Circ Cardiovasc Interv, 2019, 12 (2), e007124.
- Gibson, C.M., Mehran, R., Bode, C., Halperin, J., Verheugt, F.W., Wildgoose, P. et al. Prevention of Bleeding in Patients with Atrial Fibrillation Undergoing PCI. N Engl J Med, 2016, 375 (25), 2423-2434.
- Cannon, C.P., Bhatt, D.L., Oldgren, J., Lip, G.Y.H., Ellis, S.G., Kimura, T., et al. Committee R-DPS, Investigators. Dual Antithrombotic Therapy with Dabigatran after PCI in Atrial Fibrillation. N Engl J Med, 2017, 377 (16), 1513-1524.
- Lopes, R.D., Heizer, G., Aronson, R., Vora, A.N., Massaro, T., Mehran, R. et al. Antithrombotic Therapy after Acute Coronary Syndrome or PCI in Atrial Fibrillation. N Engl J Med, 2019, [E-pub before print].
- Dewilde, W.J., Oirbans, T., Verheugt, F.W., Kelder, J.C., De Smet, B.J., Herrman, J.P. et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomised, controlled trial. Lancet, 2013, 381 (9872), 1107-1115.
- Chi, G., Kerneis, M., Kalayci, A., Liu, Y., Mehran, R., Bode, C. et al. Safety and efficacy of non-vitamin K oral anticoagulant for atrial fibrillation patients after percutaneous coronary intervention: A bivariate analysis of the PIONEER AF-PCI and RE-DUAL PCI trial. Am Heart J, 2018, 203, 17-24.
- Alexander, J.H., Lopes, R.D., Thomas, L., Alings, M., Atar, D., Aylward, P., et al. Apixaban vs. warfarin with concomitant aspirin in patients with atrial fibrillation: insights from the ARISTOTLE trial. Eur Heart J, 2014, 35 (4), 224-232.
- Yao, X., Shah, N.D., Sangaralingham, L.R., Gersh, B.J., Noseworthy, P.A. Non-Vitamin K Antagonist Oral Anticoagulant Dosing in Patients With Atrial Fibrillation and Renal Dysfunction. J Am Coll Cardiol, 2017, 69 (23), 2779-2790.
- Oldgren, J., Steg, P.G., Hohnloser, S.H., Lip, G.Y.H., Kimura, T., Nordaby, M. et al. Dabigatran dual therapy with ticagrelor or clopidogrel after percutaneous coronary intervention in atrial fibrillation patients with or without acute coronary syndrome: a subgroup analysis from the RE-DUAL PCI trial. Eur Heart J, 2019, [Epub ahead of print].
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.