L'hypertension artérielle pulmonaire: une maladie rare
L'hypertension pulmonaire (HTP) n'est pas une maladie: c'est une situation pathophysiologique caractérisée par une élévation anormale d'un biomarqueur, en l'occurrence la pression artérielle pulmonaire (PAPm) au-delà de 25 mmHg, mesurée au cathétérisme cardiaque droit1.
Sur le plan hémodynamique, deux présentations se distinguent par la valeur de pression artérielle pulmonaire occluse (PAPO):
- l'HTP pré-capillaire, définie par une PAPO < 15 mmHg;
- l'HTP post-capillaire (PAPO > 15 mmHg), elle-même divisée en HTP post-capillaire isolée (IpcPH), lorsque le gradient diastolique pulmonaire (GDP = PAP diastolique - PAPO) est < 7 mmHg et/ou la RVP est ≤ 3 UW, ou combinée post- et pré-capillaire, lorsque le GDP et ≥ 7 mmHg et/ou la RVP est > 3 UW.1, 2
La classification clinique de l'HTP permet de distinguer cinq groupes différents, regroupant des pathologies présentant des caractéristiques communes en termes pathophysiologiques, cliniques et thérapeutiques (tableau 1)2. En pratique clinique, les formes liées aux maladies cardiaques gauches (groupe 2, en particulier l'insuffisance cardiaque) et celles liées aux maladies respiratoires (groupe 3, principalement dans les pathologies interstitielles) sont de loin les plus fréquentes1-3.
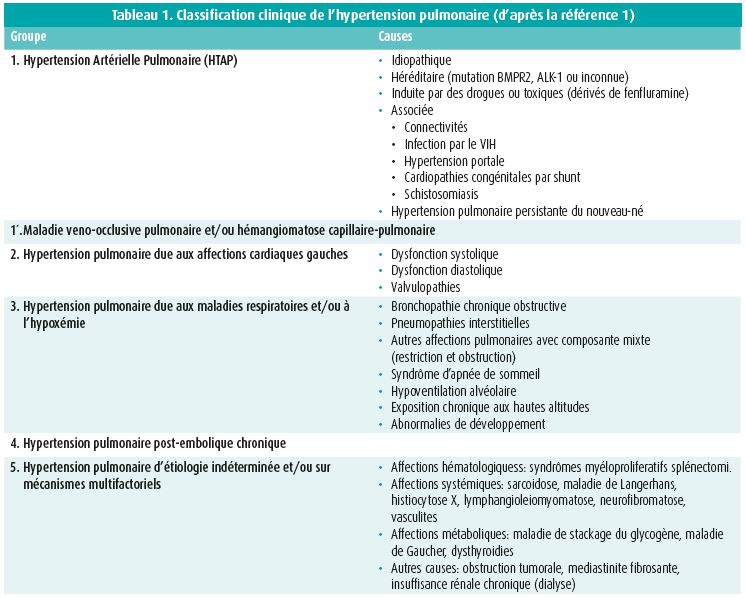
L'hypertension artérielle pulmonaire (HTAP, groupe 1) et l'hypertension pulmonaire post-embolique chronique (CTEPH, groupe 4) représentent des entités pathophysiologiques spécifiques qui doivent être identifiées car elles sont les seules à faire l'objet de stratégies thérapeutiques spécifiques1. Ces deux domaines ont connu de grandes avancées au cours de ces 10 dernières années, avec une évolution radicale de leur paradigme thérapeutique. Un des moteurs de ces changements se trouve dans le changement de la stratégie thérapeutique de l'HTAP. à l'inverse de l'HTP en général, l'HTAP est une affection rare (prévalence et incidence minimales respectivement de 15 cas/million et 2,5 cas/million/an4), grave (médiane de survie sans traitement < 3 ans) et incurable2. L'HTAP peut se présenter sous forme idiopathique, héréditaire ou suite à une exposition à un toxique (par exemple les dérivés de l'amphétamine ou les traitements par dasatinib). Ces formes représentent environ la moitié des cas qui se présentent dans les centres spécialisés.
L'autre moitié des cas d'HTAP se retrouvent comme complication d'une pathologie sous-jacente telles que les connectivités (surtout la sclérose systémique), certaines cardiopathies congénitales (conduisant ou non à un syndrome d'Eisenmenger), l'hypertension portale ou encore l'infection par le VIH1. Dans la plupart de ces formes dites associées, l'HTAP est rare: elle complique les cardiopathies congénitales dans 15 % des cas et on la retrouve chez 1 % des patients souffrant de cirrhose et 0,5 % des patients VIH. La sclérose systémique présente la particularité de se compliquer d'HTP dans 8 à 10 % des cas. Cependant, l'HTAP ne représente qu'une faible proportion de patients en comparaison de l'HTP sur pneumopathie interstitielle ou l'HTP sur dysfonction cardiaque gauche1, 5.
Autrement dit, toutes les HTP des connectivités ne sont pas liées à l'HTAP!
Cette distinction est loin d'être triviale, dans la mesure où la prise en charge de l'HTAP fait l'objet d'un algorithme thérapeutique validé, à l'inverse des autres formes d'HTP1-3, 6.
1998-2018: 20 ans d'évolution du paradigme thérapeutique de l'HTAP
Evian, 1998 …deuxième symposium mondial sur l'HTP
Les 80 experts présents (plus une poignée de jeunes débutants) proposent pour la première fois plusieurs pistes thérapeutiques. à l'époque, seul l'epoprostenol intraveineux (un dérivé de la prostacycline) est destiné aux patients présentant des formes graves d'HTAP idiopathique, grâce à deux essais cliniques montrant un bénéfice hémodynamique, clinique et une réduction de mortalité, en comparaison au traitement standard (en l'occurrence des traitements non spécifiques)1, 6. Mais la piste la plus marquante suggère déjà d'étudier l'effet de solutions multimodales combinées.
Venise, Février 2003 …troisième symposium mondial sur l'HTP
Un peu plus d'experts (100), mais surtout (pour la première fois) 200 participants. Trois voies pathophysiologiques sont identifiées:
- la voie de l'endothéline, suractivée, provoquant une vasoconstriction excessive et un remodelage vasculaire, potentiellement atténuée par des antagonistes de ses récepteurs (ARE);
- la voie de la prostacycline, déficiente, atténuant l'effet vasodilatateur et antiaggrégant, stimulée par l'administration parentérale de ses dérivés (epoprostenol, iloprost, treprostinil) ou par des agonistes de ses récepteurs administrés par voie orale (selexipag);
- la voie du GMP cyclique, soit par inhibition de sa dégradation par un inhibiteur de la phosphodiéstérase de type 5 (iPDE5), soit par la stimulation directe de la guanylate cyclase (SGC) par le riociguat1.
Plusieurs essais cliniques multicentriques ont été réalisés, testant ces différentes voies dans des études rigoureuses contre placebo, durant 12 à 16 semaines. Le critère de jugement primaire de l'efficacité est alors le test de marche de 6 minutes (TDM6), qui permet la mise sur le marché du premier traitement oral (le bosentan), rapidement suivi par d'autres agents (sildenafil, treprostinil sous-cutané). Le premier algorithme thérapeutique de l'HTAP est présenté dans la toute première édition des recommandations de la Société européenne de Cardiologie (ESC)7.
La stratégie thérapeutique se base alors sur l'utilisation isolée d'une des voies dysfonctionnelles reprises ci-dessus, en fonction des symptômes d'après la classification de la New York Heart Association (NYHA). Cette première avancée n'envisage une combinaison thérapeutique séquentielle que pour les patients dont l'état se détériore, avec un niveau de recommandation faible parce que les preuves manquent. Celles-ci s'accumulent et 5 ans plus tard, un nouvel algorithme est proposé dans la 2ème édition des recommandations publiées en 2009. Celles-ci joignent les forces des deux grandes sociétés savantes européennes que sont l'ESC et son pendant respiratoire (ERS). Si le traitement de première ligne consiste toujours en une monothérapie orale (ou parentérale pour les patients en NYHA III/IV), le traitement combiné séquentiel (ARE + iPDE5 pour la combinaison orale) fait l'objet d'un surclassement8.
Dix ans plus tard, les 3èmes recommandations de l'ESC/ERS1 sur l'HTP montrent un virage important dans la prise en charge de l'HTAP: au revoir les noms des médicaments et bonjour la stratégie thérapeutique globale! Le paradigme thérapeutique change par deux avancées importantes:
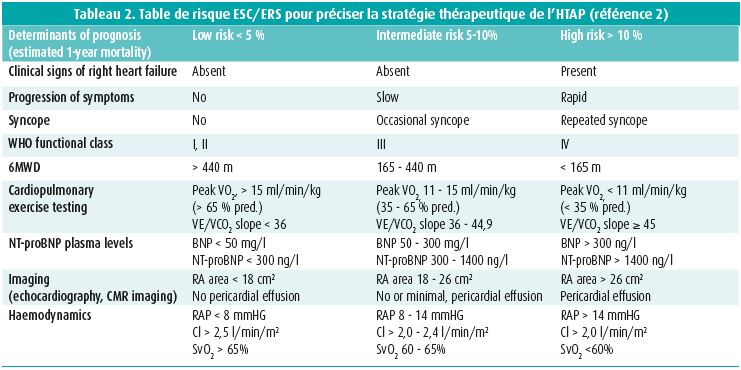
- la mise en avant de l'évaluation du risque, basé sur des critères cliniques, de tolérance à l'effort et de fonction cardiaque en remplacement de la simple classe NYHA (table 2);
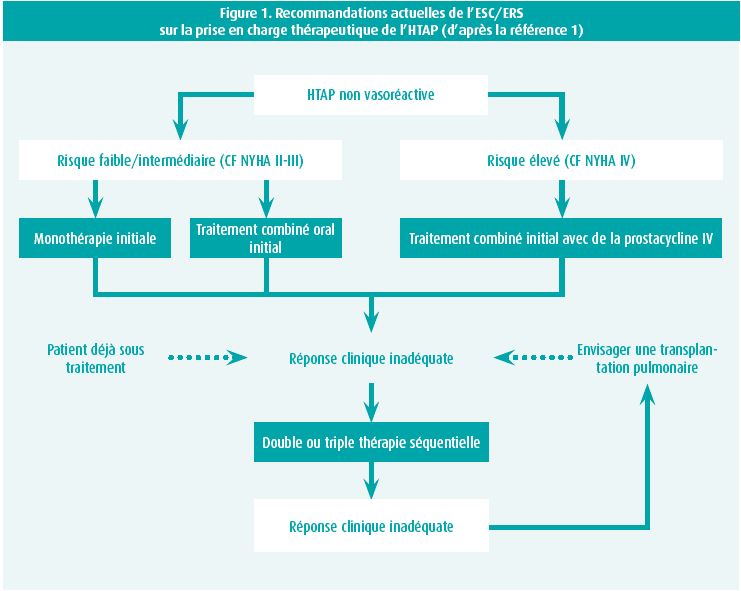
- l'apparition du niveau de recommandation le plus élevé pour un traitement combiné d'emblée pour les patients à risque intermédiaire. Au moment du diagnostic, l'évaluation du risque permet de répartir les patients en risque faible, intermédiaire et élevé (table 2). à l'image d'autres affections graves, plus le risque est élevé, plus le traitement doit être puissant: les patients à haut risque doivent être traités par une combinaison comprenant une prostacycline administrée par voie intraveineuse1. Pour les formes les moins sévères (risque faible à intermédiaire), le choix se porte entre une monothérapie ou une double combinaison orale (figure 1). Une réévaluation du risque est nécessaire après 4-6 mois de traitement, comprenant un cathétérisme cardiaque droit, afin d'adapter la stratégie.
Nice, Février 2018 … 6ème symposium mondial sur l'HTP
Le nombre d'experts est stable (124) mais le nombre de participant augmente et dépasse le millier, 1 376 plus précisément! Fallait-il encore modifier l'algorithme thérapeutique? Oui, sans aucun doute … mais comment s'y retrouver dans les 42 essais cliniques étudiant plusieurs modalités thérapeutiques dans une population globale de plus de 9 000 patients (un record pour une maladie rare)9?
Il est remarquable de constater que plusieurs essais de combinaisons thérapeutiques ont été réalisés en moins de 5 ans, avec des résultats qui sont à la base des modifications thérapeutiques (tableau 3). Pour la première fois, ces 4 études avaient pour objectif, non pas une amélioration de la distance de marche en 6 minutes, mais une réduction d'évènements graves. Si le critère de jugement primaire différait d'une étude à l'autre, il était dans tous les cas un critère composite.
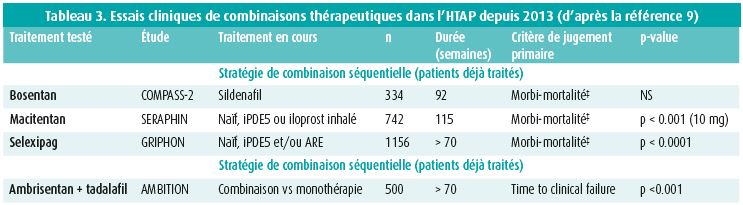
Les études SERAPHIN et GRIPHON ont permis la mise sur le marché de deux traitements efficaces que sont le macitentan et le selexipag.
L'étude AMBITION est unique à plusieurs égards. Il s'agit de la première (et seule publiée à ce jour) à comparer, non pas de nouveaux traitements de l'HTAP, mais une stratégie thérapeutique de combinaison d'emblée avec un ARE (ambrisentan) et un iPDE5 (tadalafil) à une monothérapie poolée (ambrisentan ou tadalafil)10.
Le critère composite de jugement primaire de 'clinical failure' comprenait le décès, l'hospitalisation pour aggravation de l'HTAP, la progression clinique (augmentation de classe NYHA + diminution de 15 % de TDM6) et un événement de réponse insuffisante (critères de progression clinique atteint après 6 mois de traitement). L'absence de groupe placebo est une originalité de cette étude: pour la première fois, les groupes étudiés reçoivent un traitement validé de l'HTAP. Le nombre d'événements dans le groupe recevant la combinaison ambrisentan/tadalafil était de 18 %, contre 31 % dans le groupe monothérapie (ambrisentan ou tadalafil), soit une réduction de risque relatif de 50 % (hazard ratio, HR 0,5, intervalle de confiance, CI 95 % 0,35-0,72, p-value < 0,001) et une réduction de risque absolu de 13 %10. à l'instar des autres études1, 9, la mortalité n'est pas réduite de manière significative, au contraire des hospitalisations pour aggravation de la maladie, avec une réduction de risque de 60 %11. Les facteurs prédisant indépendamment une hospitalisation comprenaient:
- le fait d'être dans le groupe monothérapie;
- un TDM6 bas à l'inclusion;
- un taux de NT ProBNP plus élevé à l'inclusion11.
Enfin, l'analyse du profil de risque montrait que la classe NYHA ne suffisait pas à caractériser la sévérité de la maladie: selon le score REVEAL, seulement 77 % des patients en classe II étaient en catégorie de risque faible, pour 32 % des classes NYHA III12.
Au-delà de l'évaluation individuelle du risque au diagnostic, le rôle de l'apparition d'un événement clinique au cours de l'évolution de la maladie pèse lourdement dans le pronostic. Une grande analyse des bases de données des études SERAPHIN (macitentan vs placebo) et GRIPHON (selexipag vs. placebo) en traitement séquentiel a été réalisée13.
Dans le premier cas, un patient présentant un événement de morbidité avant 3 mois d'initiation du traitement avait une augmentation du risque de décès comparé à un patient sans événement (hazard ratio [HR]: 3,39; 95 % confidence interval [CI]: 1,94-5,92).
Dans l'étude GRIPHON, ce risque était aussi plus élevé (HR 4,48; (95 % CI: 2,98-6,73). Les observations à 6 et 12 mois étaient similaires, bien que ce risque soit plus faible, suggérant qu'une intervention précoce peut réduire le risque de manière plus significative13.
Thérapies combinées dans l'HTAP: the sooner, the better!
Un an après le dernier symposium mondial, ces données amènent aujourd'hui une base très robuste pour un nouveau changement du paradigme thérapeutique de l'HTAP. Une adaptation de l'algorithme thérapeutique (figure 2) insiste sur l'importance de la thérapie combinée dès le diagnostic, soit par une combinaison orale pour les profils de risque faible et intermédiaire, soit en combinant le traitement oral avec une prostacycline parentérale. Le rôle de la monothérapie devrait être limité à de rares situations, comme les sujets âgés, l'HTAP porto-pulmonaire ou les cas de maladie à très faible risque9.

Et maintenant? Malgré ces importants progrès, l'HTAP reste une maladie incurable. C'est pourquoi l'amélioration de notre stratégie thérapeutique continue à faire l'objet de nombreux essais cliniques. C'est le cas de l'essai clinique TRITON qui compare, chez des patients au diagnostic récent, une triple combinaison orale (macitentan + tadalafil + selexipag) à une double association (macitentan + tadalafil), avec comme critère de jugement principal une réduction de la résistance vasculaire pulmonaire après 6 mois de traitement (NCT02558231).
Les résultats de cette étude sont attendus avec impatience dans les semaines qui viennent. Il est tout aussi indispensable d'explorer de nouvelles voies thérapeutiques, détaillées dans les conclusions d'une des 13 task forces du dernier congrès mondial14. Avec une dizaine d'études en phase 2-3, la lutte contre cette maladie continue avec détermination …
Références
- Galiè, N., Humbert, M., Vachiéry, J.L., et al. 2015 ESC/ERS guidelines for the diagnosis and treatment of pulmonary hypertension. Eur Respir J, 2015, 46, 903-975 and Eur Heart J, 2016, 37, 67-119.
- Vachiéry, J.L., Adir, Y., Barberà, J.A., et al. Pulmonary hypertension due to heart diseases. J Am Coll Cardiol, 2013, 62, D100-108.
- Seeger, W., Adir, Y., Barberà, J.A., et al. Pulmonary hypertension due to lung diseases. J Am Coll Cardiol, 2013, 62, D109-116.
- Humbert, M., Sitbon, O., Chaouat, A., et al. Pulmonary arterial hypertension in France: results from a national registry. Am J Respir Crit Care Med, 2006, 173, 1023-1030.
- Vachiéry, J.L., Coghlan, G. Screening for pulmonary arterial hypertension in systemic sclerosis. Eur Respir Rev, 2009, 18, 113, 162-169.
- Vachiéry, J.L., Gaine, S. Challenges in the diagnosis and treatment of pulmonary arterial hypertension. Eur Respir Rev, 2012, 21, 126, 313-320.
- Galiè, N., Torbicki, A., Barst, R.J.B. et al. Guidelines on diagnosis and treatment of pulmonary arterial hypertension. The Task Force on Diagnosis and Treatment of Pulmonary Arterial Hypertension of the European Society of Cardiology. Eur Heart J, 2004, 25, 2243-2278.
- Galiè, N., Hoeper, M.M., Humbert, M., et al. Guidelines for the diagnosis and treatment of pulmonary hypertension: the Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS), endorsed by the International Society of Heart and Lung Transplantation (ISHLT). Eur Heart J, 2009, 30, 2493-2537.
- Galiè, N., Channick, R., Frantz, B., et al. Risk stratification and medical therapy of pulmonary arterial hypertension. Eur Respir J, 2019, 53 (1), Pii: 1801889. Doi: 10.1183/13993003.01889-2018.
- Galiè, N., Barberà, J.A., Frost, A.E., et al. Initial Use of Ambrisentan plus Tadalafil in Pulmonary Arterial Hypertension. N Engl J Med, 2015, 373, 834-844.
- Vachiéry, J.L., Galiè, N., Barberá, J.A., et al. Initial combination therapy with ambrisentan+ tadalafil on pulmonary arterial hypertension- related hospitalization in the AMBITION trial. J Heart Lung Transplant, 2019, 38, 194-202.
- Frost, A.E., Hoper, M.M., Barbera, J.A., et al. Risk-stratified outcomes with initial combination therapy in pulmonary arterial hypertension: Application of the REVEAL risk score. J Heart Lung Transplant, 2018, 37, 1410-1417.
- McLaughlin, V.V., Hoeper, M.M., Channick, R.N., et al. Pulmonary Arterial Hypertension- Related Morbidity Is Prognostic for Mortality. J Am Coll Cardiol, 2018, 71, 752-763.
- Sitbon, O., Gomberg-Maitland, M., Granton, J., et al. Clinical trial design and new therapies for pulmonary arterial hypertension. Eur Respir J, 2019, Jan 24;53. pii: 1801908. doi: 10.1183/13993003.01908-2018.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.