Congrès de l'ESC 2020
Compte rendu du symposium
Introduction
Le récent congrès de la European Society of Cardiology (ESC) a entre autres accueilli la présentation des nouvelles recommandations en matière de fibrillation auriculaire (FA). Outre la mise à jour des recommandations pour le diagnostic et la prise en charge, l'accent a également été mis sur l'importance d'une prise en charge intégrée et orientée-patient.Notamment dans la session 'Anticoagulation management in non-valvular atrial fibrillation: delivering integrated patient-centred care', dont cet article se propose de rendre compte. Les intervenants étaient Jan Steffel (Zürich, Suisse), Tatjana Potpara (Belgrade, Serbie) et Hein Heidbuchel (Anvers, Belgique). 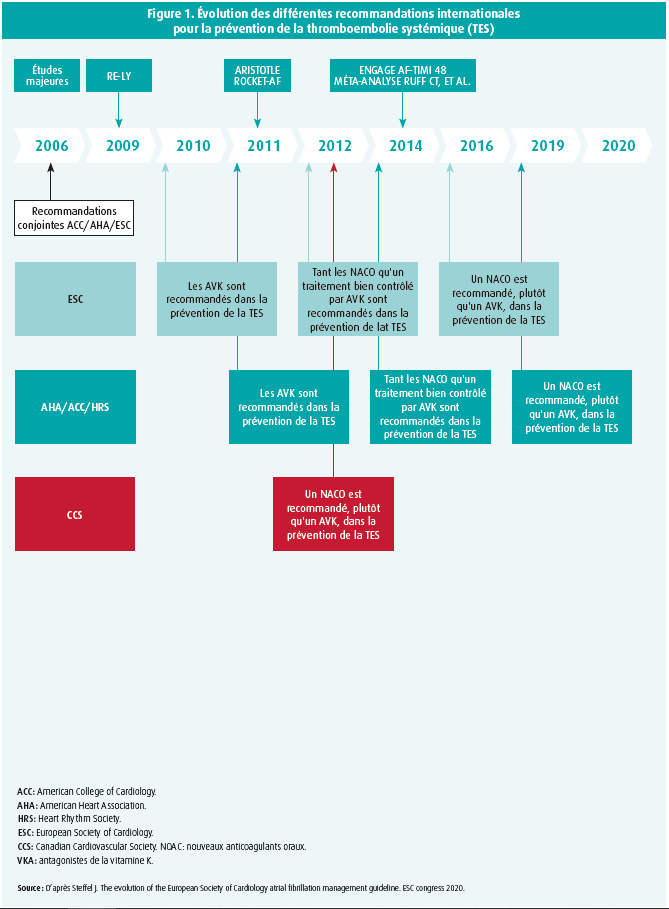
L'évolution des recommandations de l'ESC au sujet de la fibrillation auriculaire
Pr J. Steffel
La dernière fois que l'American College of Cardiology (ACC), l'American Heart Association (AHA) et la European Society of Cardiology (ESC) ont publié des recommandations conjointes au sujet de la fibrillation auriculaire (FA), c'était en 2006.1 Bien qu'il s'était agi à l'époque d'importantes recommandations, de nombreux changements sont intervenus depuis lors. En 2009, par exemple, l'étude RE-LY a annoncé l'ère des nouveaux anticoagulants oraux (NACO).2 Le dabigatran s'y est révélé être une alternative équivalente, si pas supérieure, aux antagonistes de la vitamine K (AVK) dans la prévention de la thromboembolie systémique (TES) chez les patients FA. Une première mise à jour des recommandations européennes pour la FA, publiée en 2010, mentionnait le dabigatran (alors le seul NACO) pour la première fois.3 à l'époque, le produit ne bénéficiait pas encore d'une forte recommandation, tandis que l'usage des AVK restait considéré comme le traitement de référence. Lors de la parution de ces recommandations, il était déjà clair que les résultats de quelques études importantes suivraient, notamment les études ARISTOTLE et ROCKET-AF.4, 5 Après la publication de ces études, une nouvelle version des recommandations européennes a été publiée en 2012.6 L'organigramme de prise en charge de la FA ressemblait alors pour la première fois à l'organigramme des recommandations de 2016. Ainsi, la FA valvulaire était distinguée pour la première fois de la FA non valvulaire. L'indication d'anticoagulants oraux (ACO) était également corrélée pour la première fois au score CHA2Ds2-VASc. Contrairement aux recommandations canadiennes, ces recommandations considéraient encore que l'utilisation d'AVK était équivalente à l'usage de NACO.
En 2014 sont ensuite parues l'étude ENGAGE AF-TIMI 48 ainsi qu'une importante méta-analyse comparative de Christopher Ruff.7, 8 Il en est ressorti que l'usage de NACO, en comparaison de l'usage d'AVK, entraînait une réduction du risque relatif d'AVC de l'ordre de 19 % (RR : 0,81 ; IC à 95 % : 0,73-0,91 ; P < 0,0001). Ce, alors qu'aucune augmentation de l'incidence d'hémorragies majeures ne pouvait être retenue. Mieux encore, une diminution non significative de 14 % était observée (RR : 0,86 ; IC à 95 % : 0,73-1,00 ; P = 0,06). L'apixaban et l'édoxaban se sont principalement révélés supérieurs, tandis que le rivaroxaban et le dabigatran étaient non inférieurs.
En 2014, les recommandations actualisées du trio AHA/ACC/HRS sont ensuite parues dans la foulée.9 Les NACO y étaient vivement recommandés et jugés équivalents aux AVK. Deux ans plus tard, les nouvelles recommandations de l'ESC privilégiaient enfin l'usage des NACO à celui des AVK, et ce chez tous les patients ayant une indication d'ACO.10 Par ailleurs, il y était mentionné pour la première fois que l'utilisation d'antiagrégants plaquettaires n'a pas sa place dans la prévention de la TES. Enfin, le groupe de travail AHA/ACC/HRS a également actualisé ses recommandations en 2019, formulant une vive recommandation pour les NACO chez tous les patients ayant une indication d'ACO, et donc aussi chez les patients déjà traités par AVK.11
Outre les changements relatifs aux ACO, de nombreux autres aspects ont été modifiés pendant des années dans les recommandations successives, notamment l'importance de soins multidisciplinaires et orientés-patient. Une importance détaillée dans la suite de ce compte rendu.
Les nouveaux éléments des recommandations publiées en 2020
Pr T. Potpara
Dans les nouvelles recommandations, l'acronyme 'CC To ABC' fait office de fil rouge pour le diagnostic et la prise en charge de la fibrillation auriculaire (figure 2). Cet acronyme désigne la stratégie suivante : 'Confirm and Characterise atrial fibrillation and then treat it following the ABC pathway (anticoagulation - better symptom control - comorbidities/ cardiovascular risk management)'. Les nouvelles recommandations en matière d'anticoagulation vont être précisées dans ce paragraphe.

Comme nul ne l'ignore, il est important de déterminer le risque ischémique du patient au moyen du score CHA2Ds2-VASc, ainsi que d'estimer le risque hémorragique sur la base du score HAS-BLED. Dans ce cadre, il est essentiel de traiter les causes réversibles d'un score HAS-BLED élevé et de suivre plus fréquemment les patients obtenant un score HAS-BLED de trois ou plus. En effet, le risque hémorragique (et le risque ischémique) d'un patient est une donnée très dynamique, qui évolue au fil du temps et qui doit dès lors être réévaluée fréquemment. Chez les patients présentant un faible risque ischémique, une nouvelle évaluation dudit risque doit déjà être effectuée après quatre à six mois. En cas de contre-indication absolue aux ACO, la fermeture de l'appendice auriculaire gauche peut s'envisager. Un score HAS-BLED élevé, sans contre-indication absolue aux ACO, ne justifie toutefois pas de reporter l'instauration des ACO. On note par ailleurs encore quelques adaptations importantes en matière d'ACO pour certains domaines spécifiques. Chez les patients dont la FA est en cours depuis moins de 24 heures et qui présentent un faible risque ischémique (score CHA2Ds2- VASc de 0 chez l'homme et de 1 chez la femme), il n'est ainsi pas nécessaire d'associer d'ACO après la cardioversion. Chez les patients exposés à un risque ischémique accru et programmés pour une ablation, on associera de préférence, en préparation à la procédure, trois semaines d'ACO ou, si ce n'est pas possible, on exécutera une échocardiographie transoesophagienne pour exclure un thrombus. Du côté des patients avec FA et syndrome coronarien aigu (SCA), il est conseillé - après une intervention coronaire percutanée (ICP) - de stopper l'acide acétylsalicylique après < 1 semaine et de continuer une bithérapie associant un inhibiteur du récepteur P2Y12 (de préférence le clopidogrel) et un ACO jusqu'à un total de 12 mois si le risque de thrombose de stent est inférieur au risque hémorragique potentiel. La même recommandation s'applique dans le cas d'un syndrome coronarien chronique, mais l'inhibiteur du récepteur P2Y12 n'est donné que pendant six mois. Pour ce qui concerne la prise en charge de la FA postopératoire, il y a lieu de différencier la chirurgie cardiaque et non cardiaque. L'instauration d'ACO peut s'envisager chez les patients développant une FA après une chirurgie cardiaque et présentant un risque ischémique accru, tandis qu'elle doit être envisagée après une chirurgie non cardiaque.
L'importance d'éduquer à la fois le médecin et le patient
Pr H. Heidbuchel
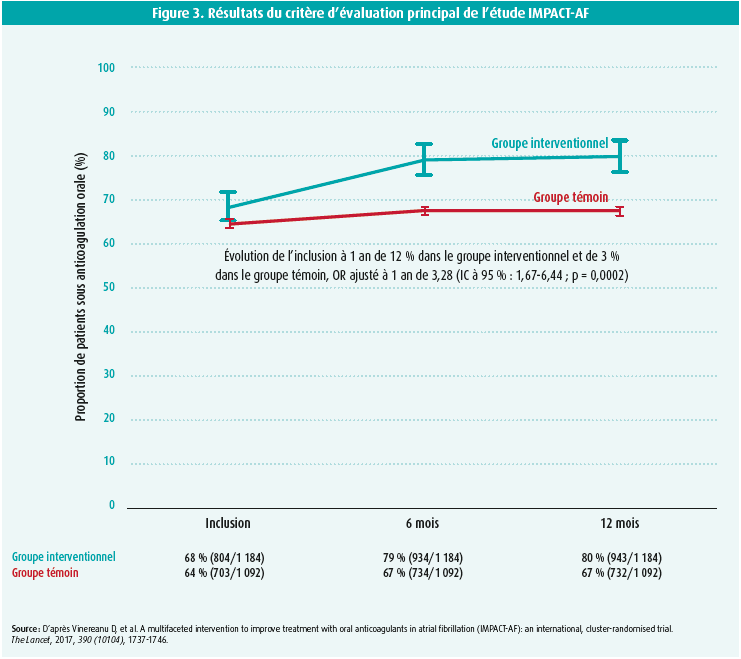
Ces dernières années, les soins intégrés ont de plus en plus prouvé leur efficacité (et leur rentabilité). Prenons l'exemple de l'étude IMPACT-AF, publiée en 2017.12 Dans cette étude, 2 281 patients avec FA et indication d'ACO ont été randomisés en deux groupes. D'une part, un groupe recevant le traitement standard et, d'autre part, un groupe dans lequel médecins et patients ont bénéficié d'une éducation multimodale. Le critère d'évaluation principal était le nombre de patients recevant un traitement adéquat par ACO. Après un suivi médian de 12 mois, le nombre de patients traités correctement s'est avéré significativement plus élevé dans le groupe interventionnel que dans le groupe témoin (OR : 3,28 ; IC à 95 % : 1,67-6,44 ; P = 0,0002) (figure 3). Bien que l'étude n'ait pas eu la puissance statistique suffisante pour évaluer des critères cliniques, elle a quand même révélé une forte diminution de l'incidence d'AVC dans le groupe interventionnel (HR : 0,48 ; IC à 95 % : 0,23-0,99 ; P = 0,043). Les résultats de cette étude sont en cours de validation dans un vaste projet européen : l'étude STEEER-AF. La première phase de ce projet, publiée en 2018, a recensé les lacunes dans les connaissances des médecins sur la FA.13 Une deuxième phase du projet, toujours en cours, évalue si certaines interventions spécifiques, visant à combler ces lacunes, peuvent aboutir à un meilleur résultat pour le patient. Parallèlement à l'éducation des médecins, la familiarisation des patients avec leur maladie revêt une importance capitale et est fortement préconisée dans les nouvelles recommandations de l'ESC. Cette éducation du patient est hélas souvent jugée chronophage et, dès lors, laissée de côté. Son utilité ayant été démontrée à de multiples reprises diverses possibilités permettant une éducation ciblée du patient (questionnaires, outils en ligne et applications pour smartphone) ont été développées pour pallier ce problème. En 2019, l'étude HELP-AF a ainsi démontré les résultats bénéfiques de cette éducation.14 Dans cette étude, 627 patients s'étant présentés avec une FA au service des urgences ont été randomisés en deux groupes. Un groupe a reçu le traitement standard, tandis que l'autre groupe bénéficiait d'un programme plus intensif, prévoyant deux visites à domicile d'une infirmière ou d'un pharmacien pour leur enseigner les différents aspects de la FA. Après un suivi de 24 mois, on a noté une diminution significative du nombre d'hospitalisations non programmées (IRR : 0,74 ; IC à 95 % : 0,62-0,89 ; P = 0,001). Ces résultats ont également été confirmés par l'étude mAFA.15 Dans cette vaste étude chinoise, conduite en 2020, 3 324 patients ont été randomisés en deux groupes : un groupe sous traitement standard et un groupe sous traitement standard associé à une éducation ciblée (du patient et du médecin traitant) grâce à une application pour smartphone. Le critère d'évaluation principal composite consistait en AVC, mortalité de toutes causes et réhospitalisation. Après un suivi médian de ± 300 jours, les investigateurs ont observé une diminution significative au niveau de ce critère d'évaluation principal dans le groupe interventionnel (HR : 0,39 ; IC à 95 % : 0,22-0,67 ; P < 0,001). En ce moment, une étude belge est également organisée en vue de comparer différents modes d'éducation. Les éléments qui précèdent montrent, une fois de plus, qu'une prise en charge intégrée de la FA est importante à la fois pour l'individu et pour la société.
Références
- Fuster, V., Rydén, L.E., Cannom, D.S., Crijns, H.J., Curtis, A.B., Ellenbogen, K.A. et al. ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation-executive summary: a report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Revise the 2001 Guidelines for the Management of Patients with Atrial Fibrillation). Eur Heart J, 2006, 27 (16), 1979-2030.
- Connolly, S.J., Ezekowitz, M.D., Yusuf, S., Eikelboom, J., Oldgren, J., Parekh, A. et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med, 2009, 361 (12), 1139-1151.
- Camm, A.J., Kirchhof, P., Lip, G.Y.H., Schotten, U., Savelieva, I., Ernst, S. et al. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Eur Heart J, 2010, 31 (19), 2369-2429.
- Granger, C.B., Alexander, J.H., McMurray, J.J.V., Lopes, R.D., Hylek, E.M., Hanna, M. et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2011, 365 (11), 981-992.
- Patel, M.R., Mahaffey, K.W., Garg, J., Pan, G., Singer, D.E., Hacke, W. et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med, 2011, 365 (10), 883-891.
- Camm, A.J., Lip, G.Y.H., De Caterina, R., Savelieva, I., Atar, D., Hohnloser, S.H. et al. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation: an update of the 2010 ESC Guidelines for the management of atrial fibrillation. Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J, 2012, 33 (21), 2719-2747.
- Giugliano, R.P., Ruff, C.T., Braunwald, E., Murphy, S.A., Wiviott, S.D., Halperin, J.L. et al. Edoxaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2013, 369 (22), 2093-2104.
- Ruff, C.T., Giugliano, R.P., Braunwald, E., Hoffman, E.B., Deenadayalu, N., Ezekowitz, M.D. et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. The Lancet, 2014, 383 (9921), 955-962.
- January, C.T., Wann, L.S., Alpert, J.S., Calkins, H., Cigarroa, J.E., Cleveland, J.C.J. et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on practice guidelines and the Heart Rhythm Society. Circulation, 2014, 130 (23), e199-267.
- Kirchhof, P., Benussi, S., Kotecha, D., Ahlsson, A., Atar, D., Casadei, B. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J, 2016, 37, 2893-2962.
- January, C.T., Wann, L.S., Calkins, H., Chen, L.Y., Cigarroa, J.E., Cleveland, J.C.J. et al. 2019 AHA/ACC/HRS Focused Update of the 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society in Collaboration With the Society of Thoracic Surgeons. Ciruclation, 2019, 140 (2), e125-151.
- Vinereanu, D., Lopes, R.D.,, Bahit M.C., Xavier, D., Jiang, J., Al-Khalidi, H.R. et al. A multifaceted intervention to improve treatment with oral anticoagulants in atrial fibrillation (IMPACT-AF): an international, cluster-randomised trial. The Lancet, 2017, 390 (10104), 1737-1746.
- Heidbuchel, H., Dagres, N., Antz, M., Kuck, K-H., Lazure, P., Murray, S. et al. Major knowledge gaps and system barriers to guideline implementation among European physicians treating patients with atrial fibrillation: a European Society of Cardiology international educational needs assessment. Europace, 2018, 20 (12), 1919-1928.
- Sanders, P. Home-based education reduces hospitalisations in patients with atrial fibrillation. ESC Congres 2019, Parijs.
- Guo, Y., Lane, D.A., Wang, L., Zhang, H., Wang, H., Zhang, W. et al. Mobile Health Technology to Improve Care for Patients with Atrial Fibrillation. J Am Coll Cardiol, 2020, 75 (13), 1523-1534.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.