Compte rendu du symposium BHRM
La 14éme édition du BHRM (Belgian Heart Rythm Meeting) devait se dérouler du 22 au 23 octobre 2020 à Zaventem mais compte tenu des conditions sanitaires elle fut convertie pour la première fois en une version 100 % virtuelle aux mêmes dates. Vendredi 23 octobre 2020, une session était dédiée aux traitements anticoagulants dans des populations spécifiques dont les grandes lignes sont résumées dans le présent article.Le patient oncologique
Dr M. Moonen
Les patients souffrant d'un cancer présentent une propension accrue de développer des accidents thrombotiques principalement suite à l'activation des trois éléments principaux de la triade de Vircow1 (figure 1). Le risque de récurrence est par ailleurs très élevé dans la population de patient cancéreux, entre 2 à 9 fois supérieure par rapport à la population non cancéreuse. Les complications thrombotiques veineuses constituent un marqueur de mauvais pronostique et l'embolie à point de départ de thrombose veineuse représente la deuxième cause de décès dans cette population après le cancer lui-même. Tous les cancers n'exposent pas au même risque d'évènements thrombotiques veineux, les plus à risque étant les cancers du pancréas, les cancers de l'estomac et les statuts métastatiques.
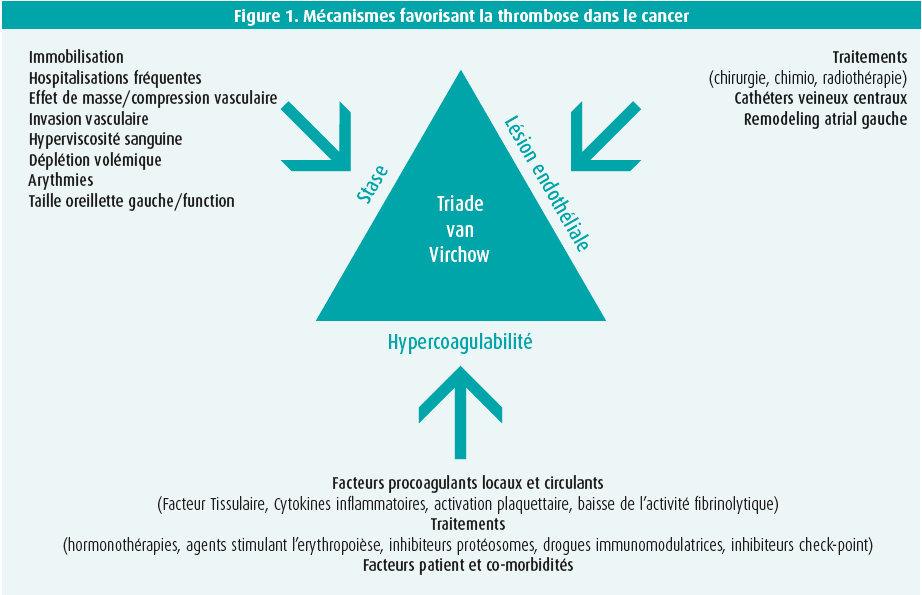
Outre le risque thrombotique veineux, les états cancéreux exposent aussi a un risque majoré d'accident artériel. Ainsi, la maladie coronarienne, l'artériopathie périphérique et des accidents vasculaires cérébraux (AVC) sont plus fréquents, constituant parfois la première manifestation d'un processus néoplasique occulte. Ce risque est le fruit d'une interaction complexe entre le profil de risque cardio-vasculaire individuel, la pathologie maligne et l'effet des traitements anti-cancéreux. Les mécanismes physiopathologiques sont complexes et incluent le vasospasme, la lésion de l'endothélium, le statut pro-coagulant, la rupture de plaque et l'artériosclérose accélérée. Ici aussi, ces évènements sous-tendent un risque majoré de mortalité à court et à long terme.
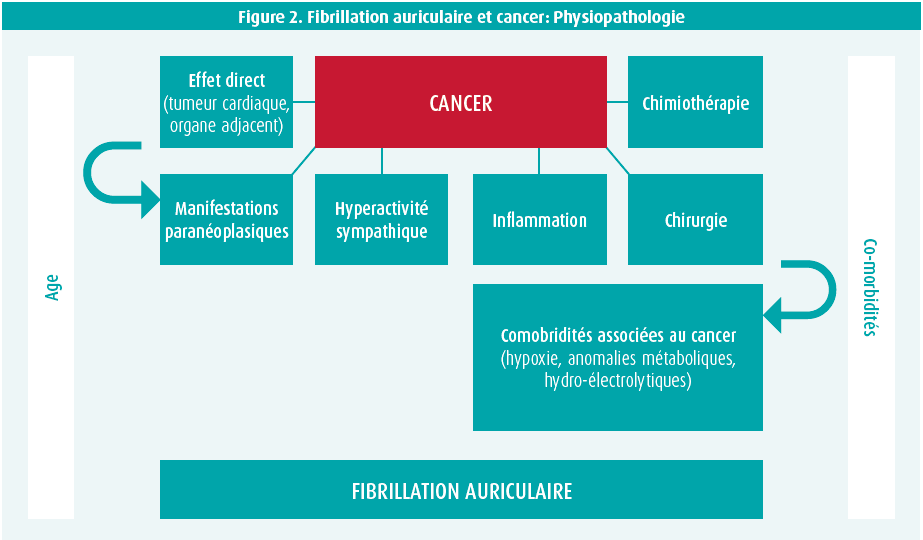
Comme pour la thrombose, la pathologie cancéreuse est associée a un risque majoré de fibrillation auriculaire (FA) dont la prévalence est supérieure dans cette population2 et est aussi un prédicteur de morbi-mortalité à long terme. Le cancer et la FA partagent des facteurs de risque communs et par ailleurs le cancer lui-même expose à la survenue de FA par divers mécanismes tels que l'inflammation, des comorbidités associées, un effet mécanique direct sur les organes voisin, des manifestations paranéoplasiques, une hyperactivité sympathique ou encore secondaire au traitement chirurgical ou chimio thérapeutique (ibrutinib par exemple) (figure 2).
L'initiation d'un traitement anticoagulant chez un patient cancéreux constitue un challenge particulier dans la mesure où ces patients présentent un risque hémorragique accru, sont traités par des médicaments oncologiques présentant fréquemment des interactions avec les anticoagulants, souffrent de comorbidités affectant l'efficacité des drogues (insuffisance rénale, vomissements incoercibles) et sont souvent malnutris, fragiles et de petit poids. Ne disposant pas d'échelle de risque hémorragique spécifique dans la population cancéreuse, une approche individualisée est nécessaire avant la décision d'initier une anticoagulation chez ces patients en considérant que cinq paramètres principaux exposent à un risque hémorragique supérieur3: un saignement récent (< à 30 jours), une clearance de créatinine < à 30 ml/min, une immobilisation de plus de quatre jours, la présence de métastases et un taux de plaquettes < à 50 000/mm3.
Le traitement anticoagulant des complications thrombotiques dans le cancer consiste en première intention en un traitement par héparines de faible poids moléculaires (HBPM). Récemment cependant, diverses publications sur les nouveaux anticoagulants oraux (NOACs) ont démontré une non-infériorité de ces molécules comparées aux antivitamines K dans cette indication, puis par rapport à la daltéparine dans une méta-analyse récente4 mais au prix de saignements majorés. Ainsi les recommandations les plus récentes proposent les NOACs comme une alternative thérapeutique aux HBPM à l'exception des patients à haut risque hémorragique.
En ce qui concerne le traitement anticoagulant des patients cancéreux souffrant de FA, la situation est plus complexe… En effet, la décision d'une anticoagulation à long terme, surtout chez les patients présentant un score de risque CHA2DS2- VASc bas est basée sur une estimation du risque cumulé sur une période de 5 à 10 ans chez des patients présentant un pronostique favorable à 10 ans ce qui n'est pas nécessairement le cas des patients cancéreux… Ainsi, des données de registre nationaux ont montré que les patients cancéreux avec FA et un score CHA2DS2-VASc bas présentaient des taux supérieurs d'accidents thromboemboliques que les patients non cancéreux et paradoxalement des taux inférieurs pour les scores à 2. A l'heure actuelle, on ignore quelle échelle de score de risque est préférable dans la population oncologique. Les directives actuelles ne fournissent dès lors aucune recommandation spécifique sur le type d'anticoagulant à utiliser chez les patients cancéreux souffrant de FA. Néanmoins, une méta-analyse reprenant les trois principales études pivot sur les NOACs ainsi que des données observationnelles a récemment été publiée5. Celle-ci semble confirmer l'efficacité et la sécurité relative de ces molécules dans cette indication dans cette population spécifique.
Le patient diabétique
Dr O. Gach
Le diabète de type 2 est une pathologie qui est la conséquence d'une perte progressive de fonctionnalité des îlots pancréatiques chez des sujets devenant au fil du temps résistant à l'insuline. Cette perte de fonctionnalité est en fait multifactorielle, conséquence de l'interaction de facteurs génétiques, héréditaires et environnementaux liés au mode de vie. Contrairement au diabète de type 1, le diabète de type 2 est le plus souvent asymptomatique. De ce fait, la pathologie est souvent diagnostiquée tardivement, plusieurs années après son apparition, notamment à la faveur de la survenue d'une complication qui peut être d'ordre micro ou macro vasculaire. Le patient diabétique de type 2 est ainsi exposé a un risque cardiovasculaire accru, notamment thrombotique. Ainsi, lorsque l'on compare la survie des patients avec ou sans diabète et avec ou sans la survenue d'un infarctus du myocarde dans les antécédents, le diabète à lui seul constitue un équivalent d'un infarctus préalable. La maitrise et l'optimalisation du contrôle glycémique permettront chez ces patients de limiter les complications tant micro que macro vasculaires.
Dans le cadre de la FA non-valvulaire et dans le cadre du risque thrombotique, le statut diabétique présente certaines particularité. Pour le premier volet, le diabète à lui seul expose a un risque d'AVC deux fois supérieur (et celui-ci augmente avec la durée de la maladie), tandis que la FA elle a elle seule expose a un risque cinq fois supérieur6. Par ailleurs, le pronostique d'un AVC chez un patient diabétique est bien plus sombre avec une survie à 5 ans de seulement 20 % dans cette population. Ces deux entités pathologiques partagent les mêmes facteurs de risque tel que l'âge, l'obésité et l'hypertension artérielle dont l'incidence augmente dans nos populations et il a été démontré dans le registre national Danois que le diabète de type 2 en soi augmentait le risque de survenue de FA de 19 %, constituant donc non seulement un facteur de risque de survenue de cette arythmie mais aussi un facteurs aggravant en terme de complication. Le diabète sera définit de co-morbide en présence de complications micro et/ou macro vasculaires et se caractérise notamment par un risque encore plus accru de survenue de FA chez ces patients qui représentaient entre 20 et 40 % des populations étudiées dans les quatre principaux essais randomisés sur les NOACs7-10 (figure 3).
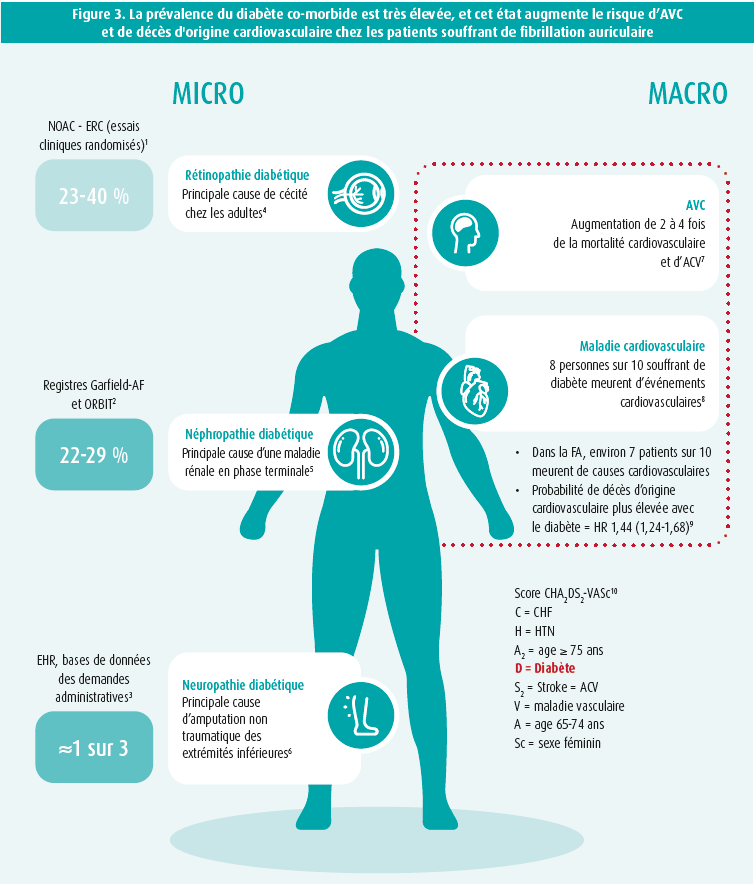
En ce qui concerne le deuxième volet, les différents scores de risque utilisés pour prédire le risque thrombotiques et hémorragiques furent détaillés lors de la présentation. Force est de constater que ces différentes échelles comprennent le diabète dans leur formule pour ce qui concerne le risque thrombotique ce qui n'est pas le cas pour les échelles de risque hémorragiques. Ces dernières par contre comprennent toutes l'insuffisance rénale. Dans ce contexte une étude originale récemment publiée a analysé les paramètres biologiques témoins du déclin rénal chez des patients anticoagulés par warfarine et les a comparés à trois autres NOACs11. Brièvement les auteurs de ce travail ont montré que le déclin rénal était moindre sous NOAC et ce particulièrement sous dabigatran et rivaroxaban.
Enfin, les quatre principales études pivot ayant validés les NOACs ont fait l'objet de sous analyses dans la population diabétique. Ces quatre sous analyses consistent en des études comparatives de pronostiques ajustées des patients avec ou sans diabète. Globalement, elles ont retrouvées un risque ajusté de survenue d'AVC ou d'emboles systémiques supérieur dans la population diabétique. Parallèlement, le risque ajusté d'hémorragie était également supérieur chez les patients diabétiques comparés aux non diabétiques. L'efficacité relative du dabigatran était comparable chez les patients stratifiés par le statut diabétique. Pour le rivaroxaban, l'efficacité relative mais aussi la sécurité relative de la molécule était aussi comparable dans la population stratifiée par le statut diabétique, mais ici il existait en plus un effet favorable sur la mortalité cardio-vasculaire. L'apixaban conservait son efficacité dans la population diabétique mais par contre le taux de saignements majeurs dans cette population était comparable à la warfarine. Enfin en ce qui concerne l'edoxaban, on retrouve également une efficacité et une sécurité relative de la molécule comparable dans la population stratifiée par le statut diabétique. Une méta-analyse confirme l'absence d'interaction du statut diabétique sur l'efficacité des NOACs en terme de protection thromboembolique mais aussi en terme de réduction de saignements majeurs comparativement à la warfarine12.
En conclusion, il apparaît qu'a peu près un tiers des patients diabétiques présentent un diabète co-morbide, que cette pathologie augmente le risque d'AVC, de décès cardio-vasculaire, de déclin rénal et d'évènements majeurs sur les membres inférieurs (amputation suite aux atteintes neuropathiques et micro vasculaires). Chez ces patients diabétiques co-morbides présentant une FA non valvulaire, il est possible de réduire les complications micro et macro vasculaires. Les données récentes de la littérature suggèrent que les patients diabétiques avec FA traités par les NOACs bénéficient non seulement d'une réduction du risque d'AVC et/ou d'emboles systémiques mais aussi de moins d'amputation et d'un déclin rénal ralenti.
Références
- Mosarla, R.C., Vaduganathan, M., Qamar, A., Moslehi, J., Piazza, G., Giugliano, R.P. Anticoagulation strategies in patients with cancer: JACC Review topic of the week. J Am Coll Cardiol, 2019, 73, 1336-1349.
- Hu, Y-F., Liu, C-J., Chang, P.M., Tsao, H-M., Lin, Y-J., Chang, S-L. et al. Incident thromboembolism and heart failure associated with new-onset atrial fibrillation in cancer patients. Int J Cardiol, 2013, 165, 355-357.
- Kamphuisen, P.W., Beyer-Westenford, J. Bleeding complications during anticoagulant treatment in patients with cancer. Thromb Res, 2014, 133, S49-55.
- Sabatino, J., De Rosa, S., Polimeni, A., Sorrentino, S., Indolfi, C. Direct oral anticoagulants in patients with active câncer: a systemic review and meta-analysis. JACC CardioOncol, 2020, 2, 428-440.
- Cavallari, I., Verolino, G., Romano, S., Patti, G. Efficacy and safety of nonvitamin K oral anticoagulants in patients with atrial fibrillation and cancer: a study-level metaanalysis. Thromb Haemost, 2020, 120, 314- 321.
- Wolf, P.A., Abbott, R.D., Kannel WB, Atrial fibrillation as an independent risk factor for stroke: the Framingham study. Stroke, 1991, 22, 983-988.
- Granger, C.B., Alexander, J.H., McMurray, J.J., Lopes, R.D., Hylek, E.M., Hanna, M.0. et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2011, 365, 981-992.
- Connolly, S.J., Ezekowitz, M.D., Yusuf, S., Eikelboom, J., Oldgren, J., Parekh, A. et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med, 2009, 361, 1139-1151.
- Patel, M.R., Mahaffey, K.W., Garg, J., Pan, G., Singer, D.E., Hacke, W. et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med, 2011, 365, 883-891.
- Giugliano, R.P., Ruff, C., Braunwald, E., Murphy, S.A., Wiviott, S.D., Halperin, J.L. et al. Edoxaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2013, 369, 2093-2104.
- Yao, X., Tangri, N., Gersh, B.J., Sangaralingham, L.R., Shah, N.D., Nath, K.A. et al. Renal Outcomes in Anticoagulated Patients with Atrial Fibrillation. J Am Coll Cardiol, 2017, 70, 2621-2632.
- Patti, G., Di Gioia, G., Cavallari, I., Nenna, A. Safety and efficacy of nonvitamin K antagonist oral anticoagulants versus warfarin in diabetic patients with atrial fibrillation: A study-level meta-analysis of phase III randomized trials. Diabetes Metab Res Rev, 2017, vo, e2876.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.