Compte rendu d'une session de la BSC - session 11
Au cours du congrès de la Belgian Society of Cardiology (BSC), deux sessions ont été consacrées aux rayonnements et à la radioprotection, avec comme modérateur le Dr Frank Cools, cardiologue à l'AZ Klina de Brasschaat. La première de ces conférences a été donnée par le Dr Eugenio Picano (Pise, Italie) et était intitulée « Risks of the use of ionizing radiation in the cardiological patient and pathways for improvement » (Risques liés à l'utilisation de rayonnements ionisants chez le patient en cardiologie et perspectives d'amélioration).
L'importance de la radioprotection n'est pas une donnée nouvelle : les premiers efforts en vue de réduire les irradiations non intentionnelles remontent aux années 1990 et ont été déployés essentiellement en radiologie. Les objectifs majeurs à l'époque étaient de diminuer les coûts et de réduire les listes d'attente, mais aussi d'éviter les risques liés à l'irradiation, car les rayons X et gamma sont connus pour être des agents cancérigènes de classe I. Malgré cette préoccupation, au fil des ans, la dose moyenne de rayonnement par personne et par an a fortement augmenté, principalement en raison de l'utilisation croissante des examens par scanner (tomodensitométrie et résonance nucléaire). Outre la charge de rayonnement accrue pour le patient, il ne faut pas sous-estimer la charge d'irradiation pour les médecins traitants et leur équipe. Les cas de « friendly fire » radiologique sont en outre nettement plus fréquents chez les cardiologues interventionnels que dans les autres professions médicales exposées aux rayonnements, comme les orthopédistes, les médecins nucléaristes et les radiologues1. Ces observations ont conduit à l'élaboration de recommandations aussi bien européennes qu'américaines sur l'utilisation correcte des rayonnements médicaux2. Le résumé du Position Paper on Radiation Safety de l'American College of Cardiology (ACC) stipule « qu'une bonne formation devrait permettre d'instaurer une culture de respect face au risque d'irradiation et l'engagement à réduire au minimum l'exposition à ce risque, ainsi qu'à maximiser la protection »3.
Dose de rayonnement pour les patients et les médecins
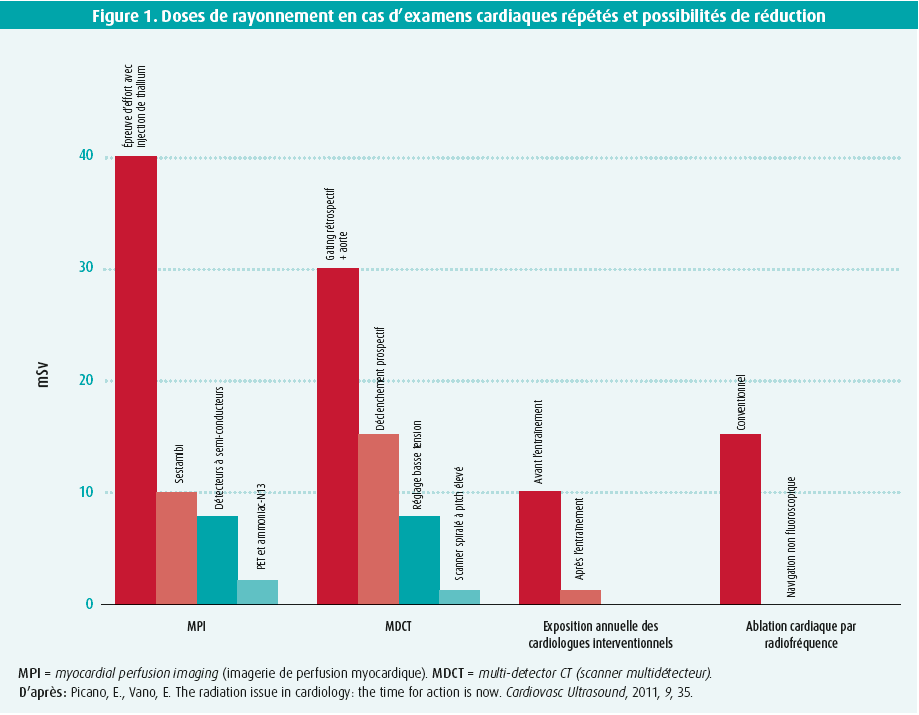
Pour chaque procédure, on peut définir une dose de rayonnement efficace dont il faut tenir compte pour déterminer l'utilité de la procédure. Eugenio Picano a comparé la charge d'irradiation à un compte d'épargne, où 1 radiographie du thorax équivaut à 1 euro et où chaque examen supplémentaire ajoute des « euros » supplémentaires sur le compte d'irradiation. Ainsi, lors d'une coronarographie diagnostique classique, l'organisme du patient doit traiter une dose d'environ 7 millisieverts (mSV), ce qui correspond à 350 fois une radiographie du thorax ou à 2,9 ans de rayonnement de fond. Pour une intervention coronarienne percutanée (ICP), la dose reçue passe à 15 mSV en moyenne, ce qui correspond à 6,3 ans de rayonnement de fond2. Les interventions coronariennes ne sont pas les seules à exposer le patient et le médecin à de fortes doses de rayons : cette exposition est majeure aussi lors de procédures électrophysiologiques, la palme revenant à l'implantation d'un stimulateur cardiaque (ou TRC, thérapie de resynchronisation cardiaque, qui représente 22 mSV ou 9,1 ans de rayonnement de fond). L'impact des examens par scanners nucléaires (tomographie par émission de positons [TEP], imagerie par perfusion myocardique [IPM]) ne doit pas non plus être sous-estimé. Toutefois, des progrès manifestes ont été réalisés dans la réduction de l'exposition aux rayonnements dans les procédures diagnostiques et thérapeutiques. Ainsi, la dose de rayons en cas d'imagerie nucléaire et de tomographie coronarienne a été considérablement réduite (jusqu'à ne plus valoir pour cette dernière que quelques radiographies thoraciques), et l'on constate une nette différence entre l'exposition au rayonnement des cardiologues interventionnels avant et après qu'ils ont suivi une formation sur la radioprotection. Dans certaines disciplines, il a même été tenté d'obtenir un niveau de rayonnement zéro, par exemple dans le cas des ablations guidées sans fluoroscopie (figure 1). Une communication claire sur la dose de rayonnement est essentielle, tant visà- vis du médecin traitant que du patient. À cet égard, il est préférable de cibler une conversion des valeurs vers une seule unité de mesure commune, le millisievert.
Risques liés au rayonnement : cancer et autres maladies
Pourquoi est-il si important d'avoir une idée des doses de rayonnement et de la manière de les limiter ? L'induction de tumeurs est le risque le plus connu associé à l'irradiation. Les effets moléculaires des rayonnements se produisent en quelques secondes, mais les conséquences cliniques ne se manifestent que des années, voire des décennies plus tard. On donne l'exemple d'une tomodensitométrie réalisée chez un patient à l'âge de 5 ans et ayant généré une tumeur cérébrale à l'âge de 50 ans. Le risque de développer des tumeurs ne dépend toutefois pas seulement de la dose de rayonnement. Un rôle important est joué par l'âge (le risque lié à l'irradiation étant d'autant plus élevé que le patient est jeune) et par le sexe (risque accru chez les femmes)4. Le type d'organe qui est irradié joue également un rôle. Certains organes sont plus vulnérables aux rayonnements (= radiosensibilité, notamment du tissu mammaire, du poumon, de la moelle osseuse rouge) que d'autres (comme la peau ou les os). Le risque de développer une tumeur peut être formulé comme la dose de rayonnement reçue par l'organe en question multipliée par la radiosensibilité. Un cardiologue interventionnel moyen ayant 20 ans d'expérience professionnelle subit une exposition d'environ 100 mSv en l'absence de protection, or ce niveau d'irradiation est responsable de 1 cancer supplémentaire sur 100 personnes exposées. Ces chiffres soulignent à nouveau l'importance d'une protection adéquate pour le cardiologue interventionnel. La règle d'or est donc de toujours avoir conscience des effets possibles du rayonnement et de s'en protéger.
La radiosensibilité d'un tissu peut être exprimée par la loi Bergonié-Tribondeau. D'après celle-ci, la radiosensibilité d'un tissu dépend du nombre de cellules indifférenciées qu'il contient, de l'activité mitotique de ces cellules et de la durée de la prolifération active. L'existence d'organes soi-disant « radiorésistants », tels que le coeur et le cerveau, est un mythe. Eugenio Picano a donné plusieurs raisons majeures pour lesquelles le cardiologue interventionnel (et par extension l'électrophysiologiste) doit se protéger contre les effets des rayonnements. Ainsi, les cardiologues interventionnels sont plus nombreux à présenter des tumeurs cérébrales du côté gauche (du côté de l'exposition la plus forte aux rayonnements)5. Si les tumeurs cérébrales restent encore relativement rares, la neurodégénérescence, qui se produit lors d'une exposition progressive aux rayonnements, est un problème plus important. Ainsi, les troubles de la mémoire, les anomalies olfactives et les troubles dépressifs sont beaucoup plus fréquents en cas d'irradiation progressive.
Un autre organe fréquemment touché chez les cardiologues interventionnels est l'oeil, avec une prévalence de cataracte cinq fois plus élevée que dans la population générale6, un effet qui est encore exacerbé en cas de diabète. En outre, les rayonnements peuvent induire et accélérer l'athérosclérose7 avec une corrélation directe entre l'exposition aux rayonnements et la survenue d'événements cardiovasculaires8. On peut citer aussi l'effet sur les organes reproducteurs, avec une moindre qualité du sperme et davantage de stérilité, de dommages à l'ADN et d'anomalies chromosomiques en cas d'exposition progressive aux rayonnements. Il est donc clair que le personnel des laboratoires de cathétérisme doit se protéger contre l'irradiation.
Enfin, citons aussi une complication méconnue d'une dose excessive de rayonnement : les lésions cutanées. Elles surviennent généralement tardivement et sont une cause majeure de procès pour faute professionnelle aux États-Unis9.
Radiothérapie
Il est connu depuis longtemps que les patients ayant subi une radiothérapie courent un risque accru d'événements cardiovasculaires athérosclérotiques7. Tant les valvules que les artères coronaires peuvent être touchées et les patients peuvent développer une insuffisance cardiaque systolique comme diastolique. Ces événements résultent d'un dysfonctionnement microvasculaire, d'une inflammation locale, d'une activation prothrombotique et d'une apoptose cellulaire, effets qui s'avèrent tous induits par les rayonnements.10
Enfants
Plus le patient est jeune, plus le risque associé aux rayonnements est important. Vers l'âge de 10 ans surtout, les enfants sont exposés à un risque exponentiel de développer des tumeurs. Il convient donc de les traiter avec une prudence accrue dans le cadre de radiothérapies, en veillant à ce que les doses soient plus faibles. Nous pensons ici, par exemple, aux patients atteints de cardiopathies congénitales, qui subissent des examens interventionnels répétés.
Comment améliorer la situation ?
Eugenio Picano a introduit le « principe des 5A », où les A signifient : appropriateness, audit, awareness, accountability et advancing knowledge (pertinence, vérification, prise de conscience, responsabilisation et progrès des connaissances).
À chaque examen, nous devons nous demander si cet examen est réellement pertinent (appropriateness) pour ce patient, et le risque d'irradiation doit être mis en balance avec les avantages présumés de l'examen. Le médecin et le patient doivent tous deux avoir conscience (awareness) de la dose de rayonnement et des risques qu'elle implique (consentement éclairé). Pour chaque examen, la dose de rayonnement adéquate doit être connue et vérifiée (audit).
Le médecin prescripteur comme le praticien sont tous deux responsables de l'irradiation effectuée (legal accountability) et doivent être en mesure de démontrer que le risque généré est fondé (justification). Des examens n'impliquant pas de rayonnements ionisants doivent d'abord être envisagés comme alternative et la dose de rayons doit être « ALARA » (As Low As Reasonably Achievable, aussi faible que raisonnablement possible).
En outre, les effets des rayonnements et les possibilités de s'en protéger doivent bien sûr continuer d'être explorés (advancing knowledge). Plusieurs études sont en cours à ce sujet. Le principe Take now, pay later selon lequel le patient subit les rayonnements maintenant et en paie le prix (physique) plus tard, est de plus en plus souvent remplacé - grâce aux mises à jour technologiques - par le principe inverse, à savoir Pay now, take later, qui vise à récolter ultérieurement les fruits des investissements réalisés aujourd'hui en matière de radioprotection. Parmi les exemples d'amélioration de la quantité d'exposition aux rayonnements, on peut citer l'échographie au lieu du cathétérisme cardiaque droit, l'échographie d'effort au lieu de la tomographie par émission monophotonique (TEMP), l'ablation sans fluoroscopie, etc. De même, l'avènement du cathétérisme robotisé peut entraîner une réduction importante de la dose de rayonnement pour le cardiologue interventionnel.
Conclusion
En résumé, sachant que les rayons X et gamma sont des agents cancérigènes de classe I avérés, il est clair que les cardiologues doivent toujours s'efforcer de pratiquer « le bon examen, à la bonne dose de rayons et s'appliquant au bon patient » ; la radioprotection doit en outre être une priorité dans chaque service de cardiologie et chaque laboratoire de cathétérisme, car c'est une stratégie efficace pour éviter les tumeurs ou autres pathologies radio-induites et de ce fait aussi un indicateur de qualité important pour le service de cardiologie. Pour reprendre les termes d'Eugenio Picano, « un cardiologue intelligent ne doit pas craindre d'utiliser les irradiations médicales, dont le rôle est essentiel et souvent salvateur, mais doit toujours rester conscient du danger de ces rayonnements ».
Références
- Vañó, E., González, L., Guibelalde, E., Fernández, J.M., Ten, J.I. Radiation exposure to medical staff in interventional and cardiac radiology. Br J Radiol, 1998, 71 (849), 954- 960.
- Picano, E., Vañó, E., Rehani, M.M. et al. The appropriate and justified use of medical radiation in cardiovascular imaging: a position document of the ESC Associations of Cardiovascular Imaging, Percutaneous Cardiovascular Interventions and Electrophysiology. Eur Heart J, 2014, 35 (10), 665-672.
- Hirshfeld, J.W. Jr., Ferrari, V.A., Bengel, F.M. et al. 2018 ACC/HRS/NASCI/SCAI/SCCT Expert Consensus Document on Optimal Use of Ionizing Radiation in Cardiovascular Imaging- Best Practices for Safety and Effectiveness, Part 1: Radiation Physics and Radiation Biology: A Report of the American College of Cardiology Task Force on Expert Consensus Decision Pathways. J Am Coll Cardiol, 2018, 71 (24), 2811-2828.
- Picano, E. Informed consent and communication of risk from radiological and nuclear medicine examinations: how to escape from a communication inferno. BMJ, 2004, 329 (7470), 849-851.
- Roguin, A. CardioPulse. Radiation in cardiology: can't live without it!: using appropriate shielding, keeping a distance as safely as possible and reducing radiation time are essential principles for radiation reduction. Eur Heart J, 2014, 35 (10), 599-600.
- Ciraj-Bjelac, O. et al. Risk for radiationinduced cataract for staff in interventional cardiology: Is there reason for concern? CCI, 2010, 76 (6), 826-834.
- Darby, S.C. et al. Risk of Ischemic Heart Disease in Women after Radiotherapy for Breast Cancer. N Engl J Med, 2013, 368, 987-998.
- Andreassi, M.G., Piccaluga, E., Gargani, L. et al. Subclinical carotid atherosclerosis and early vascular aging from long-term lowdose ionizing radiation exposure: a genetic, telomere, and vascular ultrasound study in cardiac catheterization laboratory staff. JACC Cardiovasc Interv, 2015, 8 (4), 616-627.
- Wong, L., Rehm, J. Radiation Injury from a Fluoroscopic Procedure. N Engl J Med, 2004, 350 (23).
- Lancellotti, P., Nkomo, V.T., Badano, L.P., Bergler-Klein, J., Bogaert, J., Davin, L. et al. Expert consensus for multi-modality imaging evaluation of cardiovascular complications of radiotherapy in adults: a report from the European Association of Cardiovascular Imaging and the American Society of Echocardiography. Eur Heart J, 2013, 14 (8), 721-740.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.