Compte rendu du congrès de l'ESC
Lors du congrès 2022 de l'ESC à Barcelone, un symposium satellite a été organisé, sous la direction d'Ileana Pina (Philadelphie, États-Unis) et de Javed Butler (Jackson, États-Unis). Ileana Pina a présenté le cas clinique d'un homme de 72 ans, souffrant depuis 2 ans d'insuffisance cardiaque à fraction d'éjection réduite (HFrEF) d'origine ischémique. Alors que son état était stable depuis de nombreuses années, ses symptômes d'insuffisance cardiaque s'étaient récemment aggravés. Malgré l'augmentation des doses de diurétiques per os, il a dû être hospitalisé en raison d'une congestion aiguë nécessitant l'utilisation de diurétiques IV.
Aggravation de l'insuffisance cardiaque : un moment charnière dans le trajet de la maladie
Pour les patients, un premier épisode d'aggravation de l'insuffisance cardiaque est souvent le signe avant-coureur d'un cycle d'événements récurrents. En outre, un nouvel événement d'insuffisance cardiaque est associé à un moins bon pronostic. Dans un registre américain de plus de 11 000 patients souffrant d'insuffisance cardiaque, 56 % des patients ont été réhospitalisés dans les 30 jours suite à une détérioration de leur état.1 En moyenne, les patients sont réhospitalisés 2 fois, dans les 2 ans qui suivent un premier événement. Dans le registre américain Pinnacle, 1 patient sur 5 est même décédé dans les 2 ans suivant une première aggravation de son insuffisance cardiaque.1
Risque élevé malgré un traitement optimal de l'insuffisance cardiaque conforme aux recommandations
Le risque résiduel de décès cardiovasculaire ou de réhospitalisation pour insuffisance cardiaque dans l'année, dans les études cliniques récentes sur l'HFrEF avec un traitement moderne de l'insuffisance cardiaque, atteint 10,5 % dans PARADIGM- HF, 11,6 % dans DAPA-HF et 15,8 % dans EMPEROR-Reduced.2,3,4 Dans les études DAPA-HF et EMPEROR-Reduced, 16,3 % des patients du groupe dapagliflozine et 19,4 % du groupe empagliflozine ont atteint un critère d'évaluation primaire au cours de leur suivi.3,4 Même traité avec les 4 piliers modernes (ARNi, bêtabloquant, ARM et dapagliflozine), 1 patient sur 7 a présenté un événement d'insuffisance cardiaque dans l'étude DAPA-HF.3 Ileana Pina et Javed Butler soulignent combien il est important de discuter de ce risque avec le patient, sa famille et les aidants proches, pour les inciter à adapter le mode de vie du patient et à améliorer sa compliance thérapeutique.
Quelles voies aborder par le traitement de l'insuffisance cardiaque : stratégies actuelles et futures
Les voies physiopathologiques abordées par le traitement actuel sont premièrement la modulation neurohumorale avec la stimulation du système nerveux sympathique et du SRAA (inhibiteurs de l'ECA, ARB, ARNi, bêtabloquants et ARM), et deuxièmement, la modulation cardio-rénale et métabolique avec les inhibiteurs du SGLT2 (natriurèse, diurèse, inflammation et fibrose, glycosurie). Une troisième voie possible est la voie de signalisation NO-sGC-cGMP. Le stress oxydatif et la dysfonction endothéliale diminuent la biodisponibilité du NO, ce qui entraîne une dysfonction ventriculaire et vasculaire et contribue ainsi à l'insuffisance cardiaque. La stimulation directe de la GCs par le vericiguat peut normaliser la voie de signalisation du NO, avec un effet bénéfique sur le coeur (diminution de l'inflammation, de la fibrose et de l'hypertrophie), les vaisseaux sanguins (diminution de l'inflammation, augmentation de la vasodilatation) et les reins (diminution de la fibrose, augmentation du flux sanguin rénal).
Les orateurs - Justin Ezekowitz (Edmonton, Canada) et Finn Gustafsson (Copenhague, Danemark) - ont présenté 3 options pour traiter ce patient de 72 ans: augmenter les diurétiques, faire sortir le patient avec le traitement actuel et prévoir un suivi ambulatoire à court terme ou initier un traitement supplémentaire à l'hôpital. Le public et les experts ont choisi cette dernière option. Le traitement consiste à associer des médicaments qui agissent sur le SRAA (IEC, ARB, ARM), le système nerveux sympathique (bêtabloquant), le système des peptides natriurétiques (ARNi), le SGLT2 (SGLT2i) et l'axe NO-sGC-cGMP (vericiguat). Une approche multi-médicamenteuse réduit le risque de décès cardiovasculaire et d'hospitalisation pour insuffisance cardiaque chez les patients souffrant d'HFrEF. Si la dose optimale maximale n'est pas bien tolérée, il est recommandé d'associer plusieurs médicaments de différentes classes administrés à doses moindres plutôt que de viser la dose maximale d'un seul médicament.
Preuves scientifiques en faveur de l'utilisation du vericiguat après une aggravation de l'insuffisance cardiaque
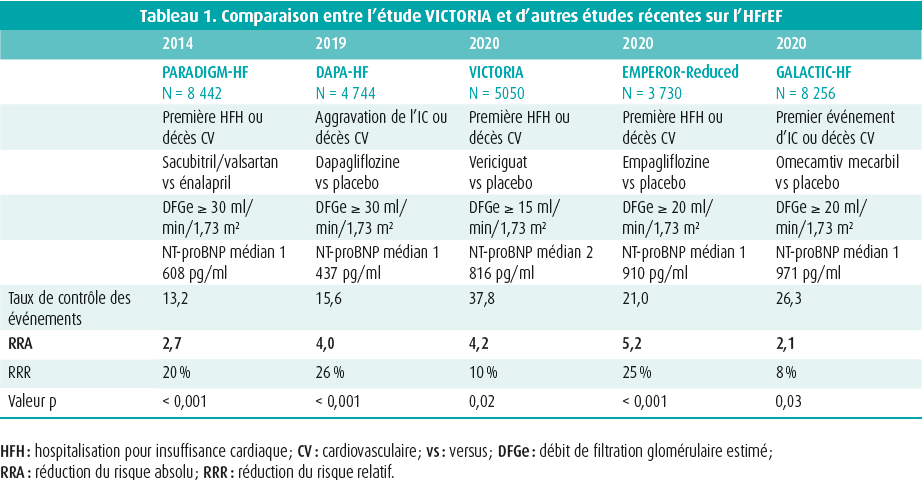
Les preuves scientifiques en faveur de l'utilisation du vericiguat chez les patients souffrant d'insuffisance cardiaque progressive viennent de l'étude VICTORIA, une étude randomisée, en double aveugle, contrôlée par placebo.5 Cette étude a inclus des patients souffrant d'insuffisance cardiaque chronique symptomatique (NYHA II-IV, fraction d'éjection ventriculaire gauche < 45 %) après une aggravation de leur insuffisance cardiaque, à savoir une décompensation récente (< 3 mois après une hospitalisation pour insuffisance cardiaque, 3-6 mois après une hospitalisation pour insuffisance cardiaque, < 3 mois après l'administration de diurétiques IV) et une élévation des peptides natriurétiques. Les patients randomisés pouvaient être hospitalisés ou ambulants, mais ils devaient être cliniquement stables (tension artérielle > 100 mmHg, arrêt des diurétiques IV depuis au moins 24 h). Dans ce cadre, la dose de vericiguat a été titrée de 2,5 mg à 5 mg, puis finalement à 10 mg ; cette dernière dose a été atteinte chez 89,2 % des patients après 12 mois. La fréquence élevée d'événements cliniques dans l'étude est frappante. On a constaté une nette réduction du critère d'évaluation primaire: première hospitalisation pour insuffisance cardiaque ou mortalité cardiovasculaire (HR 0,90 (IC à 95 % 0,82- 0,98), p = 0,002). Lorsque la population a été subdivisée en 4 groupes selon le taux initial de NT-proBNP, le critère d'évaluation primaire était significatif dans les 3 quartiles les plus bas. Dans une analyse séparée, le bénéfice du vericiguat était également présent chez les patients dont les taux de NT-proBNP allaient jusqu'à 8 000 pg/ml.6 Un taux de NT-proBNP > 8 000 pg/ml est plutôt exceptionnel lors de la sortie de l'hôpital et chez les patients ambulants (tableau 1).
Profil de sécurité du vericiguat
Après un événement, l'ajout de vericiguat au traitement existant chez les patients souffrant d'insuffisance cardiaque à fraction d'éjection réduite s'est avéré bien toléré. Par rapport au placebo, on ne note pas de différences significatives en termes d'hypotension ou de syncopes. Il n'y a pas de différences significatives sur le plan du DFGe au fil du temps. Le vericiguat apporte un bénéfice dans différents groupes de DFGe. Il n'y a pas d'impact cliniquement significatif sur les ions sodium ou potassium. Dans l'étude VICTORIA, on n'a pas observé de diminution cliniquement significative de la tension artérielle chez les patients fragiles.
Les recommandations des associations scientifiques récemment mises à jour reconnaissent-elles l'aggravation de l'insuffisance cardiaque comme entité clinique ?
Les recommandations 2021 de l'ESC sur l'insuffisance cardiaque indiquent que le vericiguat peut être envisagé pour le traitement des patients souffrant d'insuffisance cardiaque (classe NYHA II-IV), présentant une aggravation de leur affection malgré un traitement par IEC/ARNi, BB et ARM (recommandation de classe IIb, niveau de preuve B).8 Les recommandations 2022 de l'AHA/ACC/ HFSA subdivisent l'insuffisance cardiaque symptomatique de stade C en un trajet d'insuffisance cardiaque de novo, d'amélioration des symptômes, d'insuffisance cardiaque persistante et d'aggravation de l'insuffisance cardiaque.9 Chez certains patients à haut risque souffrant d'HFrEF récemment progressive, le vericiguat peut être envisagé (classe IIb, niveau de preuve B-R). L'aggravation de l'insuffisance cardiaque doit être considérée comme un phénotype distinct.
Comment le vericiguat peut-il être instauré après une aggravation de l'insuffisance cardiaque ?
Dans l'étude VICTORIA, l'effet sur le critère d'évaluation primaire était indépendant du moment de l'événement index.6
En premier lieu, le patient doit être stabilisé, décongestionné et avoir une tension artérielle acceptable. Ensuite, le traitement peut être instauré pendant l'hospitalisation ou peu après, en ambulatoire, selon les pratiques locales. Il est important que les diurétiques IV aient été arrêtés depuis au moins 24 heures et que le DFGe soit égal ou supérieur à 15. La dose initiale, soit 2,5 mg une fois par jour, est portée à 5 mg puis 10 mg, en respectant chaque fois un intervalle de 2 semaines. Comme le recommande l'ESC, il est préférable de réévaluer les patients en consultation après 1 à 2 semaines.8 L'association cliniquement la plus pertinente à éviter est celle avec les inhibiteurs de la PDE-5. Aucun monitoring spécifique n'est requis. Le produit peut être utilisé en cas d'insuffisance rénale avancée jusqu'à une clairance de 15 ; cependant, le vericiguat n'a pas été étudié chez des patients dialysés. On a observé de rares cas d'anémie avec une diminution du taux d'hémoglobine, qui se stabilise après 16 semaines d'utilisation du vericiguat.
En conclusion, le vericiguat est recommandé dans la prise en charge des patients souffrant d'insuffisance cardiaque dont l'état s'aggrave, en combinaison avec les IEC/ARNi, les ARM, les bêtabloquants et les SGLT2i.
Références
- Butler, J., Yang, M., Manzi, M.A., Hess, G.P., Patel, M.J., Rhodes, T., Givertz MM. Clinical Course of Patients With Worsening Heart Failure With Reduced Ejection Fraction. J Am Coll Cardiol, 2019, 73 (8), 935-944.
- McMurray, J.J., Packer, M., Desai, A.S., Gong, J., Lefkowitz, M.P., Rizkala, A.R. et al. Angiotensin-neprilysin inhibition versus enalapril in heart failure. N Engl J Med, 2014, 371 (11), 993-1004.
- McMurray, J.J.V., Solomon, S.D., Inzucchi, S.E., Kober, L., Kosiborod, M.N., Martinez, F.A. Dapagliflozin in Patients with Heart Failure and Reduced Ejection Fraction. N Engl J Med, 2019, 381 (21), 1995-2008.
- Packer, M., Anker, S.D., Butler, J., Filippatos, G., Pocock, S.J., Carson, P. et al. Cardiovascular and Renal Outcomes with Empagliflozin in Heart Failure. N Engl J Med, 2020, 383 (15), 1413-1424.
- Armstrong, P.W., Pieske, B., Anstrom, K.J., Ezekowitz, J., Hernandez, A.F., Butler, J. et al. Vericiguat in Patients with Heart Failure and Reduced Ejection Fraction. N Engl J Med, 2020, 382 (20), 1883-1893.
- Ezekowitz, J.A., O'Connor, C.M., Troughton, R.W., Alemayehu, W.G., Westerhout, C.M., Voors, A.A. et al. N-Terminal Pro-B-Type Natriuretic Peptide and Clinical Outcomes: Vericiguat Heart Failure With Reduced Ejection Fraction Study. JACC Heart Fail, 2020, 8 (11), 931-939.
- Teerlink, J.R., Diaz, R., Felker, G.M., McMurray, J.J.V., Metra, M., Solomon, S.D. et al. Cardiac Myosin Activation with Omecamtiv Mecarbil in Systolic Heart Failure. N Engl J Med, 2021, 384 (2), 105-116.
- McDonagh, T.A., Metra, M., Adamo, M., Gardner, R.S., Baumbach, A., Böhm, M. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J, 2021, 42 (36), 3599-3726. doi: 10.1093/eurheartj/ehab368. Erratum in: Eur Heart J, 2021, 42 (48), 4901.
- Heidenreich, P.A., Bozkurt, B., Aguilar, D., Allen, L.A., Byun, J.J., Colvin, M.M. et al. 2022 AHA/ACC/HFSA Guideline for the Management of Heart Failure: A Report of the American College of Cardiology/ American Heart Association Joint Committee on Clinical Practice Guidelines. J Am Coll Cardiol, 2022, 79 (17), e263-e421.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.