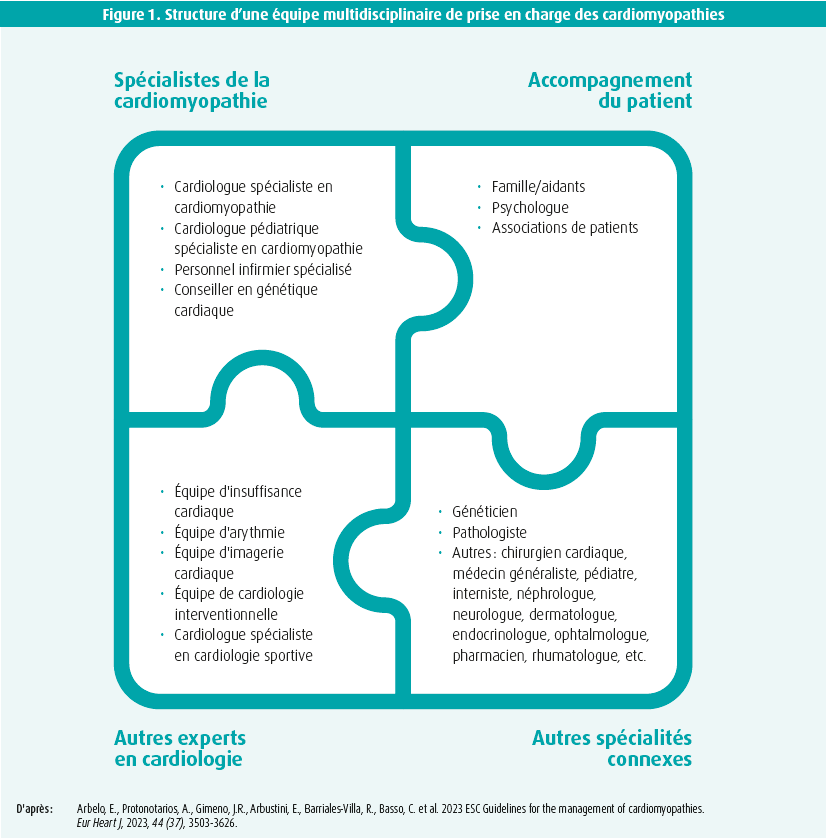
La cardiomyopathie hypertrophique (CMH) est une maladie du muscle cardiaque caractérisée par la présence d'une hypertrophie (affectant principalement le ventricule gauche, mais pouvant atteindre les deux ventricules) survenant en l'absence d'une autre cause cardiaque, systémique ou métabolique.1-3 Son diagnostic repose donc sur la mise en évidence d'une hypertrophie ventriculaire gauche en l'absence de conditions de charge anormales ou de maladie infiltrative, avec une présence concomitante et à des degrés divers de fibrose, d'anomalies de l'appareil mitral, d'altérations de la microcirculation, et d'anomalies électriques et échocardiographiques.1-3 Chez les adultes, on retient une hypertrophie liée à une cardiomyopathie lorsque la paroi du myocarde dépasse 15 mm dans un ou plusieurs segment(s), ou une hypertrophie supérieure à 13 mm en présence d'un historique familial positif, de manifestations extracardiaques, ou d'anomalies ECG, biologiques ou suggestives à l'imagerie multimodale.2,3 Chez les enfants, l'hypertrophie est retenue lorsque les dimensions dépassent de deux déviations standards les normes pour l'âge et le sexe.1-3 Pour en poser le diagnostic, l'imagerie multimodale et la génétique occupent une place centrale, avec néanmoins une nécessité reconnue de prise en charge globale des patients par une équipe multidisciplinaire dépassant le cadre de la cardiologie, l'imagerie et la génétique (figure 1).3 L'une des clés du diagnostic repose sur la différenciation des affections sarcomériques par rapport aux affections confondantes (phénocopies) comme les maladies de surcharge, la maladie de Fabry et les maladies neuro musculaires.
La CMH est une maladie fréquente dont la prévalence est chiffrée entre 1/200 et 1/500, mais dont l'expression clinique peut être très variable, allant de patients asymptomatiques à des patients présentant de l'insuffisance cardiaque, des syncopes, des douleurs thoraciques, des troubles du rythme (cause fréquente de morbidité chez ces patients) et des cas de mort subite, qui en sont parfois la première manifestation.1-3
La physiopathologie de cette maladie repose sur une anomalie de tension du myocarde, laquelle entraîne secondairement une anomalie de structure du tissu myocardique comportant une désorganisation des fibres (« cardiac disarray »), une hypertrophie des cellules myocardiques et une fibrose, dont l'étendue peut être très variable.4 Il en découle une rigidité du myocarde entraînant des complications multiples, dont une dysfonction diastolique, de l'obstruction dynamique (par réduction de la taille des cavités cardiaques et conflit anatomique) et des anomalies de la valve mitrale (mouvement systolique antérieur, déformation secondaire et anomalies anatomiques des piliers ou de la valve, entraînant une insuffisance mitrale parfois sévère). On note également la survenue d'arythmies pouvant être ventriculaires et entraîner des accidents rythmiques, voire une mort subite, notamment chez les jeunes (il s'agit de la première cause de mort subite chez les sportifs), ou supraventriculaires (la fibrillation auriculaire étant associée à une morbidité très importante secondaire à la survenue d'AVC chez ces patients). De l'ischémie myocardique peut également se voir. Le spectre clinique est donc celui d'une insuffisance cardiaque, de troubles du rythme, de syncopes, de mort subite, de pathologies valvulaires et de douleurs thoraciques entraînant une morbidité et une mortalité importantes.
La cardiomyopathie hypertrophique obstructive
L'obstruction est une complication fréquente des CMH, définissant alors une cardiomyopathie hypertrophique obstructive (CMO). Une obstruction est présente dès l'identification, à l'échocardiographie, d'un gradient de plus de 30 mmHg.3 Par convention, ce gradient devient significatif (et peut dès lors justifier une prise en charge thérapeutique) s'il dépasse 50 mmHg, soit d'emblée, soit à la suite de manoeuvres de provocation (manoeuvre de Valsalva) ou lors d'une échocardiographie d'effort, surtout si le patient est symptomatique.1-3 Le niveau d'obstruction varie sur le plan anatomique, pouvant se situer le plus fréquemment au niveau de la chambre de chasse du ventricule gauche (CCVG). Cette forme est alors liée en grande partie à l'aspiration de la valve mitrale en systole secondaire à l'HVG septale, mais aussi aux anomalies anatomiques et d'implantation des piliers de la valve mitrale. L'obstruction peut être intraventriculaire, en général liée à la sévérité de l'hypertrophie et parfois à des anomalies d'implantation des piliers de la valve mitrale.1-3 à ce jour, on estime qu'une obstruction est retrouvée chez environ 50-60 % des patients (ces chiffres pouvant monter jusqu'à 75 % d'après des séries américaines).5 Cette obstruction peut être présente d'emblée (chez environ 30 % des patients) ou se détecter à la suite d'une épreuve de provocation (manoeuvre de Valsalva ou échocardiographie d'effort) révélant alors les 30 % de cas restants, ce qui justifie la réalisation systématique de cette épreuve lors de l'évaluation des patients (figure 2). En effet, la présence d'une obstruction est un facteur péjoratif pour le patient et est associée à une majoration des signes d'insuffisance cardiaque et du risque de syncope, comportant un risque accru d'ischémie, une augmentation des troubles du rythme et un risque de mort subite.

En pratique, il est donc recommandé d'évaluer la présence d'une obstruction chez tout patient symptomatique présentant une CMH, au moyen d'une échocardiographie de repos et d'effort en l'absence d'obstruction détectable au repos, avec un seuil de signification du gradient fixé à 50 mmHg (recommandation de classe I-B).1,2 Chez les patients asymptomatiques, l'obstruction peut également être recherchée, selon les mêmes modalités, avec pour objectif de prévenir les complications liées à la majoration de charge du VG (IIa-C).1,2
Prise en charge thérapeutique de l'obstruction dans les CMH
La prise en charge de l'obstruction repose à ce jour sur les éléments suivants :1-3
- Des mesures hygiéno-diététiques visant à éviter la déshydratation et les exercices intenses et violents, évitant la prise d'alcool et favorisant la perte de poids ;
- L'éviction de traitements vasodilatateurs, ce qui inclut la majorité des anti-hypertenseurs, les nitrés et les antagonistes de la phosphodiestérase (IIa-C) ;
- Le maintien des patients en rythme sinusal ou, à défaut, un renforcement du « rate control » permettant d'assurer un meilleur remplissage du VG (IIa-C) ;
- L'administration de médicaments ayant un effet bradycardisant ou inotrope négatif, favorisant un meilleur remplissage du VG (en allongeant la durée de la diastole) et diminuant la contractilité (effet inotrope négatif). Dans cette catégorie, on retrouve :
- Les bêtabloquants non vasodilatateurs, qui constituent la base de la prise en charge thérapeutique des patients avec une CMH, et en particulier des patients obstructifs (I-B) ;3
- Les antagonistes calciques non dihydropyridiniques (vérapamil ou diltiazem), qui peuvent soit renforcer l'effet des bêtabloquants (si ces derniers ont un effet insuffisant en monothérapie, et pour autant que la tension artérielle et le rythme cardiaque le permettent), soit être prescrits à la place des bêtabloquants (en cas d'intolérance à ceux-ci) (I-B) ;3
- Le disopyramide, un antiarythmique de classe I-A ayant un effet inotrope négatif et pouvant également être proposé en addition des bêtabloquants (ou, plus rarement, des antagonistes calciques) (I-B).3 Son utilisation est limitée à la suite de l'allongement du QT, de la survenue d'hypotension ou de la présence de manifestations anticholinergiques (yeux secs, rétention urinaire, constipation) réduisant son utilisation au quotidien (I-B).3 Le disopyramide est de ce fait très peu utilisé à ce jour en Belgique, et la molécule n'est pas reconnue dans cette indication ;
- Le mavacamten, un nouvel inhibiteur allostérique sélectif de la myosine cardiaque permettant de réduire la contractilité myocardique en inhibant l'ATPase de la myosine, source de la formation excessive des ponts actine-myosine. Par ce mécanisme d'action tout à fait original (le premier de cette classe thérapeutique), le mavacamten relâche le myocarde et cible le mécanisme physiopathologique responsable des CMH et de l'état d'hypercontractilité qui y est associé. Après une analyse d'efficacité et de sécurité dans l'étude de phase 2 PIONEER6, son efficacité clinique dans le traitement des CMO a été démontrée il y a peu dans l'étude de phase 3 EXPLORER-HCM7 puis, plus récemment encore, dans l'étude VALOR.8,9 Au vu de ces résultats, le mavacamten se positionne comme une molécule de choix pour améliorer le statut fonctionnel des patients et réduire le gradient d'obstruction, et il est proposé comme thérapie additive aux traitements actuels pour réduire les besoins et être une alternative aux techniques de réduction septale ;
Dans l'étude de phase 2 PIONEER6, le mavacamten a été administré après avoir arrêté la prise de bêtabloquants, antagonistes calciques et disopyramide (cohorte A), ou en plus d'un traitement par bêtabloquants (cohorte B). Cette étude menée exclusivement dans des centres américains a inclus 21 patients (11 dans la cohorte A et 10 dans la cohorte B). L'étude PIONEER a montré que le mavacamten permet de réduire efficacement le gradient post-effort dans la CCVG de 89 mmHg en moyenne dans la cohorte A (en partant de 103 mmHg, soit une réduction de 82 %), et de 25 mmHg dans la cohorte B (en partant de 86 mmHg, soit une réduction de 29 %). Il convient de noter que cet effet est observé tant chez les patients porteurs de mutations sarcomériques que chez ceux n'en ayant pas. Cela indique que le mavacamten est efficace pour un large spectre de patients atteints de CMO. Par ailleurs, il apparaît déjà dans cette étude de phase 2 un signal positif en faveur du mavacamten en termes de PvO2, d'amélioration de classe NYHA d'une classe fonctionnelle, et d'une réduction du NT-proBNP ;
Dans l'étude de phase 3 EXPLORER-HCM7, il a été montré que le mavacamten est cliniquement efficace chez les patients symptomatiques porteurs d'une CMO (NYHA II-III et FEVG > 55 %). Initialement prescrit à une dose de 5 mg, puis adapté à une dose de 2,5 ; 5 ; 10 ou 15 mg selon la FEVG et la réponse sur le gradient, le mavacamten réduit le gradient au niveau de la CCVG sur une durée de 30 semaines et améliore le statut fonctionnel des patients. Ainsi, on observe une amélioration de la PvO2 de plus de 1,5 ml/kg/min et une amélioration de la classe NYHA d'au moins une catégorie, ou une amélioration de la PvO2 de plus de 3 ml/kg sans aggravation de la classe fonctionnelle NYHA chez 37 % des patients sous mavacamten, contre 17 % dans le groupe placébo (p = 0,005). Il est à noter que 20 % des patients ont présenté, outre une amélioration de plus d'une classe fonctionnelle, une amélioration de leur PvO2 de plus de 3 ml/kg/min (contre 8 % dans le groupe placébo ; p = 0,0005). à côté de cette amélioration fonctionnelle, on observe dans l'étude EXPLORER-HCM une réduction significative du gradient maximal post-exercice (réduction de 47 mmHg dans le groupe mavacamten, contre 10 mmHg dans le groupe placébo ; p < 0,0001). En outre, le gradient de repos ou post-Valsalva est significativement amélioré. Parallèlement, la prise de mavacamten est associée à une amélioration des scores de qualité de vie (KCCQ-CSS), une réduction des sensations d'essoufflement (amélioration du score HCMSQ-SoB) et une réduction du NT-proBNP et de la cTnI. Il est intéressant de remarquer qu'il n'y a pas eu plus d'effets secondaires dans le groupe mavacamten que dans le groupe placébo. Seule une réduction transitoire et parfaitement réversible de la FEVG à la suite de la réduction de dose a pu être observée sur un petit groupe de patients, justifiant un monitoring de la FEVG lors de l'administration de ce traitement. Des données sur le long terme sont actuellement collectées dans le cadre de l'étude d'extension (MAVA-LTE) et confirment les résultats de cette étude initiale ;
De manière très intéressante, la prise de mavacamten semble associée à une réduction de la masse myocardique et de l'épaisseur maximale des parois VG dans la sous-étude IRM d'EXPLORER-HCM, avec une réduction du volume de l'oreillette gauche. Ceci suggère qu'il existe un effet direct sur le muscle myocardique, ou que la réduction des pressions intraventriculaires a un effet favorable sur le remodelage et la fibrose des parois ventriculaires ;10
- Les techniques de réduction septale : la chirurgie de myectomie avec ou sans plastie mitrale, ou la réduction septale par alcoolisation septale percutanée. Ces techniques de réduction septale doivent être proposées aux patients présentant un gradient résiduel significatif (> 50 mmHg au repos ou après provocation) en présence de symptômes (NYHA II-IV, syncopes d'effort ou post-effort, SAM et insuffisance mitrale secondaire) en dépit d'un traitement maximal correctement titré (et à la dose maximale tolérée). Compte tenu des complications potentielles des techniques de réduction septale et de la nécessité d'une expertise technique pour leur réalisation, ces deux procédures (chirurgie et alcoolisation) doivent être pratiquées dans des centres experts, chez des patients ayant bénéficié d'une mise au point exhaustive permettant une détermination précise du niveau et du mécanisme de l'obstruction. La mise au point de tels patients doit inclure un bilan lésionnel (y compris valvulaire) complet. à défaut, la procédure risque d'être vaine ou insuffisante. Par ailleurs, l'évaluation du risque d'arythmie ventriculaire et de mort subite doit être prudente ;
- Pour la chirurgie, le taux de succès à long terme est de l'ordre de 70-80 %, avec des résultats bénéfiques surtout chez les hommes de moins de 50 ans, en rythme sinusal, avec des OG peu dilatées (< 46 mm). La chirurgie offre l'avantage de pouvoir être couplée à un geste sur la valve mitrale en cas de besoin (réalisé chez 10-20 % des patients). Les complications en sont les troubles de conduction AV (survenant chez 10-15 % des patients et nécessitant l'implantation d'un pacemaker), des défauts septaux (CIV) ou des régurgitations aortiques secondaires. L'identification du niveau d'obstruction est par ailleurs essentielle pour assurer un geste efficace ;
- Pour la myectomie septale, le succès de la procédure dépendra de la présence (inconstante) d'une branche septale de l'IVA, permettant alors une injection d'alcool dans le septum interventriculaire proximal, ce qui provoque la survenue d'une cicatrice fibreuse dans ce secteur. La réalisation de cette procédure est très délicate (en particulier la décision de la branche et du volume d'alcool à injecter, laissant place à une importante variabilité dans le degré de succès). Des nécroses induites peuvent survenir et être soit insuffisantes, soit excessives, menant alors à des complications comme des troubles de conduction, des perforations septales ou des complications rythmiques. Lorsque l'alcoolisation septale est réalisée dans des centres experts à gros volume et sous contrôle échocardiographique avec injection de contraste (et dans ces conditions seulement), son taux de succès est alors proche de celui de la chirurgie. Les complications principales de cette procédure sont les troubles de conduction AV (pouvant toucher jusqu'à 20 % des patients), la survenue de blocs de branche ou la survenue d'arythmies ventriculaires.
Il est important de noter que l'étude VALOR-HCM9 a évalué l'effet du mavacamten pour réduire le nombre de procédures de réduction septale chez des patients souffrant de CMO symptomatique, au sommet du traitement médical maximal toléré par bêtabloquants, antagonistes calciques et disopyramide. Après 16 semaines, seuls 17 % des patients étaient éligibles pour une réduction septale dans le groupe mavacamten, contre 76 % dans le groupe contrôle, ce qui représente une diminution significative du besoin de recours à une manoeuvre de réduction septale. Cette diminution se confirme à 32 semaines, avec seuls 10 % des patients dans le groupe mavacamten qui répondent alors aux critères de réduction septale.8 Dans l'étude VALOR, on retrouve par ailleurs une réduction significative du gradient CCVG post-exercice et une amélioration de la classe fonctionnelle chez plus de 80 % des patients. Ces données confirment donc l'efficacité clinique du mavacamten, soulignent les importantes limites d'efficacité du traitement par bêtabloquants/antagonistes calciques/disopyramide seuls, et laissent entrevoir une réduction du recours aux manoeuvres de réduction septale à la suite de l'avènement du mavacamten.
- Le pacing ventriculaire : cette approche est peu utilisée dans ce but, en raison d'une efficacité moindre par comparaison aux stratégies de réduction septale. Elle reste néanmoins une option chez les patients nécessitant un pacemaker pour d'autres raisons.
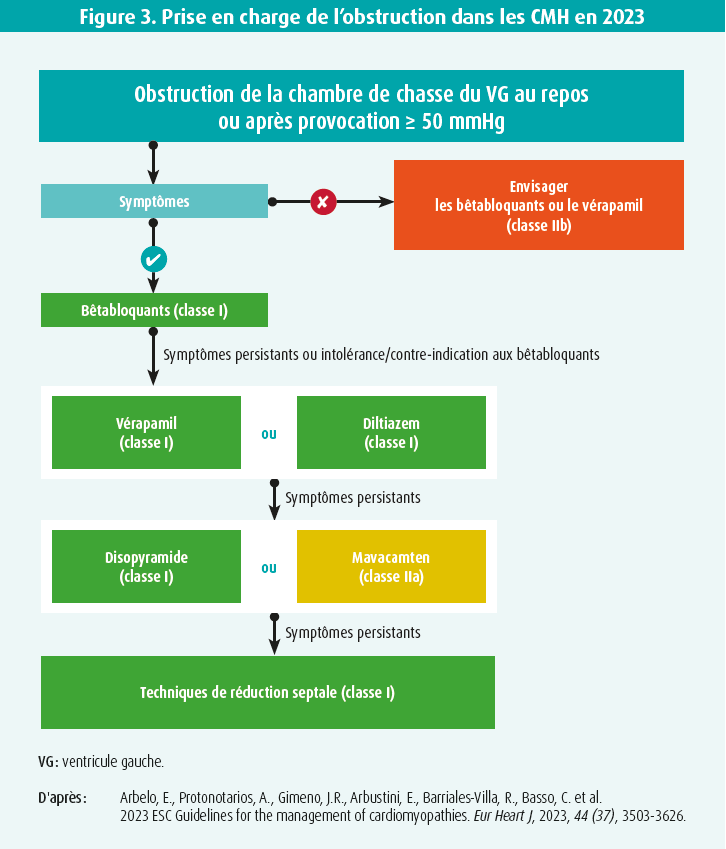
Sur la base des molécules à disposition et des techniques mécaniques, il est actuellement admis que le traitement médical doit être proposé en première intention pour traiter une obstruction symptomatique. Ce traitement médical repose d'abord sur la prescription de bêtabloquants (et/ou d'antagonistes calciques, selon le profil et la réponse du patient), avec un recours en seconde ligne au disopyramide ou au mavacamten, en cas de contrôle insuffisant de l'obstruction (IIa-A) (figure 3). Dans les cas exceptionnels où ni les bêtabloquants, ni les antagonistes calciques, ni le disopyramide ne peuvent être prescrits pour des raisons d'intolérance, le mavacamten pourrait être prescrit en monothérapie (IIa-B).3 Quelle que soit la molécule ou combinaison de molécules utilisée, le traitement doit être titré et ajusté à intervalles réguliers pour atteindre la dose maximale tolérée. Les techniques de réduction septale sont gardées en dernière ligne, chez les patients échappant au traitement médical. Compte tenu des résultats de l'étude VALOR9, il est à parier que ces procédures se feront de plus en plus rares.
Conclusion
La CMH est une maladie fréquente et complexe aux multiples facettes. La prise en charge de la CMO symptomatique connaît une ère nouvelle, avec l'avènement d'une nouvelle classe de molécules capables d'inhiber spécifiquement la liaison actine-myosine du muscle cardiaque et permettant ainsi de cibler le mécanisme physiopathologique responsable de l'hypertrophie. Parmi ces molécules, le mavacamten est la première capable d'améliorer l'obstruction des patients et leur statut fonctionnel. Au-delà de ces bénéfices actuellement établis, le mécanisme d'action du mavacamten laisse entrevoir des résultats prometteurs quant au remodelage myocardique, à la fibrose et au contrôle de l'hypertrophie, permettant ainsi d'imaginer un effet clinique bénéfique beaucoup plus large, celui-ci étant actuellement en cours d'évaluation dans divers essais cliniques (études ODYSSEY-HCM, MEMENTO e.a.). Avec le mavacamten, de nouvelles possibilités s'offrent à nous pour la prise en charge des CMH, faisant entrer en clinique des thérapies ciblées permettant de contrer les mécanismes physiopathologiques des maladies du muscle cardiaque.
Références
- Ommen, S. R., Mital, S., Burke, M.A., Day, S.M., Deswal, A., Elliot, P. et al. 2020 AHA/ACC Guideline for the Diagnosis and Treatment of Patients With Hypertrophic Cardiomyopathy: Executive Summary. Circulation, 2020, 142 (25), e558-e631.
- Elliott, P.M., Anastasakis, A., Borger, M.A., Borggrefe, M., Cecchi, F., Charron, P. et al. 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy: the Task Force for the Diagnosis and Management of Hypertrophic Cardiomyopathy of the European Society of Cardiology (ESC). Eur Heart J, 2014, 35 (39), 2733-2779.
- Arbelo, E., Protonotarios, A., Gimeno, J.R., Arbustini, E., Barriales-Villa, R., Basso, C. et al. 2023 ESC Guidelines for the management of cardiomyopathies. Eur Heart J, 2023, 44 (37), 3503-3626.
- Spudich, J. A. Hypertrophic and dilated cardiomyopathy: four decades of basic research on muscle lead to potential therapeutic approaches to these devastating genetic diseases. Biophys J, 2014, 106 (6), 1236-1249.
- Maron, M. S., Olivotto, l., Zenovich, A.G., Link, M.S., Pandian, N.G., Kuvin, J.T. et al. Hypertrophic cardiomyopathy is predominantly a disease of left ventricular outflow tract obstruction. Circulation, 2006, 114 (21), 2232-2239.
- Heitner, S. B., Jacoby, D., Lester, S.J., Owens, A., Wang, A., Zhang, A.D. et al. Mavacamten Treatment for Obstructive Hypertrophic Cardiomyopathy: A Clinical Trial. Ann Intern Med, 2019, 170 (11), 741-748.
- R., Abraham, T.P., Masri, A. Garcia-Pavia, P. et al. Mavacamten for treatment of symptomatic obstructive hypertrophic cardiomyopathy (EXPLORER-HCM): a randomised, double-blind, placebocontrolled, phase 3 trial. The Lancet, 2020, 396 (10253), 759-769.
- Desai, M. Y., Owens, A., Geske, J.B., Wolski, K., Saberi, S., Wang, A. et al. Dose-Blinded Myosin Inhibition in Patients with Obstructive HCM Referred for Septal Reduction Therapy: Outcomes Through 32-Weeks. Circulation, 2022, 147, 850-863.
- Desai, M. Y., Owens, A., Geske, J.B., Wolski, K., Naidu, S.S., Smedira, N.G. et al. Myosin Inhibition in Patients With Obstructive Hypertrophic Cardiomyopathy Referred for Septal Reduction Therapy. J Am Coll Cardiol, 2022, 80 (2), 95-108.
- Saberi, S., Cardim, N., Yamani, M., Schulz-Menger, J., Li, W., Florea, V. et al. Mavacamten Favorably Impacts Cardiac Structure in Obstructive Hypertrophic Cardiomyopathy: EXPLORER-HCM Cardiac Magnetic Resonance Substudy Analysis. Circulation, 2021, 143 (6), 606-608.
Aucun élément du site web ne peut être reproduit, modifié, diffusé, vendu, publié ou utilisé à des fins commerciales sans autorisation écrite préalable de l’éditeur. Il est également interdit de sauvegarder cette information par voie électronique ou de l’utiliser à des fins illégales.