On behalf of the Belgian Working Group on Adult Congenital Heart Disease
Hemodynamische veranderingen tijdens zwangerschap: waar moeten we ons zorgen over maken?
Els Troost
Incidentie
Uit epidemiologische gegevens weten we dat actueel tot 4 % van alle zwangerschappen in westerse landen gecompliceerd wordt door een onderliggend, al dan niet gekend, cardiaal probleem. De verbeterde overleving van congenitale hartaandoeningen tot op volwassen leeftijd laat deze patiënten vragen stellen over een mogelijke kinderwens. Daarnaast schuift de leeftijd van een eerste zwangerschap op naar een oudere leeftijd en worden we geconfronteerd met een epidemie van cardiovasculaire risicofactoren zoals diabetes, obesitas en arteriële hypertensie waardoor verwacht kan worden dat deze incidentie mogelijk nog toeneemt.
De ROPAC-studie, een multicentrisch en multinationaal register, gesteund door de ESC rapporteert de maternale en foetale evolutie en de verloskundige aspecten bij patiënten met een onderliggende structurele, congenitale of ischemische hartaandoening en illustreert duidelijk dat de hemodynamische veranderingen tijdens de zwangerschap een negatieve impact kunnen hebben op de maternale gezondheid. Van de beschreven populatie moet 26 % van de moeders tijdens de zwangerschap worden gehospitaliseerd, de helft van hen vanwege een hartfalenproblematiek. De maternale mortaliteit tijdens zwangerschap loopt op tot 1 %, wat 100 keer hoger is dan in een normale populatie.
Hemodynamische veranderingen tijdens zwangerschap en arbeid
Wanneer we de ROPAC-data even analyseren, kunnen we vaststellen dat er tijdens de zwangerschap enkele episodes zijn waarin het risico op hartfalen meer piekt. Een eerste episode doet zich voor in het vroege tweede trimester rond 23 tot 30 weken, een tweede golf wordt gezien in de eerste week tot 4 weken postpartaal.
Dit verloop is op zich goed te begrijpen als we de hemodynamische veranderingen tijdens de zwangerschap even onder de loep nemen.
Reeds in de eerste 8 tot 12 weken van de zwangerschap nemen het hartdebiet en het plasmavolume snel toe; nadien is er nog een gestage toename tot in het tweede trimester waarbij een plateaufase rond 22 tot 24 weken van de zwangerschap bereikt wordt. Op dat ogenblik is het hartdebiet reeds met 30 tot 50 % toegenomen. Deze toename in hartdebiet is vooral te wijten aan een toename in slagvolume, meer dan een toename in hartritme dat vooral van belang is in de loop van het derde trimester. De hormonale veranderingen tijdens zwangerschap zorgen voor een vasodilatatie en een afname van de systemische vasculaire weerstand om deze volumebelasting op te vangen. De ontwikkeling van een lage weerstand in de uteroplacentaire circulatie levert daaraan een belangrijke bijdrage. Als gevolg zal de bloeddruk zowel systolisch als diastolisch zakken waarbij het laagste peil rond 20 weken van de zwangerschap bereikt wordt om nadien geleidelijk weer op te klimmen tot aan het peil voor de zwangerschap.
Het is dan ook geen verrassing dat vooral letsels met een obstructief karakter of gefixeerde preload mogelijk gecompliceerd verlopen. Het zijn vooral stenotische valvulaire of subvalvulaire letsels, cardiopathieën met verminderde ventriculaire functie, systemisch rechter ventrikel, fontancirculatie en eisenmengersyndroom of cyanogeen hartlijden die onvoldoende reserve hebben om de fysiologische veranderingen tijdens zwangerschap op te vangen. Daarnaast zijn de aandoeningen met een aortopathie in familiale of syndromale vorm of deze geassocieerd aan een bicuspiede aortaklep onder hormonale impregnatie van de zwangerschap gevoeliger voor de effecten van vasodilatatie met mogelijk verhoogd risico op dissectie.
De maximale stijging van het hartdebiet wordt weliswaar genoteerd tijdens de arbeid, vooral tijdens uteriene contracties. Bovendien kunnen de herhaalde en verlengde valsalvamaneuvers grote schommelingen in hartdebiet en polsfrequentie met zich meebrengen boven op het adrenergisch effect van de pijnlijke weeën. Tijdens de tweede fase van de arbeid neemt hierdoor het hartdebiet met nog eens 50 % toe. Het advies geldt dan ook om patiënten met een mogelijk verhoogd risico op hemodynamische instabiliteit in de linker zijligging te plaatsen om compressie van de vena cava inferior te vermijden en een stabielere veneuze retour te behouden. In condities waarin wordt aangenomen dat verlengde valsalvamaneuvers vermeden moeten worden, moet de keuze tussen een primaire sectio of een geassisteerde vaginale bevalling met ventouse of forceps afgewogen worden. Hoewel de keuze voor een primaire sectio gereserveerd wordt voor obstetrische indicaties, wordt algemeen aanvaard dat toestanden met ernstige LVOT-obstructie, fragiele aorta's, pulmonale hypertensie of maternale cyanose, sterk symptomatische patiënten in NYHA-klasse III of IV en ernstige LV-disfunctie een contra-indicatie inhouden voor doorgedreven persbewegingen; bij deze patiënten wordt dan ook vaak geopteerd voor een geplande sectio.
Ook in het vroege postpartum treden nog uitgesproken hemodynamische veranderingen op. Er is namelijk een acute toename van preload ten gevolge van decompressie van de vena cava inferior en een autotransfusie-effect van de krachtige uteruscontracties. Dat houdt dan ook een verhoogd decompensatiegevaar in voor de meer precaire letsels in de eerste uren na de partus. Deze hemodynamische parameters zullen dan geleidelijk aan weer normaliseren over het verloop van enkele weken.
Anesthesie tijdens arbeid
Het behoeft weinig betoog dat arbeid en bevalling veel pijn met zich meebrengen en dat vooral in patiënten met een onderliggende hartaandoening een goede anesthesie en pijncontrole meer dan wenselijk zijn.
We moeten echter wel beseffen dat neuraxiale anesthesie op haar beurt echter hemodynamische effecten uitspeelt en dat de keuze tussen epidurale en spinale anesthesie afgewogen moet worden. Het voordeel van epidurale anesthesie is de tragere start waardoor er minder hypotensie en de mogelijkheid voor verdere titratie via een pompsysteem is. Het nadeel is echter het minder betrouwbare of moeilijker voorspelbare effect.
Spinale anesthesie daarentegen heeft een krachtiger effect op de systeemvasculaire weerstand en kan diepe hypotensie veroorzaken. Het voordeel is wel het meer betrouwbare en krachtiger analgetisch effect maar tegen de prijs van een snel inzettende sympathectomie. Dat houdt ook in dat de meer complexere hartaandoeningen waarin het wenselijk is om valsalvamaneuvers en verlengde arbeid te vermijden, net gevoeliger kunnen zijn voor de nadelige hemodynamische effecten van anesthesie.
Obstetrische complicaties
Naast de voorspelbare of gekende maternale condities zijn er echter minder voorspelbare obstetrische factoren die de hemodynamische belasting van zwangerschap kunnen doen toenemen. De meest frequente zijn zwangerschapshypertensie en pre-eclampsie die tot 8 % van alle normale zwangerschappen kunnen compliceren. De precieze oorzaak van pre-eclampsie is nog steeds niet goed bekend maar zou berusten op een endotheliale en vasculaire maladaptatie geassocieerd met metabole, circulatoire, hemostatische en immunologische afwijkingen. Het leidt tot een onvoldoende ontwikkeling van de spirale arteries in het myometrium van de uterus en tot placentaire malfunctie. In een ernstiger spectrum kan dat leiden tot een slechtere uitkomst voor zowel moeder als foetus met bovendien een hogere recidiefkans in toekomstige zwangerschappen. Als pre-eclampsie zich ontwikkelt in patiënten met een onderliggende hartaandoening kan dit bovendien sneller evolueren naar klinisch hartfalen en longoedeem.
Preconceptiecounseling
Dit alles illustreert duidelijk de nood aan grondige preconceptiecounseling en voor systematische cardiale en gynaecologische follow-up tijdens de zwangerschap (figuur 1). Vooral de evolutie tijdens het tweede trimester van de zwangerschap moet beoordeeld worden omdat deze fase vanuit hemodynamisch standpunt prognostisch kan zijn voor het verdere verloop van de zwangerschap. We moeten echter evenzeer beseffen dat onvoorspelbare obstetrische factoren de zwangerschap verder kunnen compromitteren en dat er dus een lage drempel moet bestaan voor nauwe maternale en foetale follow-up bij hoogrisicozwangerschappen.

ESC guidelines: hartaandoeningen tijdens zwangerschap
Jolien Roos-Hesselink
ESC guidelines 2018
In 2018 werden de meest recente ESC-richtlijnen rond het beleid van cardiovasculaire aandoeningen tijdens zwangerschap gepubliceerd.
Deze richtlijnen focussen op het verhoogde risico op hartfalen, aritmieën, trombose en aortadissectie tijdens zwangerschap bij patiënten met een al dan niet vooraf gekende cardiale aandoening. Daarenboven blijkt dat de maternale mortaliteit tijdens zwangerschap toeneemt, zelfs in westerse landen en dat cardiaal lijden actueel de belangrijkste oorzaak is van maternale sterfte. Oorzaken zijn vooral plotse dood, myocardinfarct, aortadissectie, cardiomyopathie, ernstig valvulair lijden en pulmonale hypertensie.
In deze richtlijnen wordt de noodzaak van preconceptiecounseling dan ook sterk benadrukt waarbij minstens de volgende onderzoeken moeten worden uitgevoerd: een ecg, echocardiografie, een belastingstest, bij voorkeur onder de vorm van een cyclo-ergospirometrie, en in geval van aortopathie uitgebreide beeldvorming met CT of MRI.
Op basis van een uitgebreid bilan kan dan de nodige informatie worden verstrekt om de keuze voor zwangerschap af te wegen, om medicatiewijzigingen te bespreken, de noodzaak aan genetische diagnostiek te evalueren en de follow-up tijdens zwangerschap uiteen te zetten. Dergelijke zorg wordt het best opgenomen worden door een 'pregnancy heart team' waarbij een multidisciplinaire samenwerking tussen cardioloog, verloskundige, anesthesist en bij uitbreiding verpleegkundig specialist, geneticus, cardiothoracale chirurg, pediatrische cardioloog, hematoloog en neonatoloog kan gegarandeerd worden.
Risico-inschatting van zwangerschap wordt bepaald door de ernst van de onderliggende cardiopathie. Daarvoor wordt in de recente richtlijnen een classificatie op basis van een aangepaste WHO-risicoklasse naar voren geschoven (figuur 2 en 3). mWHO-groep 1 vertoont geen verhoogd risico in vergelijking met een normale populatie. In mWHO-groep 4 is zwangerschap tegenaangewezen en moet de optie van abortus besproken worden.

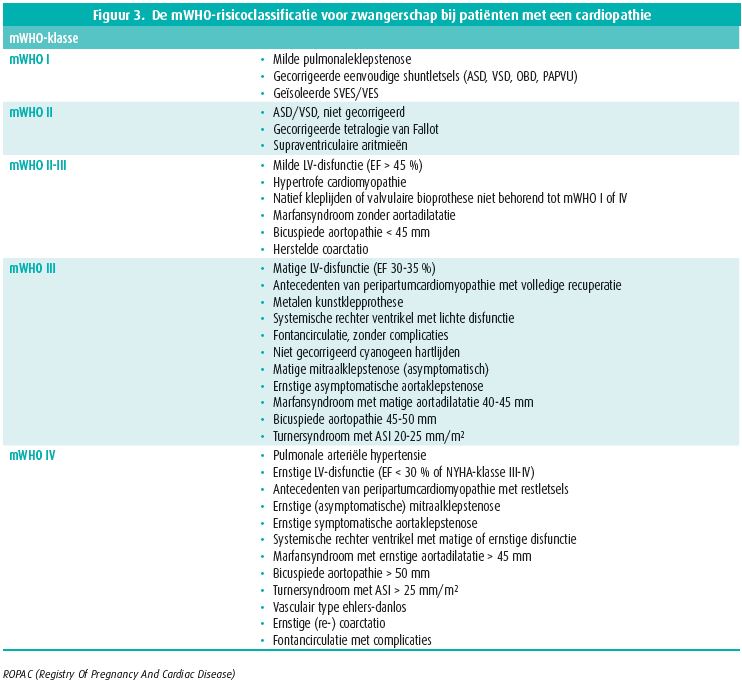
Voor alle groepen is preconceptiecounseling aangewezen. Vanaf mWHO-groep 3 moet de zorg voor counseling, follow-up van de zwangerschap en bevalling gecentraliseerd worden in expertcentra of academische centra binnen een 'pregnany heart team'. Deze groepsindeling staat uitgebreid beschreven in de ESC guidelines van 2018.
ROPAC (Registry Of Pregnancy And Cardiac Disease)
Dit is een actueel lopend register binnen de ESC, gestart in 2007 waarbij data worden verzameld rond zwangerschapsverloop en -complicaties bij patiënten met onderliggende congenitaal, valvulair of ischemisch hartlijden, cardiomyopathieën, aortapathologie en pulmonale arteriële hypertensie. Actueel nemen 138 centra verspreid over 53 landen hieraan deel en werden er reeds data van meer dan 5 700 zwangerschappen verzameld.
Maar liefst 21 % van deze patiënten maakt een cardiaal event tijdens de zwangerschap door waarbij de hoogste incidentie wordt beschreven in patiënten met cardiomyopathie, pulmonale arteriële hypertensie en valvulair lijden.
Congenitaal hartlijden maakt momenteel twee derde van de populatie met cardiaal lijden tijdens de zwangerschap uit. De meerderheid van de patiënten zal een zwangerschap gelukkig goed tolereren. Het risico op maternale mortaliteit is in deze groep het laagst in vergelijking met andere groepen, mogelijk omdat deze groep al voorafgaand sneller toegang heeft tot preconceptiecounseling en expertisezorg.
De behandeling van acuut hartfalen tijdens een zwangerschap is op zich niet zo verschillend van de klassieke richtlijnen, met dien verstande dat in de context van cardiogene shock de optie van urgente verlossing of dringende sectio in functie van maternaal en foetaal welzijn overwogen moet worden. Verder moet prepartaal het medicamenteus beleid in geval van stabiel hartfalen gericht zijn op het mijden van teratogene en foetotoxische medicatie in casu ACE-inhibitoren, angiotensinereceptorantagonisten en spironolacton.
Een specifieke studiepopulatie binnen het ROPAC-register zijn patiënten met een mechanische kunstklep. Vooral de anticoagulatieproblematiek maakt deze groep tot een hoogrisicopopulatie aangezien blijkt dat slechts 58 % van deze vrouwen een ongecompliceerde zwangerschap kent met een levendgeboren kind.
Op basis van de huidige literatuurgegevens kunnen we stellen dat preconceptiecounseling essentieel is voor patiënten met een onderliggende cardiopathie en dat vooral patiënten met een niet vooraf gekende diagnose het hoogste risico lopen. Multidisciplinaire follow-up door pregnancy heart teams wordt dan ook geadviseerd tijdens de zwangerschap, alsook het opstellen van een gedetailleerd partusplan rond 20-30 weken van de zwangerschap met aandacht voor een eventuele nood aan inductie, begeleiding van arbeid en bevalling en intensiteit en /of duur van postpartale follow-up.
Overervingsrisico voor cardiale pathologie: wie, wanneer en hoe te counselen?
Julie De Backer
Definitie
De definitie van counselen houdt in dat men na aandachtig luisteren, iemand raad geeft over een bepaalde problematiek. Genetische counseling is een specifiek proces dat door daartoe opgeleide specialisten moet gebeuren. Hierbij worden patienten en hun familie met een risico op een erfelijke aandoening geïnformeerd over de aandoening zelf en het overervingsrisico. Ook daarna worden zij verder bijgestaan in de verwerking van de problematiek.
Wie?
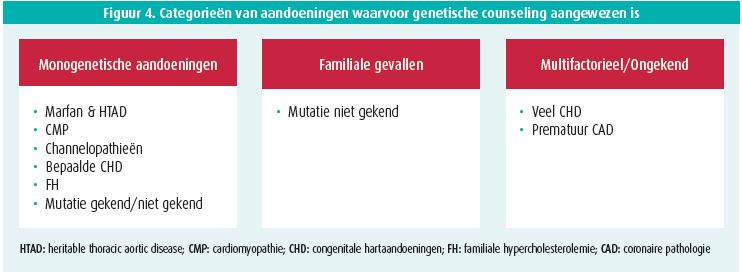
Het is belangrijk te benadrukken dat niet alleen vrouwen met een zwangerschapswens maar ook mannen op een correcte manier gecounseld moeten worden. Men onderscheidt 3 grote groepen van aandoeningen waarop genetische counseling van toepassing is (figuur 4).
Waarom?
Redenen om genetische counseling te overwegen zijn onder andere:
1. Bevestiging van de diagnose.
Veel volwassenen met aangeboren hartafwijkingen hebben in het verleden geen genetische testing gehad. Bij patiënten met conotruncale defecten moet men bv. bedacht zijn op mogelijk onderliggende 22q11-deletie, ook als er geen syndromale kenmerken aanwezig zijn.
2. Bijsturen van het klinisch beleid.
Bij erfelijke aortapathologie is afhankelijk van het onderliggende gendefect de uitgebreidheid van de vasculaire beeldvorming verschillend (aorta bij FBN1-mutaties; head-to-pelvis vasculaire scan bij TGFBR1/2-mutaties).
3. Informatie over langetermijnprognose en complicaties.
Bij patiënten met het noonansyndroom (o.a. PTPN11-mutaties) moet men bedacht zijn op laattijdig ontwikkelen van hypertrofe cardiomyopathie.
4. Inschatting van het herhalingsrisico.
Bij autosomaal dominante aandoeningen is het overervingsrisico per definitie 50 %. Bij congenitale hartafwijkingen is het risico afhankelijk van het type cardiaal defect (bv. hoger bij AVSD dan bij ASD) en ook van het feit of de moeder dan wel de vader of boer/zus van het kind aangetast zijn (doorgaans hoger risico bij aangetaste moeder).
5. Bespreking opties om herhalingsrisico te beperken.
Alternatieven zoals adoptie, eicel/ zaadceldonatie en draagmoederschap moeten zeker besproken worden. Bij kennis van de onderliggende mutatie kan men prenatale of pre-implantatiediagnostiek aanbieden. Bij prenatale diagnostiek gaat men vroeg in de zwangerschap een vlokkentest uitvoeren om aantasting van de foetus na te gaan en de zwangerschap te onderbreken in geval van een afwijkend resultaat. Bij pre-implantatiediagnostiek gaat men via een IVF-procedure tests op de proefbuisembryo's uitvoeren en alleen de gezonde embryo's terugplaatsen.
Wanneer?
In geval van een kinderwens moet de counseling tijdig gebeuren. Dit wil zeggen ver voor de eventuele zwangerschap. Men raadt aan dit te doen op het moment van de diagnose bij volwassenen, op moment van transitie of bij een concrete zwangerschapswens.
Hoe?
Het proces van counseling gebeurt in verschillende stappen waarbij de patiënt/ familie eerst geïnformeerd wordt over de mogelijkheden. In geval gerichte tests mogelijk zijn, zal men in een tweede stap overgaan tot een bloedafname voor chromosomaal onderzoek of dna-onderzoek. Daarin worden verschillende niveaus onderscheiden - voor vermoeden van chromosoomafwijkingen zal men een zogenaamd chromosomaal micro-arrayonderzoek uitvoeren waarbij ook kleine deleties kunnen opgespoord worden zoals de 22q11-deletie. Om monogenetische aandoeningen te diagnosticeren maakt men vandaag de dag gebruik van 'next generation sequencing'-technieken waarbij momenteel 'whole exome sequencing' toegepast wordt en men binnenkort zal overgaan tot 'whole genome sequencing'. De details van deze technieken zijn niet het onderwerp van deze uiteenzetting. Men moet weten dat met deze nieuwe technieken niet alleen veel nieuwe diagnoses worden gesteld maar dat ook veel vragen opgeroepen worden bij het vinden van varianten van ongekende causaliteit. Het belang van correcte genetische counseling voor de interpretatie en communicatie van deze resultaten kan niet voldoende benadrukt worden.
Aanbevolen literatuur
- Regitz-Zagrosek, V. et al. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J, 2018, 39 (34), 3165-3241.
- Pierpont, M.E. et al. Genetic Basis for Congenital Heart Disease: Revisited: A Scientific Statement From the American Heart Association. Circulation, 2018, 138 (21), e653-e711.
- Roos-Hesselink, J. et al. 2019. Pregnancy outcomes in women with cardiovascular disease: evolving trends over 10 years in the ESC Registry Of Pregnancy And Cardiac disease (ROPAC). Eur Heart J, 2019, ehz136.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.