ESH-congresverslag
In de voorbije 20 jaar hebben bètablokkers hun plaats als eerstelijnsantihypertensivum verloren, o.a. vanwege twijfels omtrent de outcome (in het bijzonder strokepreventie) en hun metabool neveneffectenprofiel.1 Combinatietherapie met een RAAS-inhibitor, calciumantagonist en/of thiazide-diureticum geniet de voorkeur.2 Toch verdient een geselecteerde groep patiënten door hun comorbiditeit een bètablokker als eerstelijnsantihypertensivum. Op de 31ste ESH Annual Meeting die plaatsvond van 17-20 juni in Athene, werd ingegaan op de plaats van de bètablokker in de behandeling van arteriële hypertensie (AHT) bij concomitant coronairlijden, voorkamerfibrillatie of verhoogd hartritme in rust.
AHT en verhoogd hartritme
Stefano Masi - Pisa, Italië
Een verhoogd hartritme in rust wordt beschouwd als uiting van een verhoogde sympathische zenuwactiviteit.3 Het is geassocieerd met een verhoogd risico op eindorgaanschade4, en een verhoogd risico op cardiovasculaire events en mortaliteit.5 In de meest recente ESC/ ESH-richtlijnen wordt een rusthartritme > 80/min dan ook beschouwd als onafhankelijke cardiovasculaire risicofactor.2
De behandeling van AHT met verhoogd rusthartritme richt zich idealiter niet alleen op reductie van het bloeddrukgebonden cardiovasculaire risico, maar ook op de reductie van de sympathische overactiviteit. Aangezien de huidige hypertensierichtlijnen een combinatietherapie aanbevelen, stelt zich de vraag welke combinatie hier het best aan voldoet. Het is welgekend dat bètablokkers het sympathische effect op perifeer niveau blokkeren. Calciumantagonisten en diuretica verhogen dan weer de sympathische activiteit6; RAAS-blokkers daarentegen reduceren deze.7 Vanuit pathofysiologisch standpunt lijkt de combinatie van bètablokker met RAAS-blokker dan ook de beste keuze. Er bestaat echter geen gerandomiseerde trial die deze hypothese klinisch valideert.
AHT en coronairlijden
Konstantinos Tsioufis - Athene, Griekenland
AHT is een van de belangrijkste en meest prevalente oorzaken van cardiovasculaire ziekte. In het CICD-PILOT-registry leed 82 % van de patiënten met coronairlijden aan AHT.8 Omgekeerd hebben hypertensieve patiënten met coronairlijden als comorbiditeit een sterk verhoogd cardiovasculair risico. Een adequate behandeling van de bloeddruk is dus essentieel, waarbij ook bij patiënten met een hoognormale bloeddruk (130-139/80-85 mmHg) laagdrempelig antihypertensieve behandeling gestart kan worden.
Globaal zijn er drie pijlers in de behandeling van coronairlijden: levensstijlmaatregelen, farmacologische behandeling en revascularisatie.9 Farmacologische aanpak omvat enerzijds een anti-ischemische behandeling. Angor ontstaat bij disbalans tussen zuurstofnood en zuurstoftoevoer. De belangrijkste determinanten van verhoogde zuurstofnood zijn een verhoogde afterload en verhoogd hartritme. Reductie van deze beide - bijvoorbeeld door het gebruik van bètablokkers - zal de zuurstofbalans en dus de symptomatologie ten goede komen. Anderzijds is de behandeling gericht op preventie van nieuwe coronaire events. Hierbij staan lipidenverlagende middelen, ACE-inhibitoren (of sartanen) en opnieuw bètablokkers centraal. Een combinatiepil van een bètablokker en RAAS-inhibitor heeft dus de voorkeur, aangezien beide een klasse I-aanbeveling hebben in de huidige richtlijnen.9
Bètablokkers vormen echter een heterogene klasse van medicatie, die niet allen een gelijkwaardige bescherming bieden. Sabido et al10 beschrijven bij patiënten met voorgeschiedenis van angina een betere outcome met bisoprolol in vergelijking met andere bètablokkers, zowel qua cardiale events als qua mortaliteit.
AHT en voorkamerfibrillatie
Reinhold Kreutz - Berlijn, Duitsland
Een eerste vraag die zich stelt, is hoe de bloeddruk gemeten moet worden. De betrouwbaarheid van oscillometrische bloeddrukmetingen bij patiënten met voorkamerfibrillatie (VKF) was lang een vraagteken, vanwege de grotere beat-to-beat variabiliteit in bloeddruk bij VKF ten opzichte van sinusritme.
Hoewel de data beperkt zijn, lijken oscillometrische systolische meetwaarden bij patiënten met VKF redelijk adequaat, met lichte overschatting van de diastolische waarden. Wel wordt aanbevolen de bloeddruk driemaal te meten, ter compensatie van deze variabiliteit.11 Ook oscillometrische thuisbloeddrukmetingen en 24 uursbloeddrukmonitoring lijken toepasbaar bij onderliggende VKF.
Een tweede aandachtspunt is het belang van adequate bloeddrukcontrole. Bij patiënten onder anticoagulatie is een hogere bloeddruk geassocieerd met een hoger cerebraal bloedingsrisico.12 Bloedingsrisico kan worden ingeschat via de HASBLED-score, waarbij hypertensie een van de weinige behandelbare risicofactoren vormt. Anticoagulatie voor VKF wordt best niet gestart bij ongecontroleerde bloeddruk (SBP ≥ 180 of DBP ≥ 100 mmHg).
Tot slot moet een adequate rate controle worden nagestreefd, aangezien dit de symptoomcontrole ten goede komt. Hoewel de optimale graad van ratecontrole onduidelijk is, lijkt een venster tussen 80-110/min een aanvaardbaar compromis.13
Bètablokkers hebben een centrale plaats bij het nastreven van bovenstaande doelen. Non-dihydropyridine calciumantagonisten vormen een alternatief, maar hebben ook hun beperkingen. Zo zijn ze gecontra-indiceerd bij HFrEF, en verhogen ze het bloedingsrisico in combinatie met anticoagulantia.14 Een bètablokker verdient dus de voorkeur, idealiter in single-pill combinatie om het bloeddruktarget van < 140 mmHg tot < 130 mmHg (bij goede tolerantie) te bereiken.
Twijfels omtrent bètablokkers: feit of fictie?
In de dagelijkse praktijk worden bètablokkers soms onterecht vermeden. Dit is o.a. het geval bij bronchiaal lijden, vanwege de vrees voor bronchospasme. Onderzoek bij hypertensieve astmapatiënten toont echter geen verhoogde luchtwegweerstand aan met bisoprolol t.o.v. placebo (in tegenstelling tot atenolol vs. placebo).15 Sterker nog, bij patiënten met COPD en cardiovasculair lijden, leidt het gebruik van bètablokkers tot een lagere globale mortaliteit.16 Het gebruik van bètablokkers met hogere ß1-selectiviteit lijkt dus veilig en voordelig.
Daarnaast werd de hypothese geformuleerd dat bètablokkers een minder sterke reductie in centrale bloeddruk veroorzaken, met secundair hieraan minder goede cardiovasculaire bescherming (CAFE-studie, atenolol+/-thiazide versus amlodipine+/-perindopril).17 Het gaat hier evenwel niet om een klasse-effect, maar vermoedelijk om een moleculegebonden effect. Data tonen immers een sterkere reductie in centrale bloeddruk aan onder bisoprolol in vergelijking met atenolol.18
Besluit
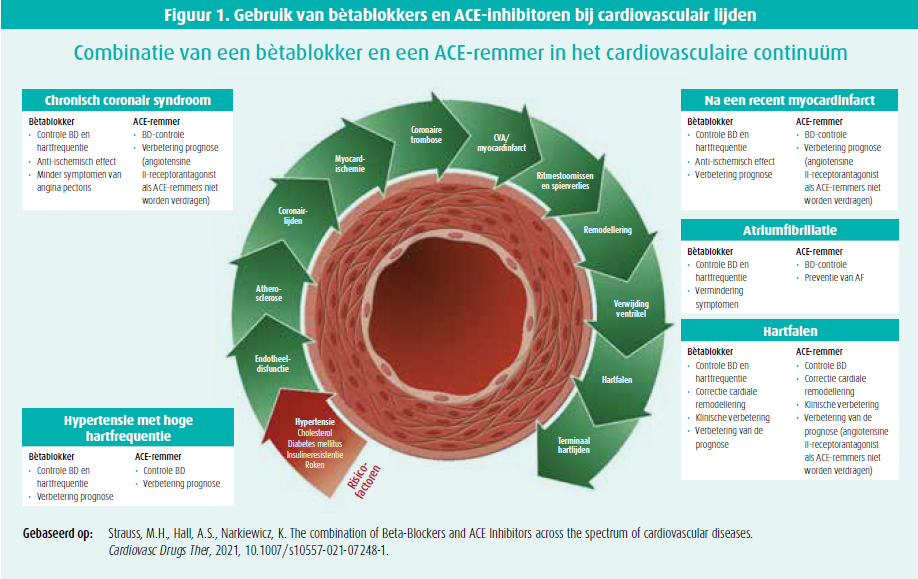
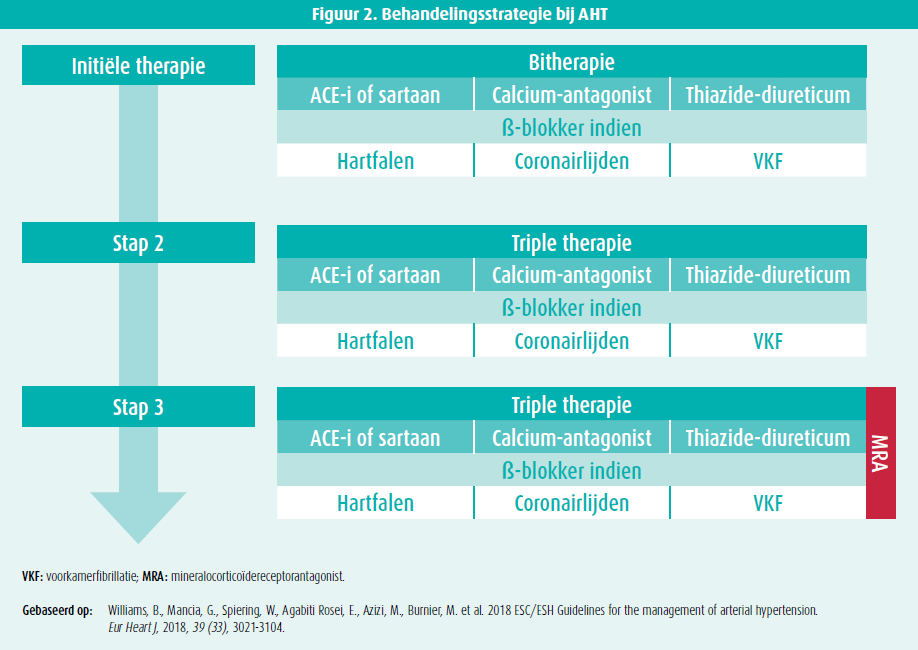
Huidige data tonen aan dat bètablokkers leiden tot goede bloeddrukreductie én reductie in cardiovasculaire eindpunten19, met bisoprolol als primus inter pares.10 Bij onderliggend cardiaal lijden vormt de combinatie van bètablokker en RAAS-inhibitor vaak een goede eerstelijnsbehandeling (figuur 1), al moet de behandeling steeds op maat van de individuele patiënt worden afgestemd (figuur 2). Ter optimalisatie van de therapietrouw wordt best gekozen voor een single-pill combinatie, zeker in een populatie met polypathologie en polyfarmacie.
Referenties
- Mancia, G., De Backer, G., Dominiczak, A., Cifkova, R., Fagard, R., Germano, G. et al. 2007 Guidelines for the management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J, 2007, 28 (12), 1462-1536.
- Williams, B., Mancia, G., Spiering, W., Agabiti Rosei, E., Azizi, M., Burnier, M. et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J, 2018, 39 (33), 3021-3104.
- Esler, M., Lambert, G., Esler, D., Ika Sari, C., Guo, L., Jennings, G. Evaluation of elevated heart rate as a sympathetic nervous system biomarker in essential hypertension. J Hypertens, 2020, 38 (8), 1488-1495.
- Tan I., Spronck, B., Kiat, H., Barin, E., Reesink, K.D., Delhaas, T. et al. Heart rate dependency of large artery stiffness. Hypertension, 2016, 68 (1), 236-242.
- Lonn, E.M., Rambihar, S., Gao, P., Custodis, F.F., Sliwa, K., Teo, K.K. et al. Heart rate is associated with increased risk of major cardiovascular events, cardiovascular and all-cause death in patients with stable chronic cardiovascular disease: an analysis of ONTARGET/TRANSCEND. Clin Res Cardiol, 2014, 103 (2), 149-159.
- Grossman, E., Messerli, F.H. Effect of calcium antagonists on sympathetic activity. Eur Heart J, 1998, 19, F27-F31.
- Ligtenberg, G., Blankestijn, P.J., Oey, P.L., Klein, I.H., Dijkhorst-Oei, L.T., Boomsma, F. et al. Reduction of sympathetic hyperactivity by enalapril in patients with chronic renal failure. N Engl J Med, 1999, 340 (17), 1321-1328.
- Komajda, M., Weidinger, F., Kerneis, M., Cosentino, F., Cremonesi, A., Ferrari, R. et al. EURObservational Research Programme: the Chronic Ischaemic Cardiovascular Disease Registry: Pilot phase (CICD-PILOT). Eur Heart J, 2016, 37 (2), 152-160.
- Knuuti, J., Wijns, W., Saraste, A., Capodanno, D., Barbato, E., Funck-Brentano, C. et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J, 2020, 41 (3), 407-477.
- Sabidó, M., Thilo, H., Guido, G. Long-term effectiveness of bisoprolol in patients with angina: A real-world evidence study. Pharmacol Res, 2019, 139, 106-112.
- Stergiou, G.S., Kyriakoulis, K.G., Stambolliu, E., Destounis, A., Karpettas, N., Kalogeropoulos, P. et al. Blood pressure measurement in atrial fibrillation: review and meta-analysis of evidence on accuracy and clinical relevance. J Hypertens, 2019, 37 (12), 2430-2441.
- Lip, G.Y., Frison, L., Grind, M., SPORTIF Invetigators. Effect of hypertension on anticoagulated patients with atrial fibrillation. Eur Heart J, 2007, 28 (6), 752-759.
- Van Gelder, I.C., Rienstra, M., Crijns, H.J., Olshansky, B. Rate control in atrial fibrillation. The Lancet, 2016, 388 (10046), 818-828.
- Kreutz, R. The role of blood pressure control in hypertensive patients with atrial fibrillation. J Hypertens Res, 2021, 7 (1), 1-3.
- Cruickshank, J.M. The modern role of Betablockers in cardiovascular medicine. Shelton, CT: People's Medical Publishing House - USA, 2011.
- Yang, Y.L., Xiang, Z.J., Yang, J.H., Wang, W.J., Xu, Z.C., Xiang, R.L. Association of ß-blocker use with survival and pulmonary function in patients with chronic obstructive pulmonary and cardiovascular disease: a systematic review and meta-analysis. Eur Heart J, 2020, 41 (46), 4415-4422.
- Williams, B., Lacy, P.S., Thom, S.M., Cruickshank, K., Stanton, A., Collier, D. et al. Differential impact of blood pressurelowering drugs on central aortic pressure and clinical outcomes: principal results of the Conduit Artery Function Evaluation (CAFE) study. Circulation, 2006, 113 (9), 1213-1225.
- Zhou, W.J., Wang, R.Y., Li, Y., Chen, D.R., Chen, E.Z., Zhu, D.L. et al. A randomized controlled study on the effects of bisoprolol and atenolol on sympathetic nervous activity and central aortic pressure in patients with essential hypertension. PloS one, 2013, 8 (9), e72102.
- Thomopoulos, C., Bazoukis, G., Tsioufis, C., Mancia, G. Beta-blockers in hypertension: overview and meta-analysis of randomized outcome trials. J Hypertens, 2020, 38 (9), 1669-1681.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.