BSC-congresverslag - sessie 25
Op de 42ste editie van het jaarlijkse congres van de Belgian Society of Cardiology werden verschillende interessante topics besproken door nationale en internationale experten. Zo ook een sessie over het belang van de aanpak van cardiovasculaire risicofactoren. De sprekers waren Fabian Demeure (CHU UCL Namur), Sofie Brouwers (OLV Aalst) en Leopoldo Pérez De Isla (Hospital Clínico San Carlos de Madrid).
Moeten we patiënten of individuele risicofactoren behandelen?
Fabian Demeure - CHU UCL Namur
Cardiovasculaire aandoeningen zijn nog steeds de belangrijkste oorzaak van morbiditeit en mortaliteit wereldwijd en de prevalentie blijft stijgen. Ondanks de vele nieuwe therapieën zijn de klassieke cardiovasculaire risicofactoren de laatste dertig jaar niet gewijzigd. Zo is arteriële hypertensie nog steeds de grootste risicofactor die bijdraagt aan verlies van levensjaren en staan diabetes mellitus en hyperlipidemie op respectievelijk plaats drie en zeven.1 Zeer vaak komen deze risicofactoren gezamenlijk voor en leiden ze synergistisch tot een verhoogd cardiovasculair risico. Een belangrijke studie in dit kader is de INTERHEART-studie die begin jaren 2000 in The Lancet verscheen en de correlatie tussen individuele risicofactoren en het risico op acuut myocardinfarct onderzocht bij een wereldwijde populatie van ongeveer 15 000 patiënten en 15 000 controles.2 De studie identificeerde roken, diabetes, hypertensie en hyperlipidemie als voornaamste risicofactoren voor het ontwikkelen van een myocardinfarct, maar het was voornamelijk de combinatie van deze risicofactoren die de kans hierop significant deed stijgen. Ook voor de Belgische populatie blijkt dat risicofactoren vaak gecombineerd voorkomen. Zo toonde een studie van De Backer et al. een hoge prevalentie van overgewicht/ obesitas (96 %), dyslipidemie (61 %) en diabetes (33 %) in een cohorte van 1 852 patiënten met ongecontroleerde arteriële hypertensie.3 De spreker onderlijnt aan de hand van deze cijfers dat clinici de focus moeten leggen op totale cardiovasculaire risicoreductie in plaats van op de aanpak van een enkelvoudige risicofactor zoals arteriële hypertensie. Een belangrijke tool om dit globale risico in te schatten is dan ook de nieuwe SCORE2-kaart die in 2021 gepubliceerd werd ter vervanging van de eerste SCORE-kaart en waarbij patiënten, zoals geweten, worden ingedeeld in laag tot intermediair risico, hoog risico en zeer hoog risico.4 De spreker haalt twee belangrijke aandachtspunten aan bij het gebruik van deze tabel. Enerzijds het feit dat non-HDL-cholesterol wordt gebruikt in plaats van LDL-cholesterol. Dit omvat alle atherogene lipoproteïnes (LDL, maar ook bv. Lp(a) en triglyceriden) en wordt gedefinieerd als totaal cholesterol min HDL-cholesterol. Anderzijds is het belangrijk te weten dat men de Europese landen indeelt in vier risicozones, en dat België binnen de laagrisicozone valt, maar wel als negende van de tien landen in die categorie. Het gebruik van de laagrisicotabel voor onze patiënten leidt dus tot enige mate van onderschatting van het reële cardiovasculaire risico van de Belgische patiënt.
Ondanks de duidelijke evidentie is er jammer genoeg nog steeds een grote therapeutische inertie wat betreft de aanpak van cardiovasculaire risicofactoren. De spreker zoomt hierbij in op de aanpak van arteriële hypertensie en dyslipidemie en citeert hierbij de ATHERO-studie van Rietzschel et al.5 Deze studie had als doel de real-life bloeddruk- en lipidencontrole na te gaan bij een populatie patiënten die minstens één antihypertensivum en één cholesterolverlagend medicijn innamen en includeerde 1 706 patiënten. Men zag dat slechts 11,7 % en 10,1 % van de patiënten in respectievelijk de hoog- en zeerhoogrisicogroep een correcte lipidencontrole had. De bloeddruk was overigens onvoldoende gecontroleerd bij vier van de tien patiënten. Nog belangrijker was dat men een opmerkelijk verschil zag in correcte bloeddruk- en lipidencontrole bij zeerhoogrisicopatiënten op basis van een klinische conditie (bv. voorgaand myocardinfarct, correcte controle bij 17,9 %) vs. degene met zeer hoog risico op basis van een combinatie van risicofactoren (slechts correcte controle bij 2,2 %). Dit onderlijnt het belang van blijvende educatie rond het belang van de cardiovasculaire risicofactoren. Daarbij is niet enkel de opstart van therapie belangrijk, maar eveneens frequente revaluatie en verdere optitratie waar nodig. Afsluiten deed de spreker met enkele bedenkingen waarom we er niet in slagen om deze langgekende klassieke risicofactoren adequaat aan te pakken. Ten eerste omdat de interventies vaak te laat beginnen (op het moment dat de ziekte al aanwezig is) en niet agressief genoeg zijn. Ten tweede richten de richtlijnen zich op de aanpak bij mensen met een hoog en zeer hoog risico, wat een vroegtijdige behandeling (bij de laag- tot intermediair-risicoprofielen) benadeelt. Ten derde zijn er duidelijke implementatieproblemen. Zo zijn er verschillende (inter)nationale en zelfs regionale (Vlaanderen vs. Wallonië) richtlijnen die vaak niet geheel overeenstemmen en wordt er weinig geïnvesteerd in patiënteducatie. Op die manier ontstaat een grote kloof tussen evidence en praktijk waarbij zeer veel richtlijnen beschikbaar zijn, maar er onvoldoende inzet is om deze op een eenvoudige en consistente manier toe te passen in de eerste- en tweedelijnszorg. Daarnaast wordt een patiënt nog te vaak gefragmenteerd behandeld, waarbij de subdisciplines enkel de risicofactoren binnen hun domein aanpakken (bv. tensie door de cardioloog, glykemie door de endocrinoloog). Er moet dus meer worden gestreefd naar een holistische aanpak van het cardiovasculaire risicoprofiel.
Een holistische aanpak voor arteriële hypertensie
Sofie Brouwers - OLV Ziekenhuis Aalst
Aan het begin van haar uiteenzetting verwees Sofie Brouwers opnieuw naar de Belgische studie van De Backer et al3, waaruit bleek dat 97 % van de hypertensieve patiënten minstens één comorbiditeit had. Hiermee werd nogmaals het belang benadrukt de patiënt met al zijn comorbiditeiten te behandelen, en niet alleen de bloeddruk aan te pakken. Echter, een van de implementatieproblemen (zoals eerder aangehaald) is het feit dat er verschillende richtlijnen voor hetzelfde topic bestaan. Veelal berust dit op een andere blik op/interpretatie van de bestaande evidentie. De spreker haalt hierbij de aanbevelingen aan rond het gebruik van ACE-inhibitoren/ ARB en verwijst hierbij naar de hypertensierichtlijnen van respectievelijk de Europese (ESC), de internationale (ISH) en de Canadese (CCS) verenigingen. Daarbij vermeldt de ESC dat er geen verschil bestaat tussen ACE en ARB wat betreft bloeddrukdaling. Dit terwijl de ISH vermeldt dat de voordelen van ACE en ARB niet in alle RCT's gelijkwaardig waren voor verschillende patiëntenpopulaties en dat de keuze tussen de twee klassen moet worden gemaakt op basis van patiëntkarakteristieken, beschikbaarheid, kost en tolerantie. De CCS adviseert dan weer het gebruik van ACE bij de meeste patiënten, en ARB enkel als ACE niet worden getolereerd.
Vervolgens werden de aanbevelingen besproken voor het gebruik van ACE/ARB bij patiënten met arteriële hypertensie en respectievelijk gecombineerde diabetes mellitus, coronairlijden of hartfalen. Ook hier blijkt discordantie tussen de beschikbare richtlijnen. Men kan informatie opzoeken in de hypertensierichtlijnen van 20196, maar evengoed in de ESC-richtlijnen voor diabetes mellitus7, chronisch coronairlijden8 en hartfalen9. Hierbij maken de hypertensierichtlijnen geen onderscheid tussen ACE of ARB bij de patiënten met bovenvermelde comorbiditeiten, maar de richtlijnen omtrent diabetes, chronisch coronairlijden en hartfalen wel. Zo geven de diabetesrichtlijnen voorkeur aan ACE en wordt een ARB alleen aangeraden als ACE niet wordt getolereerd. Dit is gebaseerd op data uit de ADVANCE-trial10, waarin een combinatie van perindopril en indapamide bij patiënten met diabetes reno- en cardioprotectief bleek tegenover een controlegroep die een placebo kreeg. De studies met ARB's (ROADMAP met olmesartan11, RENAAL met losartan12 en IRMA met irbesartan13) konden daarentegen een renoprotectief maar geen cardioprotectief effect aantonen bij patiënten met diabetes. Ook in de richtlijnen voor patiënten met chronisch coronairlijden wordt de voorkeur aan ACE gegeven. De evidentie hieromtrent is vooral gebaseerd op studies bij patiënten met ischemische cardiomyopathie en verminderde ejectiefractie, maar onder andere de EUROPA-trial toonde ook een CV mortaliteitsreductie aan bij gebruik van perindopril in een relatieflaagrisico-populatie met stabiel coronairlijden zonder evidentie voor hartfalen.14 De TRANSCEND-trial kon echter geen mortaliteitsreductie aantonen bij het gebruik van telmisartan bij patiënten met CVD of diabetes met eindorgaanschade.15 Ook in de hartfalenrichtlijn gaat de voorkeur uit naar ACE en wordt ARB slechts aanbevolen bij intolerantie voor ACE én ARNI. Bij patiënten met hartfalen is de evidentie namelijk veel sterker voor de ACE-inhibitoren en is het belangrijk op te merken dat tot nu toe geen enkele trial met ARB een daling in mortaliteit van alle oorzaak kon aantonen.
Dat alles toont aan dat de verschillende richtlijnen nog congruentie missen. Daarnaast sluit de spreker af met de bemerking dat het niet de bloeddruk is die moet zakken, maar wel het cardiovasculaire risico en het risico op eindorgaanschade. In deze optiek blijft het belangrijk om de antihypertensiva die hierop een bewezen invloed hebben voor te schrijven.
Van statinemonotherapie naar vroegtijdige combinatietherapie
Leopoldo Pérez De Isla - Hospital Clínico San Carlos Madrid, Spanje
In deze uiteenzetting werd van start gegaan met de lipidentargets, zoals aanbevolen in de ESC-dyslipidemierichtlijnen van 2019.16 De spreker gaat niet akkoord met die doelstellingen en wil ze vervangen door de slagzin 'the lower, the sooner, the longer'. Vervolgens ging hij dieper in op deze drie kernwoorden.
The lower: hierbij wordt de CCT-trial aangehaald om aan te tonen dat het grootste potentiële voordeel voor een patiënt wordt behaald door de grootst mogelijke reductie in LDL-cholesterol (figuur 1).17 Momenteel wordt door de ESC een stapsgewijze aanpak aanbevolen waarbij eerst wordt gepoogd met de hoogstverdragen dosis statine om daarna pas andere preparaten (zoals ezetimibe) te associëren. Volgens de spreker zorgt dit voor een nodeloze vertraging en geeft dit aanleiding tot onvoldoende lipidencontrole in de meerderheid van de patiënten. Hij haalt hierbij de real-life data uit de DA VINCI-studie aan.18 Deze toonde aan dat slechts 18 % van de patiënten een correcte lipidencontrole heeft, terwijl slechts 37,5 % van de patiënten een hoge dosis statine en slechts 9,3 % een combinatie met ezetimibe inneemt. Dezelfde cijfers zien we in de Belgische populatie waarbij ongeveer 10 % van de patiënten in de hoogen zeerhoogrisicogroep een correcte lipidencontrole kent.5 Tijdens de follow-up ziet men bovendien veeleer downgrading dan upgrading van de therapie en ook daling van de therapietrouw.19,20
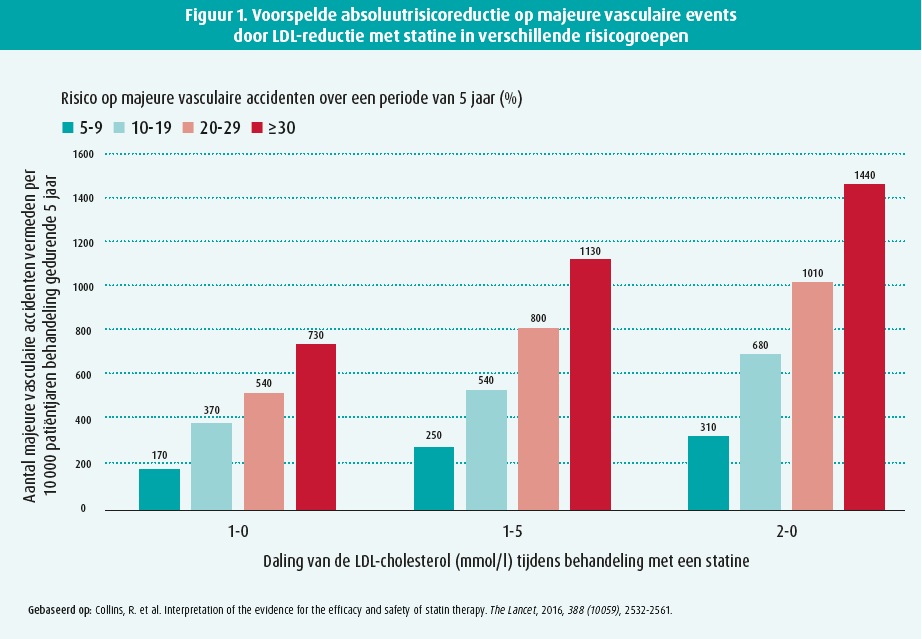
The sooner: naast een snellere en agressievere opstart, is het belangrijk te benadrukken dat het effect van een lipidenverlagende therapie frequent moet worden opgevolgd en bijgestuurd tot de patiënt op target zit. Een snelle lipidencontrole is belangrijk want zelfs in het eerste jaar na statinestart ziet men een daling in vasculaire eindpunten.17
The longer: hierbij wordt benadrukt dat het stoppen van lipidenverlagende therapie nadelig kan zijn. Zo toonde een studie dat het stoppen van een statine na het doormaken van een myocardinfarct geassocieerd bleek met een hogere mortaliteit op lange termijn in vergelijking met het verderzetten van de therapie.21 Het belang van langdurige (levenslange) therapie wordt hierdoor dus onderlijnd.
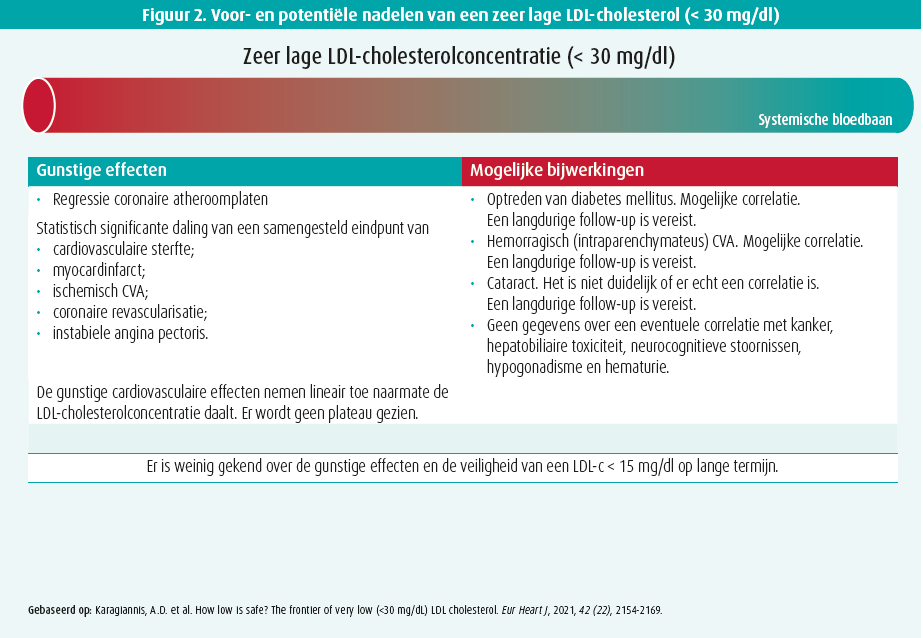
De spreker breekt dan ook een lans voor vroegtijdige, agressieve en langdurige lipidencontrole. Bovendien adviseert hij een vroegtijdige opstart van combinatietherapie bij patiënten waarbij de LDL-reductie door middel van een statine op voorhand als onvoldoende wordt ingeschat. De verwachte reductie in LDL-niveau is namelijk tamelijk voorspelbaar voor elk van de interventies en dat zou meer moeten worden gebruikt wanneer er wordt beslist tot de opstart van therapie (tabel 1). Trials die de effectiviteit van een initiële combinatietherapie nagingen toonden overigens dat dit een veilige en effectieve strategie is, waarbij de voorkeur uitgaat naar een combinatiepil om de therapietrouw te bevorderen.22-24 De spreker ging tot slot ook kort dieper in op de potentiële nadelen van langdurige statinetherapie (figuur 2) en verwees hierbij naar een recent overzichtsartikel in het European Heart Journal.25 Men ziet dat de cardiovasculaire risicoreductie log-lineair stijgt bij dalend LDL-cholesterol en dat hierbij geen plateaufase wordt bereikt, ook niet bij zeer lage LDL-cholesterolniveaus. Anderzijds zijn er rapporten die een licht verhoogd risico op de novo diabetes mellitus of hersenbloeding toeschrijven aan lage LDL-spiegels, maar dit is controversieel en moet verder worden onderzocht in langetermijnsonderzoek. De spreker besluit dat het voordeel van lipidendaling vele malen groter is dan de kleine kans om diabetes mellitus te induceren. Afsluiten deed hij met de oproep om het paradigma hoge-intensiteitstatinetherapie te veranderen naar vroege hoge-intensiteitlipidenverlagende therapie in een éénpilcombinatie.

Referenties
- Foreman, K.J., Marquez, N., Dolgert, A., Fukutaki, K., Fullman, N., McGaughey, M. et al. Forecasting life expectancy, years of life lost, and all-cause and cause-specific mortality for 250 causes of death: reference and alternative scenarios for 201640 for 195 countries and territories. The Lancet, 2018, 392 (10159), 2052-2090.
- Yusuf, S., Hawken, S., Ounpuu, S., Dans, T., Avezum, A., Lanas, F. et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. The Lancet, 2004, 364 (9438), 937-952.
- De Backer, T., Van Nieuwenhuyse, B., De Bacquer, D. Antihypertensive treatment in a general uncontrolled hypertensive population in Belgium and Luxembourg in primary care: Therapeutic inertia and treatment simplification. The SIMPLIFY study. PLoS One, 2021, 16 (4), e0248471.
- Visseren, F.L.J., Mach, F., Smulders, Y.M., Carballo, D., Koskinas, K.C., Bäck, M. et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J, 2021, 42 (34), 3227-3337.
- Rietzschel, E., Descamps, O., De Sutter, J., Philips, JC., van de Borne, P., Mertens, A. et al. Athero: an observational crosssectional evaluation of atherosclerotic risk control in the Belgian population treated with at least one lipid-lowering drug. J Hypertens, 2022, 40, e307.
- Williams, B., Mancia, G., Spiering, W., Rosei, E.A., Azizi, M., Burnier, M. et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J, 2018, 39 (33), 3021-3104.
- Cosentino, F., Grant, P.J., Aboyans, V., Bailey, C.J. Ceriello, A., Delgado, V. et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J, 2020, 41 (2), 255-323.
- Knuuti, J., Wijns, W., Saraste, A., Capodanno, D., Barbato, E., FunckBrentano, C. et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J, 2020, 41 (3), 407-477.
- McDonagh, T.A., Metra, M., Adamo, M., Gardner, R.S., Baumbach, A., Böhm, M. et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J, 2021, 42 (36), 3599-3726.
- Patel, A., MacMahon, S., Chalmers, J., Neal, B., Woodward, M., Billot, L. et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. The Lancet, 2007, 370 (9590), 829-840.
- Haller, H., Ito, S., Izzo, J.L.J., Januszewics, A., Katayama, S., Menne, J. et al. Olmesartan for the delay or prevention of microalbuminuria in type 2 diabetes. N Engl J Med, 2011, 364 (10), 907-917.
- Brenner, B.M., Cooper, M.E., de Zeeuw, D. et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med, 2001, 345, 861-869.
- Parving, H.H., Lehnert, H., BröchnerMortensen, J. et al. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes. N Engl J Med, 2001, 345, 870-878.
- Fox, K.M. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). The Lancet, 2003, 362, 782-788.
- Yusuf, S., Teo, K., Anderson, C., Pogue, J., Dyal, L., Copland, I. et al. Effects of the angiotensin-receptor blocker telmisartan on cardiovascular events in high-risk patients intolerant to angiotensin-converting enzyme inhibitors: a randomised controlled trial. The Lancet, 2008, 372 (9644), 1174-1183.
- Mach, F., Baigent, C., Catapano, A.L., Koskinas, K.C., Casula, M., Badimon, L. et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J, 2020, 41, 111-188.
- Collins, R., Reith, C., Emberson, J., Armitage, J., Baigent, C., Blackwell, L. et al. Interpretation of the evidence for the efficacy and safety of statin therapy. The Lancet, 2016, 388 (10059), 2532-2561.
- Ray, K.K., Molemans, B., Schoonen, W.M., Giovas, P., Bray, S., Kiru, G. et al. EU-Wide Cross-Sectional Observational Study of Lipid-Modifying Therapy Use in Secondary and Primary Care: the DA VINCI study. Eur J Prev Cardiol, 2021, 28, 1279-1289.
- De Backer, G., Jankowski, P., Kotseva, K., Mirrakhimov, E., Reiner, Z., Rydén, L. et al. Management of dyslipidaemia in patients with coronary heart disease: Results from the ESC-EORP EUROASPIRE V survey in 27 countries. Atherosclerosis, 2019, 285, 135-146.
- Schiele, F., Quignot, N., Khachatryan, A., Gusto, G., Villa, G., Kahangire, D. et al. Clinical impact and room for improvement of intensity and adherence to lipid lowering therapy: Five years of clinical followup from 164,565 postmyocardial infarction patients. Int J Cardiol, 2021, 332, 22-28.
- Kim, M.C., Cho, J.Y., Jeong, H.C., Lee, K.H., Park, K.H., Sim, D.S. et al. Impact of postdischarge statin withdrawal on long-term outcomes in patients with acute myocardial infarction. Am J Cardiol, 2015, 115 (1), 17.
- Hagiwara, N., Kawada-Watanabe, E., Koyanagi, R., Arashi, H., Yamaguchi, J., Nakao, K. et al. Low-density lipoprotein cholesterol targeting with pitavastatin + ezetimibe for patients with acute coronary syndrome and dyslipidaemia: the HIJ-PROPER study, a prospective, open-label, randomized trial. Eur Heart J, 2017, 38, 2264-2276.
- Cannon, C.P., Blazing, M.A., Giugliano, R.P., McCagg, A., White, J.A., Theroux, P. et al. Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes. N Engl J Med, 2015, 372 (25), 2387-2397.
- Kim, B-K., Hong S-J., Lee Y-J., Hong, S.J., Yun, K.H., Hong, B-K. et al. Long-term efficacy and safety of moderateintensity statin with ezetimibe combination therapy versus highintensity statin monotherapy in patients with atherosclerotic cardiovascular disease (RACING): a randomised, open-label, non-inferiority trial. The Lancet, 2022, 400 (10349), 380-390.
- Karagiannis, A.D., Mehta, A., Dhindsa, D.S., Virani, S.S., Orringer, C.E., Blumenthal, R.S. et al. How low is safe? The frontier of very low (<30 mg/dL) LDL cholesterol. Eur Heart J, 2021, 42 (22), 2154-2169.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.