Introduction
La double thérapie antiagrégante plaquettaire (DAPT), qui consiste typiquement en une faible dose d'aspirine associée à un inhibiteur des récepteurs P2Y12, est actuellement considérée comme le traitement standard pour les patients souffrant d'un syndrome coronarien aigu (SCA). Dans ses recommandations NSTE-ACS de 2015, la Société Européenne de Cardiologie (ESC) préconise une dose d'entretien d'aspirine 'oncedaily' (75-100 mg) pour une durée indéterminée (classe IA), en combinaison avec un inhibiteur oral des récepteurs P2Y12 pour une durée de 12 mois, excepté en présence de certaines contre-indications (telles qu'un risque hémorragique élevé). Le ticagrelor (90 mg, deux fois par jour) est recommandé chez les patients courant un risque élevé d'événements ischémiques ultérieurs (comme chez les patients ayant un profil à haut risque ou en cas d'élévation des enzymes cardiaques), et ce, qu'une revascularisation soit prévue ou non (classe IB). Le prasugrel (10 mg, une fois par jour) n'est conseillé en tant qu'alternative que chez les patients chez qui une intervention coronaire percutanée (PCI) est indiquée après une angiographie coronaire (classe IB). Le clopidogrel (75 mg, une fois par jour) n'est plus réservé qu'aux patients présentant des contre-indications aux inhibiteurs plus récents des récepteurs P2Y12 ou en association aux anticoagulants oraux (classe IA). Les recommandations spécifiques 'ST-elevation myocardial infarction' (STEMI) de l'ESC (2012) optent également pour une combinaison d'aspirine à faible dose (classe IB) et de ticagrelor (classe IC) ou de prasugrel (classe IB, mais uniquement chez les patients n'ayant pas d'antécédent d'accident vasculaire cérébral et âgés de moins de 75 ans). Ici aussi, le clopidogrel n'est conseillé que si le ticagrelor/le prasugrel sont contre-indiqués.
Bien que différentes études sur la DAPT aient démontré que la DAPT entraîne une réduction significative du nombre d'événements ischémiques chez les patients souffrant d'un SCA, on observe toujours une morbi-mortalité importante, liée aux maladies coronariennes (CAD, coronary artery disease), après l'arrêt de la DAPT. Des études cliniques récentes ont dès lors tenté de répondre à des questions centrales, telles que: Quand faut-il idéalement débuter une DAPT chez les patients victimes d'un SCA? Combien de temps la DAPT doit-elle être poursuivie? Qu'en est-il des patients qui ont besoin d'un traitement combiné avec des anticoagulants oraux? Dans cet article de synthèse, nous donnerons un aperçu sommaire de la littérature actuellement disponible, également basé sur les exposés du Prof. Valgimigli (Berne, Suisse), du Prof. Desmet (UZ Leuven) et du Dr Aminian (CHU de Charleroi), présentés lors du congrès annuel de la Société Belge de Cardiologie (SBC).
How soon?
à la fin des années 90, l'étude STARS a démontré que la combinaison d'aspirine et de ticlopidine était supérieure à la combinaison d'aspirine plus warfarine ou à l'aspirine seule sur le plan de la prévention des thromboses de stents.1 La DAPT dans le cadre du traitement des SCA était née. Par après, l'étude CURE - et surtout les études de suivi de l'étude CURE - ont montré qu'on enregistrait des bénéfices importants en cas d'association précoce de clopidogrel au traitement par aspirine chez des patients présentant un SCA de type NSTEMI (non-ST-elevated-myocardial-infarction) ou de l'angor instable, indépendamment du timing de la PCI (réduction du risque relatif (RRR) de 55 % dans le groupe PCI et DAPT dans les 48 heures), et ce, sans augmentation du nombre d'hémorragies majeures ou potentiellement fatales.2, 3 étant donné que le clopidogrel n'est biologiquement actif que quelques heures après la prise et qu'il existe une importante variabilité entre les patients, on a examiné ultérieurement l'effet d'un traitement précoce par prasugrel et ticagrelor (tous deux plus puissants et plus rapidement actifs que le clopidogrel) sur l'évolution des patients souffrant d'un NSTEMI/d'angor instable. L'étude TRITON a comparé le clopidogrel par rapport au prasugrel chez des patients souffrant d'un SCA (tant de type STEMI que NSTEMI) au moment de la PCI. Cette étude a montré une diminution significative de ses critères d'évaluation primaire (19 % de réduction relative) et du nombre d'événements ischémiques (24 % de réduction relative) dans le groupe prasugrel, comparativement au groupe clopidogrel, mais ceci était associé à une augmentation significative (32 %) du nombre d'hémorragies majeures et potentiellement fatales, surtout dans le groupe CABG.4 L'étude ACCOAST a comparé l'administration précoce de prasugrel (au moment du diagnostic) chez des patients souffrant d'un SCA de type NSTEMI, par rapport à l'administration de prasugrel après la PCI. Un traitement précoce par prasugrel n'a pas entraîné de réduction du nombre d'événements ischémiques chez les patients souffrant d'un SCA, bénéficiant d'une PCI, d'un CABG ou d'un traitement pharmacologique. En revanche, on a noté une importante augmentation du nombre d'hémorragies majeures et potentiellement fatales chez les patients souffrant d'un SCA, traités précocement par prasugrel, à nouveau surtout dans le groupe traité par CABG.5 Les résultats des études TRITON et ACCOAST ont suggéré que l'utilisation des inhibiteurs plus puissants des récepteurs P2Y12 doit être limitée aux situations dans lesquelles l'anatomie coronaire était connue.4, 5 L'étude PLATO a comparé l'administration de ticagrelor par rapport au clopidogrel chez des patients souffrant d'un SCA (tant de type STEMI que NSTEMI) au moment de l'hospitalisation, et ce, quel que soit le type de traitement (médicamenteux, CABG, PCI). Le ticagrelor, un inhibiteur réversible des récepteurs P2Y12, a montré une réduction significative du nombre d'événements ischémiques (décès vasculaire, infarctus myocardique ou AVC) et de la mortalité totale, sans augmentation significative du nombre d'hémorragies majeures (dont les hémorragies liées au CABG), y compris chez les patients pour lesquels on ne prévoyait pas de stratégie thérapeutique invasive.6, 7 L'étude ATLANTIC a comparé l'administration de ticagrelor chez des patients souffrant d'un STEMI (chez qui une PCI était planifiée), à partir du premier contact avec un dispensateur de soins, comparativement à l'administration en salle de cathétérisme. Bien que le traitement précoce fût sûr et associé à une importante diminution du nombre de thromboses de stents, 30 jours après la PCI (1,2 % dans le groupe traité à l'hôpital versus 0,2 % dans le groupe traitement préhospitalier), on ne notait pas d'effet sur l'amélioration de la reperfusion coronaire avant la PCI (peut-être suite aux interactions pharmacocinétiques avec la morphine).8, 9
Ceci nous permet de conclure qu'un traitement précoce (pré-PCI) par prasugrel n'est pas recommandé, contrairement au ticagrelor, et que le ticagrelor emporte la préférence chez les patients traités de manière non invasive. Sur la base des études décrites, l'ESC estime qu'un traitement précoce par clopidogrel/ ticagrelor ne peut être ni recommandé, ni déconseillé chez les patients souffrant d'un NSTEMI. En cas de STEMI, l'association d'un inhibiteur des récepteurs P2Y12 (ticagrelor ou prasugrel) est recommandée le plus rapidement possible après qu'on a posé le diagnostic.
How long?
Une deuxième question importante concerne la durée de la DAPT dans le groupe des patients victimes d'un SCA. Sur la base de plusieurs grandes études randomisées,3, 5, 6 les recommandations actuelles de l'ESC préconisent une durée de traitement de 9-12 mois après un SCA, et de 12 mois après l'implantation d'un stent médicamenteux (DES). Chez les patients courant un risque hémorragique élevé, on peut envisager une période plus courte sous DAPT. Plusieurs groupes ont démontré qu'un allongement de la durée de la DAPT (plus de 12 mois) avait peu d'effet sur les critères d'évaluation concrets tels que l'infarctus myocardique (IM) ou la mortalité cardiaque, et qu'il augmentait surtout le nombre d'hémorragies.10, 11 Ces résultats étaient toutefois surtout basés sur des registres incluant de petits groupes de patients, avec des taux d'événements faibles et des patients à faible risque. Par après, plusieurs vastes études randomisées ont été conduites pour démontrer l'effet d'une DAPT prolongée. L'étude DAPT (12 versus 30 mois, aspirine et clopidogrel/prasugrel) a montré une réduction du nombre de thromboses de stents et du nombre d'événements cardiovasculaires dans le groupe de patients traités pendant 30 mois, mais sans réduction significative (et même avec une augmentation) de la mortalité totale. à nouveau, on a noté une importante augmentation du nombre d'hémorragies dans le groupe traité pendant 30 mois.12 Bien qu'une vaste méta-analyse d'Elmariah et al. (14 études sur la DAPT, avec des durées de traitement variables, plus de 69 000 patients) ait pu exclure une augmentation de lamortalité totale chez les patients sous traitement prolongé par thiénopyridines, on notait à nouveau une tendance défavorable sur le plan de la mortalité en cas de DAPT prolongée, vraisemblablement imputable à l'augmentation du nombre d'hémorragies.13 L'étude PEGASUS (en moyenne 26 mois de suivi de patients sous 2 posologies différentes de ticagrelor, 1 à 3 ans après un IM) a pu démontrer une réduction significative de la mortalité cardiovasculaire, des IM ou des AVC en cas de DAPT pendant > 1 an, mais à nouveau au prix d'hémorragies plus fréquentes.14 Udell et al. ont montré que ce sont surtout les patients en post-IM qui tirent des bénéfices d'une DAPT durant plus d'un an.15 L'étude ISAR-SAFE (6 versus 12 mois d'aspirine et de clopidogrel après l'implantation d'un DES) n'a à son tour pas pu démontrer de différence sur le plan des critères d'évaluation concrets tels qu'IM, mortalité, thromboses de stents, AVC et hémorragies majeures.
Le problème qui se pose pour interpréter tous ces résultats apparemment contradictoires est que les données incluses dans ces études étaient très hétérogènes (différents profils de risque des patients, différents types de DES, plusieurs inhibiteurs des récepteurs P2Y12, différences sur le plan de la prévention secondaire et des stratégies d'accès aux coronaires …). C'est pour cette raison que, sur la base de l'étude DAPT, on a mis au point un système de score DAPT (www.daptstudy. org/for-clinicians/score_calculator.htm) permettant d'évaluer le risque hémorragique et le risque d'événements ischémiques récidivants; un score supérieur ou égal à 2 suggère un bénéfice en faveur d'une DAPT prolongée et vice versa chez les patients obtenant un score inférieur à 2. Selon toute probabilité, il n'existe pas de stratégie 'one size fits all', et l'allongement - ou non - de la DAPT doit être envisagée individuellement chez chaque patient (figure 1). Sur la base de ces résultats, l'ESC a ouvert la porte, dans ses recommandations 2015 (NSTE-ACS), à la planification d'une DAPT pendant plus d'un an chez des patients sélectionnés (classe IIbA).
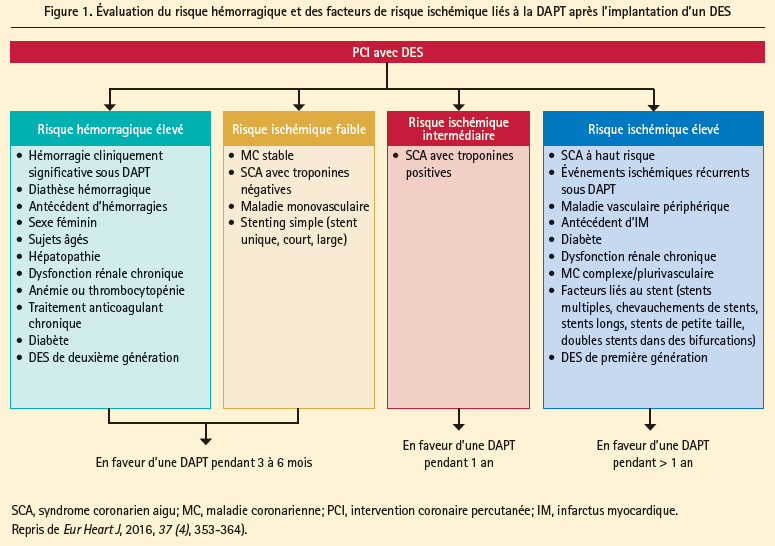
Combined with anticoagulation?
Un sous-groupe de patients qui demandent toute notre attention est constitué par les patients présentant un SCA, qui ont simultanément besoin d'anticoagulants oraux (ACO). Ce groupe met souvent les médecins devant un difficile dilemme thérapeutique. à nouveau, il est crucial ici de trouver un bon équilibre entre la prévention d'une ischémie (récidivante), d'une part, et d'autre part, les problèmes hémorragiques qui doivent rester les plus légers possibles. Les études précédentes (figure 2) nous ont appris que la DAPT est supérieure aux anticoagulants oraux (ACO) après une PCI,16 et que les ACO sont supérieurs à la DAPT dans le cadre du traitement de la fibrillation auriculaire (FA) (étude ACTIVE).17 Ceci a conduit à suggérer que ce groupe bien déterminé de patients tirerait des bénéfices d'une 'triple' thérapie antithrombotique. étant donné le nombre élevé de combinaisons médicamenteuses possibles, le groupe de population hétérogène chez qui on peut instaurer une triple thérapie et le fait que nous nous trouvions à une époque où plusieurs générations de stents coronaires se succèdent rapidement, il est inutile de rappeler que la 'triple' thérapie constitue une matière très complexe dans le cadre des études et de la pratique clinique quotidienne. L'étude WOEST a comparé l'évolution des patients ayant subi une PCI sous triple thérapie antithrombotique par rapport aux patients sous bithérapie (clopidogrel plus antagoniste de la vitamine K (AVK)). Cette étude a montré que l'utilisation de clopidogrel sans aspirine était associée à une réduction significative des hémorragies (mineures, pas des hémorragies majeures), sans augmentation du nombre d'événements thrombotiques.18 Ces résultats ont également été confirmés dans une vaste étude de cohorte rétrospective danoise.19 étant donné que l'étude WOEST était vraisemblablement 'underpowered' et que la triple thérapie était instaurée pour une période prolongée (1 an), ces données n'ont pour le moment pas été incluses dans les actuelles recommandations de l'ESC au sujet de la triple thérapie après un SCA. L'étude ISAR-Triple (triple thérapie au moyen d'AVK, de clopidogrel et d'aspirine) a montré que l'administration d'une triple thérapie pendant 6 semaines après l'implantation d'un DES n'était pas supérieure à 6 mois de triple thérapie sur le plan des récidives d'événements ischémiques et des hémorragies.20 Ceci démontre à nouveau qu'un traitement court ou long au moyen de trois agents antithrombotiques doit être harmonisé en fonction du profil individuel du patient (équilibre individuel entre ischémie et hémorragies). Les patients inclus dans les études WOEST et ISAR-Triple étaient tous traités par AVK. Sur la base d'une vaste méta-analyse de Ruff et al. qui a démontré que les anticoagulants oraux non-AVK (NOAC) sont supérieurs aux AVK dans le cadre du traitement de la FA, on peut s'attendre à de meilleurs résultats dans le groupe de patients recevant une triple thérapie à base de NOAC, mais ceci n'exclura assurément pas complètement le risque hémorragique accru inhérent à la triple thérapie par rapport à la DAPT.
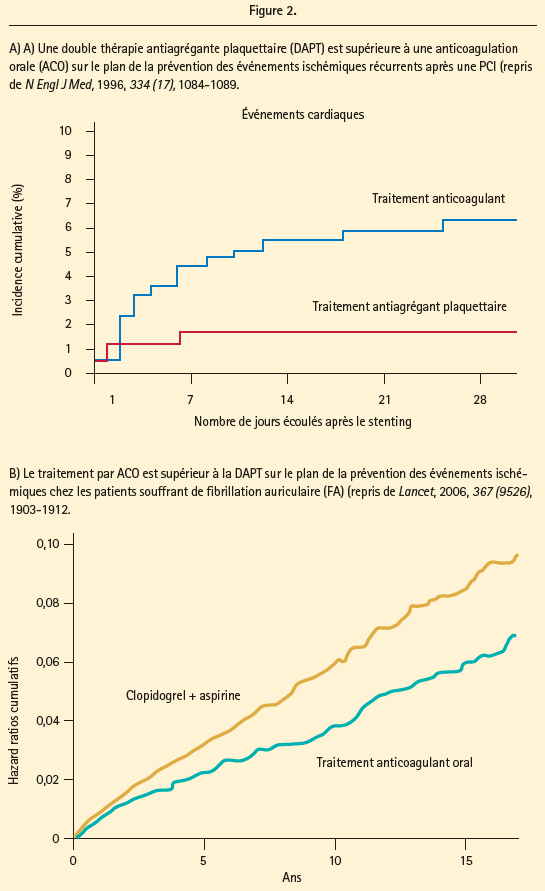
De manière générale, chez les patients souffrant de FA, qui doivent subir une PCI, il est préférable de tenir compte des règles suivantes: I) bien réfléchir à l'indication de stenting (une fois que le stent est mis en place: no point of return); II) réévaluer la nécessité d'ACO ou de NOAC (au moyen du score CHA2DS2-VASc et du score HAS-BLED); III) éviter les complications hémorragiques (abord radial, usage limité des inhibiteurs GPIIb/IIIa); IV) choix du stent (stent métallique versus DES de dernière génération; V) choix de l'inhibiteur des récepteurs P2Y12 (le clopidogrel est le premier choix en cas de combinaison avec des ACO ou des NOAC); VI) choix de l'ACO ou du NOAC (si AVK: garder l'INR entre 2,0 et 2,5, si NOAC: envisager une réduction posologique). VII) si indication de PCI: administrer de l'héparine avant la procédure aux patients sous NOAC, n'administrer d'héparine aux patients sous AVK que si l'INR est inférieur à 2. Sur la base de la littérature actuelle et des recommandations, un groupe de travail placé sous la direction de Gregory Lip a formulé des recommandations pour le traitement antithrombotique des patients souffrant de FA, qui présentent un SCA ou qui doivent subir une PCI/des interventions valvulaires. La Figure 3 donne un aperçu schématique de ces recommandations.
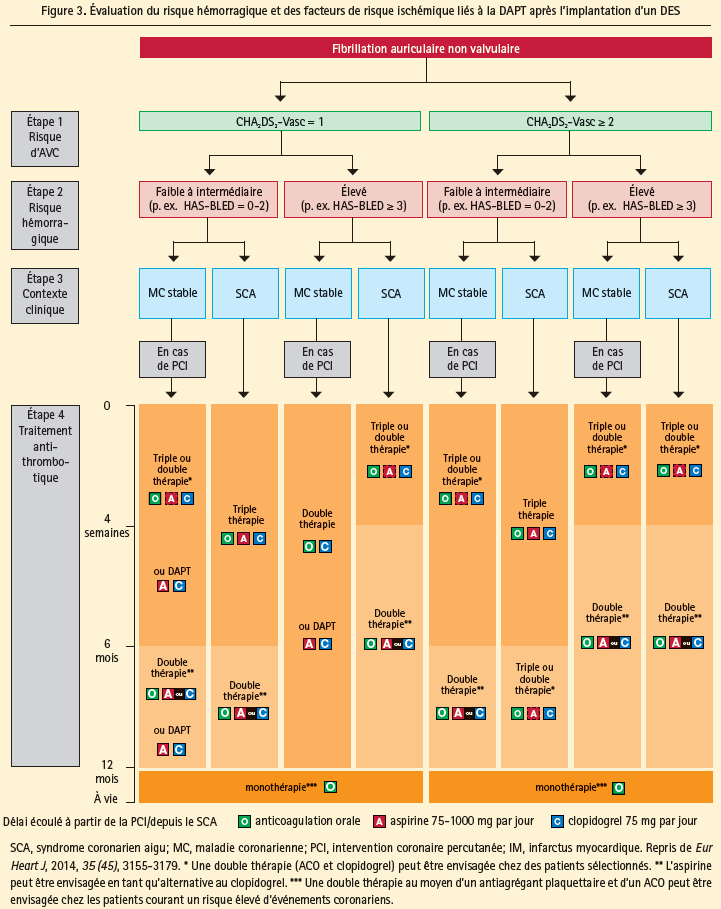
Conclusion
L'utilisation, le moment d'instauration et la durée d'une double thérapie antiagrégante plaquettaire et d'une triple thérapie anticoagulante chez les patients présentant un SCA, qui doivent ou non subir une PCI, est une question complexe qui peut difficilement être résumée en une recommandation globale. Bien que la littérature fournisse parfois des réponses contradictoires à cette question, il semble clair qu'une évaluation individuelle du risque d'événements ischémiques récurrents versus le risque d'hémorragies (majeures) doit être établie pour chaque patient individuellement. Certains outils tels que le score CHA2DS2-VASc, le score HAS-BLED et le score DAPT peuvent nous aider à identifier les patients chez qui la poursuite de la DAPT au-delà d'un an peut offrir des bénéfices.
Ces prochaines années, nous guetterons dès lors les résultats de nombreuses vastes études randomisées qui devront démontrer l'importance d'un traitement prolongé et/ou d'une triple thérapie chez les patients souffrant d'un SCA. Quelques exemples de ces protocoles d'études (le plus souvent complexes) sont: RE-DUAL PCI (évaluation du dabigatran versus une triple thérapie avec AVK chez des patients souffrant de FA, qui subissent une PCI), PIONEER (faible dose de rivaroxaban versus AVK chez des patients souffrant de FA, qui subissent une PCI), AUGUSTUS (apixaban versus AVK chez des patients souffrant de FA, présentant un SCA ou devant subir une PCI), GLOBAL LEADERS (ticagrelor plus aspirine pendant 1 mois, suivi de 23 mois de ticagrelor versus une DAPT standard pendant 12 mois chez des patients ayant bénéficié de l'implantation d'un DES) et GEMINI (rivaroxaban versus aspirine en association au ticagrelor ou au clopidogrel chez des patients souffrant d'un SCA). Enfin, il faut également signaler que, chez les patients souffrant de FA, présentant une importante contre-indication à une DAPT prolongée associée à des ACO, et qui doivent subir une PCI, la fermeture percutanée de l'auricule gauche peut constituer une alternative valable (classe IIbB).
Références
- Henry, K., Erice, A., Tierney, C., Balfour, H.H., Jr., Fischl, M.A., Kmack, A. et al. A randomized, controlled, double-blind study comparing the survival benefit of four different reverse transcriptase inhibitor therapies (three-drug, two-drug, and alternating drug) for the treatment of advanced AIDS. AIDS Clinical Trial Group 193A Study Team. J Acquir Immune Defic Syndr Hum Retrovirol, 1998, 19 (4), 339-349.
- Lewis, B.S.,Mehta, S.R., Fox, K.A., Halon, D.A., Zhao, F., Peters, R.J. et al. Benefit of clopidogrel according to timing of percutaneous coronary intervention in patients with acute coronary syndromes: further results from the Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) study. Am Heart J, 2005, 150 (6), 1177-1184.
- Yusuf, S., Zhao, F., Mehta, S.R., Chrolavicius, S., Tognoni, G., Fox, K.K. et al. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndromes without ST-segment elevation. N Engl J Med, 2001, 345 (7), 494-502.
- Wiviott, S.D., Braunwald, E.,McCabe, C.H., Montalescot, G., Ruzyllo,W., Gottlieb, S. et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med, 2007, 357 (20), 2001-2015.
- Montalescot, G., Bolognese, L., Dudek, D., Goldstein, P., Hamm, C., Tanguay, J.F. et al. Pretreatment with prasugrel in non-ST-segment elevation acute coronary syndromes. N Engl J Med, 2013, 369 (11), 999-1010.
- Wallentin, L., Becker, R.C., Budaj, A., Cannon, C.P., Emanuelsson, H., Held, C. et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med, 2009, 361 (11), 1045-1057.
- James, S.K., Roe, M.T., Cannon, C.P., Cornel, J.H., Horrow, J., Husted, S. et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes intended for non-invasive management: substudy from prospective randomised PLATelet inhibition and patient Outcomes (PLATO) trial. BMJ, 2011, 342, d3527.
- Kubica, J., Adamski, P., Ostrowska, M., Sikora, J., Kubica, J.M., Sroka, W.D. et al. Morphine delays and attenuates ticagrelor exposure and action in patients with myocardial infarction: the randomized, doubleblind, placebo-controlled IMPRESSION trial. Eur Heart J, 2016, 37 (3), 245-252.
- Montalescot, G., van 't Hof, A.W., Lapostolle, F., Silvain, J., Lassen, J.F., Bolognese, L. et al. Prehospital ticagrelor in ST-segment elevationmyocardial infarction. N Engl J Med, 2014, 371 (11), 1016-1027.
- Gwon, H.C., Hahn, J.Y., Park, K.W., Song, Y.B., Chae, I.H., Lim, D.S. et al. Six-month versus 12-month dual antiplatelet therapy after implantation of drug-eluting stents: the Efficacy of Xience/Promus Versus Cypher to Reduce Late Loss After Stenting (EXCELLENT) randomized, multicenter study. Circulation, 2012, 125 (3), 505-513.
- Valgimigli,M., Campo, G.,Monti,M., Vranckx, P., Percoco, G., Tumscitz, C. et al. Short- versus long-term duration of dual-antiplatelet therapy after coronary stenting: a randomized multicenter trial. Circulation, 2012, 125 (16), 2015-2026.
- Mauri, L., Kereiakes, D.J., Yeh, R.W., Driscoll-Shempp, P., Cutlip, D.E., Steg, P.G. et al. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med, 2014, 371 (23), 2155-2166.
- Elmariah S, Mauri L, Doros G, Galper BZ, O'Neill KE, Steg PG, et al. Extended duration dual antiplatelet therapy andmortality: a systematic reviewandmetaanalysis. Lancet, 2015, 385 (9970), 792-798.
- Bonaca,M.P., Bhatt, D.L., Cohen,M., Steg, P.G., Storey, R.F., Jensen, E.C. et al. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med, 2015, 372 (19), 1791-1800.
- Udell, J.A., Bonaca, M.P., Collet, J.P., Lincoff, A.M., Kereiakes, D.J., Costa, F. et al. Long-termdual antiplatelet therapy for secondary prevention of cardiovascular events in the subgroup of patients with previous myocardial infarction: a collaborative meta-analysis of randomized trials. Eur Heart J, 2016, 37 (4), 390-399.
- Schomig, A., Neumann, F.J., Kastrati, A., Schuhlen, H., Blasini, R., Hadamitzky, M. et al. A randomized comparison of antiplatelet and anticoagulant therapy after the placement of coronary-artery stents. N Engl J Med, 1996, 334 (17), 1084-1089.
- Investigators AWGotA, Connolly, S., Pogue, J., Hart, R., Pfeffer, M., Hohnloser, S. et al. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events (ACTIVE W): a randomised controlled trial. Lancet, 2006, 367 (9526), 1903-1912.
- Dewilde, W.J., Oirbans, T., Verheugt, F.W., Kelder, J.C., De Smet, B.J., Herrman, J.P. et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomised, controlled trial. Lancet, 2013, 381 (9872), 1107-1115.
- Lamberts, M., Gislason, G.H., Olesen, J.B., Kristensen, S.L., Schjerning, Olsen, A.M., Mikkelsen, A. et al. Oral anticoagulation and antiplatelets in atrial fibrillation patients aftermyocardial infarction and coronary intervention. J Am Coll Cardiol, 2013, 62 (11), 981-989.
- Fiedler, K.A., Maeng, M., Mehilli, J., Schulz-Schupke, S., Byrne, R.A., Sibbing, D. et al. Duration of Triple Therapy in Patients Requiring Oral Anticoagulation After Drug-Eluting Stent Implantation: The ISAR-TRIPLE Trial. J Am Coll Cardiol, 2015, 65 (16), 1619-1629.
- Palmerini, T., Stone, G.W. Optimal duration of dual antiplatelet therapy after drug-eluting stent implantation: conceptual evolution based on emerging evidence. Eur Heart J, 2016, 37 (4), 353-364.
- Lip, G.Y., Windecker, S., Huber, K., Kirchhof, P., Marin, F., Ten Berg, J.M. et al.Management of antithrombotic therapy in atrial fibrillation patients presenting with acute coronary syndrome and/or undergoing percutaneous coronary or valve interventions: a joint consensus document of the European Society of Cardiology Working Group on Thrombosis, European Heart RhythmAssociation (EHRA), European Association of Percutaneous Cardiovascular Interventions (EAPCI) and European Association of Acute Cardiac Care (ACCA) endorsed by the Heart Rhythm Society (HRS) and Asia-Pacific Heart Rhythm Society (APHRS). Eur Heart J, 2014, 35 (45), 3155-3179.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.