Naar de voordracht 'Should we minimize RV pacing in all patients?' van prof. Carsten W. Israel die werd gehouden op de 11de Belgian Heart Rhythm Meeting op 5 oktober 2017 in Brussel.
1 The downside van rechterventrikelpacing
Cardiale pacing is tot op heden de enige effectieve therapie voor patiënten met bradycardie die ontstaan is door sinusknoopziekte of atrioventriculair blok. Gezien de vergrijzing van de westerse bevolking wordt verwacht dat het aantal patiënten met pacingnood alleen maar verder zal stijgen. Ondanks de technologische vooruitgang in de laatste decaden geeft apicale rechterventrikelpacing (RVP) aanleiding tot elektrische en mechanische desynchronisatie, wat op termijn kan leiden tot problemen zoals hartfalen, aritmie en mortaliteit.
Zo toonde de DAVID-trial (Dual-Chamber and VVI Implantable Defibrillator) een hazard ratio van 1,61 op een composiet eindpunt (tijd tot overlijden of eerste hospitalisatie voor hartfalen) voor DDDICDs in vergelijking met VVI-ICDs bij patiënten met een linkerventrikelejectiefractie (LVEF) < 40 %. In deze trial werden de patiënten met DDD-ICDs gedurende 60 % van de tijd gepacet in vergelijking met slechts 1 % in de VVIgroep. Overlijden of hospitalisatie voor hartfalen deed zich voor in 32 % van de DDD-patiënten bij wie er meer dan 40 % RVP was in vergelijking met slechts 8 % in de DDD-groep met minder dan 40 % RVP. Het eindpunt werd dus duidelijk bepaald door het percentage van RVP. In een retrospectieve analyse van de MOST-trial (Mode Selection Trial) werd gezien dat het risico voor hartfalenhospitalisatie en voorkamerfibrillatie significant verhoogt met het cumulatieve RVP-percentage bij patiënten met sinusknoopziekte, een smal QRS-complex en normale linkerkamerfunctie bij implantatie. Deze studies, alsook subanalyses van MADIT II, Danish AAIR/DDR, SAVE-PACE, samen met histopathologische en echocardiografische evidentie voor rechter- en linkerventrikelremodelling vormen de wetenschappelijke basis om RVP te minimaliseren in pacemakerpatiënten1.
2 Verlengde AV-intervalprogrammatie
In een poging RVP zo veel mogelijk te vermijden werden DDD-systemen geprogrammeerd met een lang AV-delay of AV-delay-hysteresisfuncties. Deze verlenging van het AV-delay geeft voorrang aan intrinsieke AV-conductie. Verlenging van het AV-delay verandert echter ook het upper rate-gedrag, kan ritmestoornissen uitlokken en de normale hemodynamiek compromitteren (gestoorde linkerkamervulling, verhoogde linker atriale drukken en diastolische mitralisklepinsufficiëntie) 1, 2.
3 Intermittent AAI-pacing met DDD-back-up-pacing
Algoritmes zoals MVP® of SafeR® die in AAI(R)-modus werken tijdens spontane AV-conductie beperken RVP zonder noodzaak tot verlenging van het AVinterval indien de intrinsieke AV-conductie blokkeert. De MVP-studie (Managed Ventricular Pacing vs VVI-40) toonde echter geen significant voordeel van het MVP®-algoritme aan. Een subanalyse toonde aan dat patiënten met een nietgepacet baseline-PR-interval ≥ 230 ms significant meer events (dood en hartfalenhospitalisatie) deden, indien randomisatie in AAI(R)60- vs. VVI 40-modus. In de PreFER MVP (Prefer for Elective Replacement Managed Ventricular Pacing) was er een 3,4 maal hoger risico voor het ontwikkelen van persistente voorkamerfibrillatie bij patiënten gerandomiseerd naar het MVP®-algoritme en met een baseline-PR-interval > 230 ms. Ook voor het Safe®-algoritme konden gerandomiseerde studies geen voordeel aantonen op klinische events en mortaliteit hoewel de RVP-percentages werden teruggebracht van 94 tot 12 % in de ANSWER-studie (EvaluAtion of the SafeR mode in patients With a dual chambER pacemaker indication) en tot quasi 0 % in de CAN-SAVE R-studie (The CANadian Multi-Centre Randomized Study-Spontaneous AV Conduction pReservation). Deze studies laten vermoeden dat het toelaten van een natief eerstegraads-AV-blok zijn prijs heeft, zelfs indien dit ten koste gaat van minder RVP. Een recente meta-analyse bundelde de resultaten van 7 gerandomiseerde en gecontroleerde studies die standaard-DDD-instellingen vergeleken met algoritmes die ventriculaire pacing vermijden. Hoewel deze algoritmes de levensduur van de devices verlengen, werden er echter geen significante verschillen gezien in de incidentie van persistente voorkamerfibrillatie, hospitalisatie of mortaliteit3.
4 Het evenwicht tussen ventriculaire en atrioventriculaire desynchronisatie
De voorgaande studies tonen aan dat er een contradictie is tussen enerzijds de wetenschap dat RVP aanleiding geeft tot elektrische en mechanische desynchronisatie, ventriculaire remodelling en negatieve klinische uitkomst en anderzijds de afwezigheid van een duidelijk voordeel (op dezelfde parameters) in gerandomiseerde studies die RVP-gebruik minimaliseren. Deze bevindingen suggereren dat het ontstaan van voorkamerfibrillatie, hartfalen en mortaliteit wordt beïnvloed door verschillende factoren en niet alleen door RVP op zich.
Een van die factoren is het AV-interval. Er is namelijk evidentie dat ook een eerstegraads-AV-blok aanleiding kan geven tot hartfalen als gevolg van een verkorte diastolische vulling en toegenomen mitralisklepinsufficiëntie1, 2. Hoewel nog niet gevalideerd in een prospectieve, gerandomiseerde studie lijkt een intrinsiek PR-interval van > 230ms en een gepacet AV-interval van > 270ms een kritiek punt waarbij het minimaliseren van RV-pacing niet meer opweegt tegen de nadelen van AV-desynchronisatie (figuur 1).
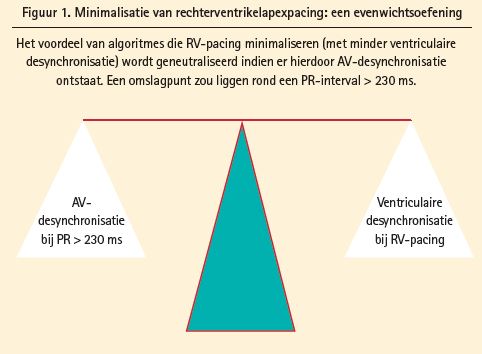
5 Atriale pacing
Een ander belangrijk aspect is de hoeveelheid van atriale pacing. Preventie van RVP zal zeker nuttig zijn in geval van een intrinsieke atriale activatie met normale AV-conductie. Bij frequente atriale pacing (typisch vanuit het rechter hartoortje) treedt echter frequent verlenging van de atriale contractie en AV-conductie op. Hierdoor creëert men als het ware een pacing-geïnduceerd eerstegraads-AVblok die het positieve effect van minimale RVP neutraliseert1.
Een eventuele oplossing kan zijn om atriale leads te implanteren in andere atriale locaties. Prof. Israel is om die reden sterke voorstander van pacing vanuit het atriale septum of dak, vlakbij de insertie van de bundel van Bachmann. Atriale pacing vanuit deze locatie geeft meer simultane conductie van zowel het linker als het rechter atrium en benadert het best de fysiologische AV-conductie. Op die manier kan men een pacing-geïnduceerd eerstegraads-AV-blok vermijden. Initiële resultaten met bachmannbundelpacing tonen ook een gunstig effect op de progressie van voorkamerfibrillatie maar grote, gerandomiseerde studies ontbreken nog momenteel 1, 2.
6 Conclusie
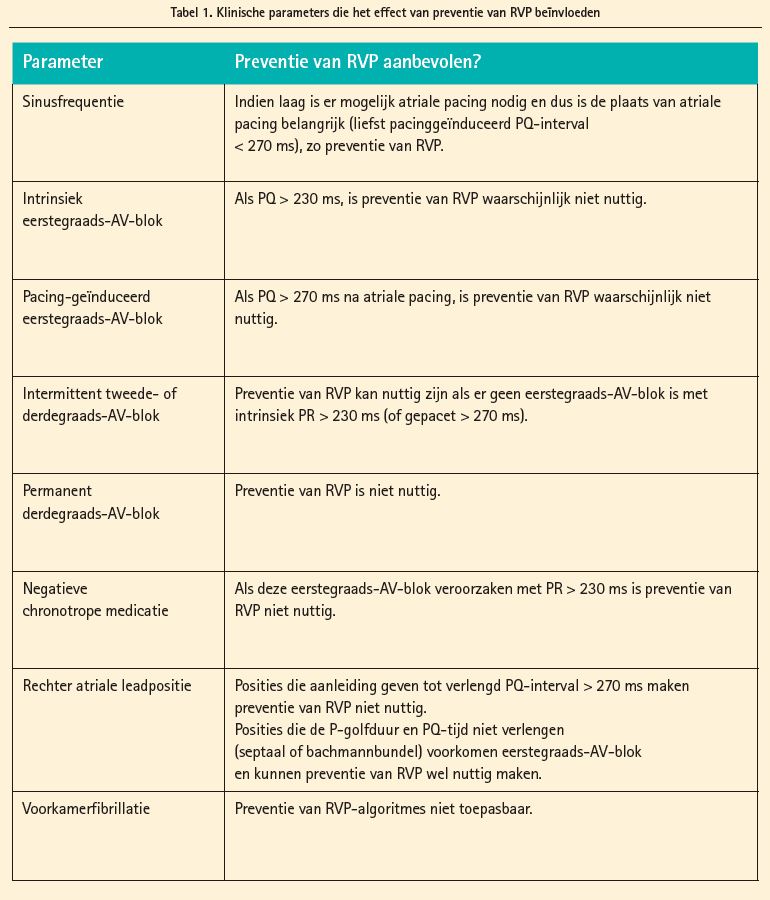
Globaal kunnen we stellen dat er geen uniforme 'one size fits all'-strategie bestaat voor individuele pacemakerprogrammatie. Algoritmes voor minimale RVP geven niet noodzakelijk een betere uitkomst in vergelijking met klassieke DDD-pacing, vooral niet wanneer dit ten koste gaat van AV-synchronisatie. In tabel 1 geven we een overzicht van de factoren die de keuze voor al dan niet minimalisatie van RVP bepalen in functie van de klinische pacingindicatie.
Referenties
- Israel, C.W. Pacing-induced heart failure: should we avoid right ventricular pacing or not? Europace, 2017, 19 (2), 165-168. doi:10.1093/europace/euw316.
- Vijayaraman, P., Bordachar, P., Ellenbogen, K.A. The Continued Search for Physiological Pacing: Where Are We Now? J Am Coll Cardiol, 2017, 69 (25), 3099-3114. doi:10.1016/j.jacc.2017.05.005.
- Shurrab, M., Healey, J.S., Haj-Yahia, S., Kaoutskaia, A., Boriani, G., Carrizo, A. et al. Reduction in unnecessary ventricular pacing fails to affect hard clinical outcomes in patients with preserved left ventricular function: a meta-analysis. Europace, 2017, 19 (2), 282-288. doi:10.1093/europace/euw221.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.