Inleiding
Zestien jaar na de laatste publicatie van behandelingsaanbevelingen werd met ongeduld uitgekeken naar de ESC-aanbevelingen van 2019 voor de behandeling van patiënten met supraventriculaire tachycardieën1. Met een prevalentie van 2,25/1 000 personen zijn supraventriculaire tachycardieën een frequent probleem voor elke klinische cardioloog en is een overzicht van nieuwe inzichten en behandelingsmethoden heel welkom. Tabel 1 toont een overzicht van de ritmestoornissen waarover de ESC-aanbevelingen van 2019 zich uitspreken. De laatste jaren is er veel aandacht geweest voor het groeiende probleem van atriale fibrillatie en zijn er heel wat gerandomiseerde klinische trials uitgevoerd. In tegenstelling tot de aanbevelingen voor atriale fibrillatie en vele andere ESC-aanbevelingen blijkt er minder wetenschappelijke evidentie te zijn voor de ESC-aanbevelingen van 2019 voor supraventriculaire tachycardieën. Zo vinden we slechts twee aanbevelingen met een klasse IA-status. Hoewel de research rondom supraventriculaire tachycardieën vooral dateert van vóór 2000 zien we sinds de laatste publicatie van de behandelingsaanbevelingen in 2003 belangrijke veranderingen in de aanpak. Zo hebben we in de voorbije jaren een belangrijke verschuiving gezien van een medicamenteuze behandeling van supraventriculaire tachycardieën naar een interventionele benadering met katheterablatie.
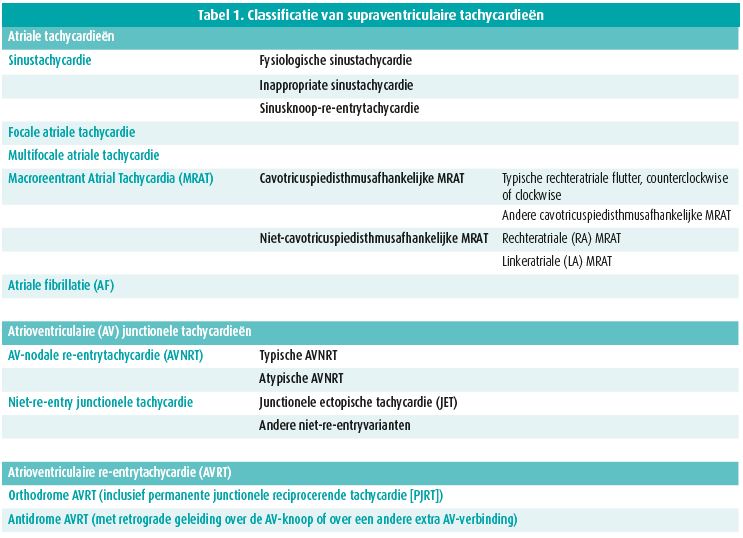
Dit overzicht focust op de veranderingen ten opzichte van de laatste aanbevelingen van 2003, enkele nieuwe inzichten en concepten en de aanbevelingen voor supraventriculaire tachycardieën tijdens de zwangerschap. Voor verdere details verwijs ik naar de 66 pagina's van de originele behandelingsaanbevelingen van de ESC1.
Wat is er veranderd in de nieuwe aanbevelingen t.o.v. die van 2003
Veel van de medicamenten die in 2003 vermeld werden voor de behandeling van supraventriculaire tachycardieën zijn niet meer opgenomen in de nieuwe aanbevelingen. Zo worden amiodaron en digoxine niet langer vermeld voor de acute behandeling van supraventriculaire tachycardieën. Naast een bolusbehandeling met 6-18 mg adenosine als eerste keuze (klasse I-aanbeveling), blijven bètablokkers en de calciumantagonisten verapamil en diltiazem aangewezen met een klasse IIa-aanbeveling.
Voor de acute behandeling van breed- QRS-complextachycardieën worden sotalol en lidocaïne niet langer vermeld. Ook voor de acute en chronische behandeling van atriale tachycardieën, atriale flutter, AV-nodale re-entrytachycardie en AV-re-entrytachycardie wordt sotalol niet langer aangeraden. De potentiële bijwerkingen van sotalol, met name QT-verlenging en torsade de pointes, zijn daarvoor de reden.
Het gebruik van de klasse Ic-antiaritmica flecaïnide en propafenon is tegenaangewezen voor de acute behandeling van atriale flutter, waarvoor men ibutilide (niet beschikbaar in België) adviseert om farmacologische conversie te verkrijgen ofwel bètablokkers of de eerder vermelde calciumantagonisten ter frequentiecontrole.
Voor de chronische behandeling van supraventriculaire tachycardieën wordt de verschuiving naar katheterablatie bevestigd.
Nieuwe concepten en aanbevelingen
Medicamenteuze behandeling van onterechte sinustachycardie
Onterechte, niet-fysiologische sinustachycardie treedt vaker op bij jonge vrouwen en is nogal moeilijk te behandelen. De etiologie is multifactorieel en daar moet bij de behandeling aandacht voor zijn. Gezien het goedaardige karakter kan de cardioloog zich vaak beperken tot geruststelling en levensstijlaanpassingen zoals aerobe fysieke training en volume-expansie. Toch moet men soms overgaan tot symptoomcontrole middels medicatie. In de aanbevelingen vinden we nu ook het gebruik terug van ivabradine, een selectieve blokker van de pacemakercurrent If in sinoatriale cellen. Dit omdat men bij bètablokkade of bij het gebruik van calciumantagonisten vaak doseringen nodig heeft die bijwerkingen zoals vermoeidheid of hypotensie geven.
Blokkade van de pacemakercurrent If kan de baroreceptorcontrole van het autonoom evenwicht verstoren waardoor er een verhoogde sympatische activatie van het hart kan ontstaan. Aangezien dat potentieel pro-aritmisch is en ook een negatief remodellerend effect kan hebben, adviseert men in de richtlijnen om bij gebruik van ivabradine een lage dosis bètablokkers te associëren (klasse IIa-aanbeveling).
Nieuwe aanbevelingen m.b.t. atriale flutter
In de aanbevelingen vinden we een klasse I-indicatie voor het starten van chronische anticoagulatie bij patiënten met atriale flutter die ook episodes van atriale fibrillatie hebben. Voor patiënten met atriale flutter in afwezigheid van atriale fibrillatie blijkt het trombo-embolische risico kleiner te zijn maar voldoende significant om systemische anticoagulatie aan te raden (klasse IIa-aanbeveling).
Voor de acute behandeling van patiënten met atriale flutter vermelden de aanbevelingen uiteraard elektrische cardioversie (klasse I-aanbeveling), maar nu raadt men ook aan om atriale overpacing te proberen bij de groeiende groep patiënten met een pacemaker of defibrillator (klasse I-aanbeveling).
De asymptomatische patiënt met ventriculaire pre-excitatie
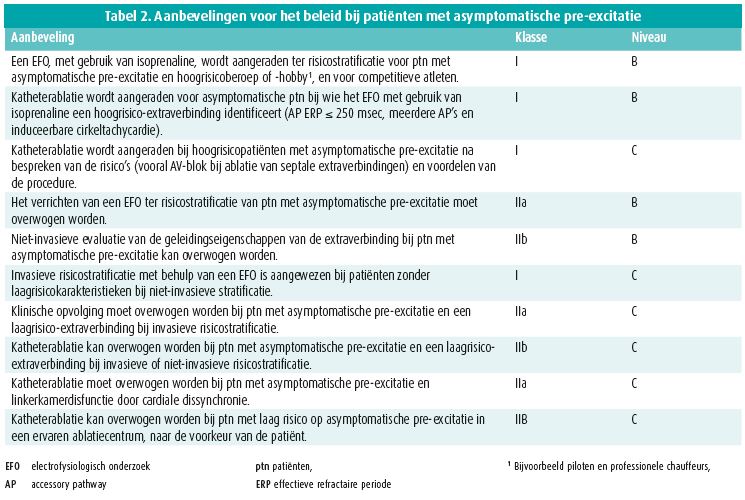
Ongeveer 20 % van deze asymptomatische patiënten zal ritmestoornissen ontwikkelen als gevolg van de extra atrioventriculaire verbinding. De meest voorkomende tachycardie is een cirkeltachycardie (80 %), gevolgd door een incidentie van 20-30 % van atriale fibrillatie. Plotse dood als gevolg van een snelle anterograde geleiding over de extra AV-verbinding, resulterend in kamerfibrillatie, is de meest gevreesde complicatie. Klinische en elektrofysiologische kenmerken die geassocieerd zijn met een hoger risico op plotse dood zijn jongere leeftijd, het induceerbaar zijn van een cirkeltachycardie tijdens elektrofysiologisch onderzoek, de aanwezigheid van meerdere extraverbindingen, en een korte anterograde effectieve refractaire periode van de extraverbinding (≤ 250 msec). Behoudens de leeftijd kunnen al deze eigenschappen betrouwbaar bepaald worden tijdens een elektrofysiologisch onderzoek van het hart. Wel moet men rekening houden met de catecholaminegevoeligheid van de extraverbinding bij het uitvoeren van de elektrofysiologische testen. Niet-invasieve bepalingen van de eigenschappen van de extraverbinding, middels inspanningsproef of het intermittent verdwijnen van de pre-excitatie, blijken minder betrouwbare manieren om een laagrisico-extraverbinding te identificeren.
Tabel 2 toont de aanbevelingen voor het beleid bij patiënten met asymptomatische pre-excitatie.
Tachycardiegeïnduceerde cardiomyopathie
Tachycardiomyopathie, of beter aritmiegeïnduceerde cardiomyopathie, is een reversibele vorm van cardiomyopathie door een persistente tachycardie of door heel frequent optredende ventriculaire extrasystolen. Elke chronische aritmie kan een tachycardiomyopathie veroorzaken, maar de meeste beschrijvingen in de literatuur vinden we bij cirkeltachycardieën door septale extraverbindingen, voorkamerfibrillatie met een snelle kamerrespons, atriale tachycardieën en heel frequente ventriculaire extrasystolen. Bij nieuw ontstane linkerkamerdisfunctie in aanwezigheid van een persistente of heel frequent optredende tachycardie moet men zeer alert zijn voor de mogelijkheid van deze diagnose. De diagnose wordt gesteld door andere oorzaken voor cardiomyopathie uit te sluiten en door een verbetering of normalisatie van de linkerkamerfunctie te zien na herstel van het sinusritme.
In de aanbevelingen 2019 wordt katheterablatie aangeraden voor tachycardiomyopathie veroorzaakt door supraventriculaire tachycardieën (klasse I-aanbeveling). Bètablokkers (met een bewezen mortaliteitsverbetering bij hartfalen met verminderde linkerkamerfunctie) worden aangeraden wanneer een ablatie niet aangewezen of mogelijk is (klasse I-aanbeveling). Ablatie van de AV-geleiding met biventriculaire of hisbundelpacing, wordt aangeraden wanneer de ritmestoornis verantwoordelijk voor de tachycardiomyopathie niet geableerd of met medicatie gecontroleerd kan worden (klasse I-aanbeveling).
Supraventriculaire tachycardieën tijdens de zwangerschap
Aanhoudende supraventriculaire tachycardieën komen meer voor tijdens de zwangerschap met een incidentie van 22-24/100 000. Aangezien er geen prospectieve of gerandomiseerde studies zijn met betrekking tot dit probleem, zijn de geformuleerde aanbevelingen gebaseerd op kleine patiëntenaantallen en de opinie van experten. Het beleid bij supraventriculaire tachycardieën tijdens de zwangerschap is van belang, gezien de associatie met een verhoogde mortaliteit. Bij de behandeling moet men de hemodynamische effecten van de tachycardie afwegen tegenover de potentiële nadelen van de behandeling voor de moeder en de foetus. Katheterbehandeling van de supraventriculaire tachycardie moet sterk overwogen worden voordat een zwangerschap wordt overwogen bij patiënten met een voorgeschiedenis van supraventriculaire tachycardieën (klasse I-aanbeveling). Voor de acute therapie is een elektrische cardioversie een veilige optie voor moeder en foetus in geval van hemodynamische instabiliteit (klasse I-aanbeveling). Voor medicamenteuze behandeling in de acute fase is adenosine de eerstekeuzebehandeling in het tweede en derde trimester van de zwangerschap. Er zijn weinig data beschikbaar over de aanpak van supraventriculaire tachycardieën in het eerste trimester. Aangezien het potentieel teratogene risico van antiaritmica het grootst is in het eerste trimester, wordt het gebruik van medicatie dan zo veel mogelijk vermeden. Het gebruik van bètablokkers in het eerste trimester blijkt niet geassocieerd te zijn met een verhoging van congenitale malformaties, hoewel er een recent rapport bestaat waarin een mogelijke associatie met multicystische renale dysplasie wordt besproken.2 Metoprolol en propranolol kunnen zo nodig gebruikt worden, en atenolol wordt vermeden gezien de associatie met een laag geboortegewicht (klasse IIa-aanbeveling).
Katheterablatie is een optie bij slecht getolereerde supraventriculaire tachycardieën tijdens de zwangerschap of wanneer deze moeilijk medicamenteus te behandelen zijn. Ablatie moet gebeuren in ervaren centra met behulp van niet-fluoroscopische elektroanatomische mapping en katheternavigatiesystemen.
Referenties
- Brugada, J., Katritsis, D.G., Arbelo, E., et al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia. Eur Heart J, 2019, 00, 1-66.
- Duan, L., Ng, A., Chen, W., Spencer, H.T., Lee, M.S. Beta-blocker subtypes and risk of low birth weight in newborns. J Clin Hypertens, 2018, 20, 1603-1609.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.