Les maladies valvulaires constituent l'un des domaines les plus évolutifs en cardiologie. L'incidence augmente, et de nouvelles techniques thérapeutiques, couplées à une imagerie de pointe, occupent une place de plus en plus importante. Un récent 'current opinion' décrit les nouvelles notions et les développements sur le plan des maladies valvulaires en l'an 2016.1
Un argument supplémentaire qui m'a conduit à choisir cet article comme fil conducteur pour cet éditorial est qu'il a été rédigé par deux auteurs, un cardiologue et un chirurgien cardiaque. Ceci constitue 'the way to go' dans le cadre du traitement des maladies valvulaires, les deux disciplines se rapprochant de plus en plus. Je vous propose une 'visite guidée' systématique à travers cet article de synthèse.
L'étude OxVALVE montre une fois de plus que la prévalence des maladies valvulaires (VHD) augmente suite au vieillissement de la population.2 Cette étude permet non seulement d'évaluer la prévalence élevée des maladies valvulaires diagnostiquées (4,9 %), mais aussi le grand nombre de patients souffrant de maladies valvulaires non diagnostiquées (6,4 %). Si nous extrapolons ces données aux 50 prochaines années, nous observons un doublement de la prévalence de maladies valvulaires significatives d'ici 2050 (figure 1).
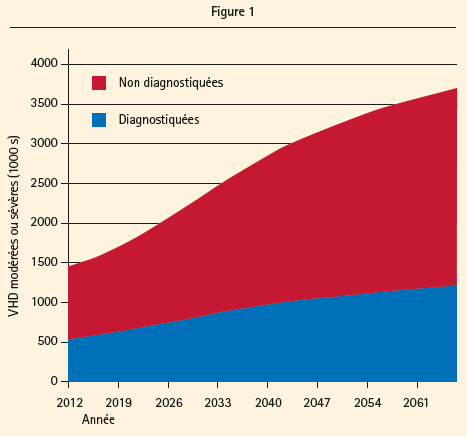
Espérons que nos responsables politiques soient bien conscients de cette évolution et de l'impact que ceci aura sur les besoins en matière de soins de santé. En outre, le traitement percutané jouera assurément un rôle majeur chez ces patients âgés.
Sténose valvulaire aortique
Il est possible qu'un saignement valvulaire avec dépôt de fer joue un rôle important dans la progression de la sténose valvulaire aortique et que les mécanismes de transport du fer constituent une nouvelle cible thérapeutique.3
Les patients souffrant d'une sténose valvulaire aortique modérée ou sévère et d'une dysfonction ventriculaire gauche présentent une mortalité considérable, et la chirurgie est associée à un bénéfice thérapeutique tangible, y compris en cas de sténose valvulaire aortique modérée.4 À l'avenir, le TAVI pourrait constituer une alternative attrayante au remplacement valvulaire chirurgical classique chez ces patients à haut risque.
Les patients asymptomatiques, souffrant d'une maladie valvulaire aortique sévère, mixte, connaissent une évolution rapide, la moitié d'entre eux ayant besoin d'un remplacement valvulaire dans l'année. Un suivi minutieux est donc requis.5
Le TAVI est le traitement de choix pour les patients inopérables, souffrant d'une sténose valvulaire aortique, et constitue l'alternative préférentielle pour les patients à haut risque. La supériorité à long terme du TAVI dans ce groupe a également été démontrée récemment.6
Dans la population plus âgée, le TAVI n'est pas inférieur à la chirurgie dans le groupe à risque intermédiaire. Ainsi, l'étude PARTNER 2 a montré qu'il n'y a pas de différence entre le TAVI et la chirurgie en ce qui concerne la mortalité (toutes causes) et les AVC (critères d'évaluation primaire). Le TAVI s'avérait supérieur à la chirurgie dans le groupe 'transfémoral'.7 Dans une autre étude portant sur une analyse propensity- score, il est apparu que les dispositifs SAPIEN 3 de dernière génération sont supérieurs à la chirurgie, au bout d'un an, dans le groupe à risque intermédiaire, pour le critère d'évaluation combiné constitué de la mortalité, des AVC, des réinterventions et de la régurgitation valvulaire aortique modérée à sévère.8 Une récente méta-analyse indique également la sécurité et l'efficacité du TAVI par rapport à la chirurgie après 2 ans de suivi, sur l'ensemble du spectre de risque et dans les différents sousgroupes, avec un bénéfice plus net chez les patients ayant bénéficié d'un TAVI par voie transfémorale et chez les femmes.9
Les données au sujet de la résistance des bioprothèses utilisées pour le TAVI sont peu nombreuses et il faut faire preuve de prudence pour appliquer dès à présent la technique dans la population plus jeune.
On a constaté un épaississement des feuillets valvulaires de la valve TAVI, avec une diminution de la mobilité, chez 10 % des patients, mais ceci n'a pas entraîné de symptômes, tout au plus occasionnellement un gradient transvalvulaire plus élevé. L'anticoagulation résout presque complètement le problème.10
Bien que la mortalité de la sténose valvulaire aortique modérée et sévère chez les femmes enceintes soit faible, une sténose valvulaire aortique sévère symptomatique induit un risque substantiel d'insuffisance cardiaque, laquelle nécessite à son tour des hospitalisations. Ceci ne fait que souligner davantage la nécessité d'une évaluation sérieuse avant la grossesse.11
Insuffisance valvulaire aortique
La dégénérescence des bioprothèses valvulaires aortiques peut être à l'origine d'une insuffisance aortique importante et, dans la population à haut risque, l'implantation transcathéter valve-in-valve constitue une alternative attrayante, avec de bons résultats.12
La fermeture percutanée de fuites paravalvulaires hémodynamiquement importantes peut améliorer le pronostic de ces patients (insuffisance cardiaque, hémolyse, endocardite), avec une morbi-mortalité moindre par rapport à une nouvelle intervention.13
Insuffisance valvulaire mitrale (RM)
Les patients souffrant de RM primaire, qui subissent une réparation valvulaire mitrale, ont une incidence à 15 ans de récidive - fuite modérée ou sévère - de 13,3 %, et l'incidence de redo atteint 6,9 %, les principaux déterminants d'une récidive de RM étant l'âge, une légère RM peropératoire, un prolapsus du feuillet valvulaire antérieur, un prolapsus des deux feuillets valvulaires et l'absence d'annuloplastie. Une RM modérée ou sévère récidivante est associée à un remodelage ventriculaire gauche et à une mortalité accrue.14
En cas de RM secondaire chez des patients souffrant de cardiopathies ischémiques, les résultats à 2 ans d'une réparation valvulaire mitrale versus un remplacement de la valve avec préservation de l'appareil sous-valvulaire sont comparables en ce qui concerne le remodelage inverse et la survie, mais il y a davantage de récidives de RM modérée ou sévère dans le groupe 'réparation', ce qui, dans ce dernier groupe, entraîne davantage d'hospitalisations, d'insuffisance cardiaque et de complications cardiovasculaires.15
En cas de RM secondaire chez des patients souffrant de cardiopathies ischémiques et de RM modérée, les résultats à 2 ans d'un CABG versus un CABG et une réparation valvulaire mitrale indiquent que l'index de volume télédiastolique du ventricule gauche et la mortalité ne diffèrent pas significativement entre les deux groupes. Un CABG avec réparation valvulaire entraîne moins de RM modérée ou sévère résiduelle, mais au prix d'une incidence plus élevée d'événements neurologiques et d'arythmies supraventriculaires.16
Le traitement percutané au moyen du MitraClip a été comparé à la chirurgie conventionnelle dans l'étude EVEREST II. Au bout de 5 ans, l'absence du critère d'évaluation combiné constitué de la mortalité, de la chirurgie et d'une RM de grade 3+ ou 4+ a été atteinte chez 44,2 % des patients du groupe percutané, vs 64,3 % des patients traités par chirurgie conventionnelle (p = 0,01), ce qui est dû à un plus grand nombre de cas de RM 3+ et 4+ et à un plus grand recours à la chirurgie dans le groupe MitraClip, tandis que la mortalité à 5 ans n'était pas différente.17
Le registre allemand TRAMI a suivi de manière prospective 828 patients traités au moyen du MitraClip. La mortalité à 1 an atteignait 20,3 % et les facteurs prédictifs de mortalité étaient une classe NYHA IV, un antécédent d'intervention sur la valve aortique, une créatinine > 1,5 mg/dl, une artériopathie périphérique, une FEVG < 30 %, une insuffisance tricuspide sévère et l'échec de la procédure. La qualité de vie s'est améliorée de manière considérable après le MitraClip, une proportion significative des patients ayant récupéré une autonomie complète.18
Il est encore trop tôt pour se prononcer au sujet de l'impact clinique des techniques d'annuloplastie percutanée actuelles que sont le Cardioband et le Mitralign. Il en va de même des remplacements transcathéter de la valve mitrale, mais les résultats d'études cliniquement pertinentes peuvent être attendus dans un futur proche. L'imagerie multimodalité joue un rôle de plus en plus important dans le choix et la planification de ces procédures percutanées.
Sténose valvulaire mitrale
L'hypertension pulmonaire (HTP) a un impact négatif sur la survie des patients présentant une sténose valvulaire mitrale: la survie à 10 ans est significativement plus faible dans le groupe de patients présentant une HTP modérée à sévère, comparativement au groupe ayant des pressions pulmonaires normales ou une HTP légère. Les patients souffrant d'HTP légère et d'une sténose valvulaire mitrale doivent dès lors être présentés en vue d'une chirurgie valvulaire mitrale.19
Insuffisance valvulaire tricuspide (RT)
Une annuloplastie tricuspide effectuée chez des patients qui subissent une réparation valvulaire mitrale et qui présentent une RT modérée ou une dilatation de l'anneau tricuspide s'avère sûre et efficace, et améliore le remodelage à long terme du coeur droit.20 Le fait que l'annuloplastie implique des sutures ou l'implantation d'un anneau prothétique semble avoir peu d'impact sur le résultat.
Il est encore trop tôt pour statuer de manière cliniquement significative au sujet de l'utilité actuelle des techniques percutanées pour le traitement d'une RT isolée en cas d'insuffisance cardiaque droite ou de RT sévère survenant tardivement après une chirurgie valvulaire du coeur gauche, deux situations dans lesquelles la chirurgie est associée à un risque élevé.
Conclusion
Il va de soi que ce bref aperçu ne constitue qu'une sélection limitée, effectuée par deux éminents médecins, de la littérature publiée en 2016. Il souligne toutefois l'importance des maladies valvulaires. L'incidence croissante des maladies valvulaires et le développement de nouvelles possibilités diagnostiques et thérapeutiques expliquent que ce domaine particulier de la cardiologie représente une entité passionnante et novatrice qui doit rapprocher chercheurs, spécialistes de l'imagerie, cardiologues et chirurgiens cardiaques.
Références
- Alfieri, O., Vahanian, A. The year in cardiology 2016: valvular heart disease. Eur Heart J, 2017, 38, 628-633.
- D'arcy et al. Large-scale community echocardiographic screening reveals a major burden of undiagnosed valvular heart disease in older people: the OxVALVE Population Cohort Study. Eur Heart J, 2016, 37, 3515-3522.
- Laguna-Fernandez, A. et al. Iron alters valvular interstitial cell function and is associated with calcification in aortic stenosis. Eur Heart J, 2016, 37, 3532-3535.
- Samad, Z. et al. Aortic valve surgery and survival in patients with moderate or severe aortic stenosis and left ventricular dysfunction. Eur Heart J, 2016, 37, 2276-2286.
- Egbe, A.C. et al. Mixed aortic valve disease: midterm outcome and predictors of adverse events. Eur Heart J, 2016, 37, 2671-2678.
- Deeb, G.M. et al. CoreValve US Clinical Investigators. 3-year outcomes in high-risk patients who underwent surgical or transcatheter aortic valve replacement. J Am Coll Cardiol, 2016, 67, 2565-2574.
- Leon, M.B. et al. PARTNER 2 Investigators. Transcatheter or Surgical Aortic Valve Replacement in Intermediate-Risk Patients. N Engl J Med, 2016, 374, 1609-1620.
- Thourani, V.H. et al. Transcatheter aortic valve replacement versus surgical valve replacement in intermediate-risk patients: a propensity score analysis. Lancet, 2016, 387, 2218-2225.
- Siontis, G.C. et al. Transcatheter aortic valve implantation vs. surgical aortic valve replacement for treatment of severe aortic stenosis: a meta-analysis of randomized trials. Eur Heart J, 2016, 37, 3503-3512.
- Pache, G. et al. Early hypo-attenuated leaflet thickening in balloon-expandable transcatheter aortic heart valves. Eur Heart J, 2016, 37, 2263-2271.
- Regueiro A et al. Association Between Transcatheter Aortic Valve Replacement and Subsequent Infective Endocarditis and In-Hospital Death. JAMA, 2016, 316, 1083-1092.
- Ye, J. et al. Transcatheter aortic and mitral valve-in-valve implantation for failed surgical bioprosthetic valves: an 8-year single-center experience. JACC Cardiovasc Interv, 2015, 8, 1735-1744.
- Nietlispach, F. et al. Percutaneous paravalvular leak closure: chasing the chameleon. Eur Heart J, 2016, 37, 3495-3502.
- Suri, R.M. et al. Effect of recurrent mitral regurgitation following degenerative mitral valve repair: long-term analysis of competing outcomes. J Am Coll Cardiol, 2016, 67, 488-498. Erratum in: J Am Coll Cardiol, 2016, 67, 1976-1978.
- Goldstein, D. et al. Two year outcomes of surgical treatment of severe ischemic mitral regurgitation. N Engl J Med, 2016, 374, 344-353.
- Michler, R.E. et al. CTSN two-year outcomes of surgical treatment of moderate ischemic mitral regurgitation. N Engl J Med, 2016, 374, 1932-1941.
- Feldman, T. et al. EVEREST II Investigators. Randomized comparison of percutaneous repair and surgery for mitral regurgitation: 5-year results of EVEREST II. J Am Coll Cardiol, 2015, 66, 2844-2854.
- Puls, M. et al. One-year outcomes and predictors of mortality after MitraClip therapy in contemporary clinical practice: results from the German transcatheter mitral valve interventions registry. Eur Heart J, 2016, 37, 703-712.
- Yang, B. et al. The impact of concomitant pulmonary hypertension on early and late outcomes following surgery for mitral stenosis. J Thorac Cardiovasc Surg, 2016, 152, 394-400.e1.
- Chikwe, J. et al. Impact of concomitant tricuspid annuloplasty on tricuspid regurgitation, right ventricular function, and pulmonary artery hypertension after repair of mitral valve prolapse. J Am Coll Cardiol, 2015, 65, 1931-1938.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.