Congrès de l'ESC 2020
Compte rendu de la hot line session
Lors du congrès virtuel de l'ESC 2020, le
professeur Kirchhof (Universités de Hambourg
et de Birmingham) a présenté les
résultats de l'étude EAST-AFNET 4. Cette
étude visait à évaluer si une stratégie
de contrôle précoce du rythme dans la
fibrillation atriale influençait le résultat
clinique de manière positive (risque plus
faible d'accidents cardiovasculaires), par
rapport à la prise en charge habituelle.
Les résultats ont été publiés simultanément
dans le New England Journal of
Medicine1.
Les études précédentes ayant comparé la
stratégie de contrôle du rythme et de la
fréquence dans la fibrillation atriale n'ont
jusqu'à présent pas permis de mettre en
évidence un avantage de la stratégie de
contrôle du rythme en ce qui concerne le
résultat clinique2-4. Le professeur Kirchhof
a souligné que l'étude EAST-AFNET 4 se
distinguait des études précédentes pour
deux raisons majeures. Premièrement,
l'ablation par cathéter était une option
de la stratégie de contrôle du rythme
et, deuxièmement, le traitement a été
instauré peu de temps après le diagnostic
de fibrillation atriale.
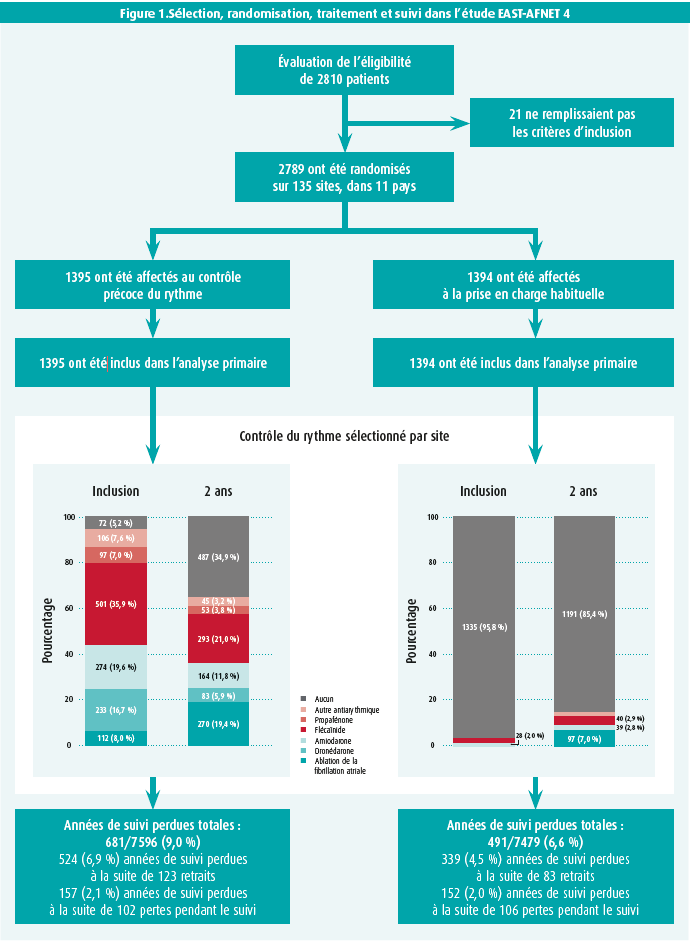
L'étude EAST-AFNET 4 était un essai prospectif,
randomisé, ouvert et en double
aveugle (PROBE), dans lequel un total de
2 789 patients, répartis sur 135 centres
dans 11 pays d'Europe, ont été inclus au
cours de la période allant du 28 juillet
2011 au 30 décembre 2016. Pour être
inclus, les patients devaient être atteints de fibrillation atriale récemment diagnostiquée
(première documentation par ECG
moins d'un an auparavant) et présenter
un risque accru d'accidents cardiovasculaires
(score CHA2DS2-VASc supérieur
ou égal à 2). Les patients ont ensuite
été randomisés (1:1) pour suivre la
« stratégie de contrôle précoce du
rythme » (anticoagulants, contrôle de la
fréquence et contrôle du rythme sous
forme d'antiarythmiques et/ou d'une
ablation par cathéter) ou la « prise en
charge habituelle » (anticoagulants et
contrôle de la fréquence ; le contrôle
du rythme n'a été ajouté qu'en cas
de symptômes persistants malgré un
traitement optimal de contrôle de la
fréquence).
L'étude EAST-AFNET 4 présentait deux
critères d'évaluation primaires : d'une
part, un critère composite comprenant le
décès cardiovasculaire, un accident vasculaire
cérébral (ischémique ou hémorragique),
une hospitalisation pour cause
d'insuffisance cardiaque ou de syndrome
coronarien aigu ; d'autre part, le nombre
de nuits d'hospitalisation par an. Le critère
de sécurité primaire était également
un critère composite comprenant le décès
(toutes causes), un accident vasculaire
cérébral et des effets indésirables graves
de la stratégie de contrôle du rythme.
1 395 patients ont finalement été randomisés
pour faire partie du bras « stratégie
de contrôle précoce du rythme » et 1 394
pour faire partie du bras « prise en charge
habituelle ». Tous ces patients ont été
inclus dans l'analyse primaire. La durée
médiane de suivi était de 5,1 ans.
Les patients des deux bras de l'étude
étaient comparables : l'âge moyen était
de 70 ans, un peu plus de la moitié des
patients étaient des hommes et le score
CHA2DS2-VASc moyen était de 3,4. Le Prof.
Kirchhof a précisé que les patients inclus
étaient atteints de fibrillation atriale à un
stade précoce. Plus d'un tiers des patients
ont été inclus immédiatement après la
première documentation de fibrillation atriale. La durée médiane entre le diagnostic
et l'inclusion était de 36 jours.
30 % des patients étaient entièrement
asymptomatiques (score EHRA 1). Environ
90 % des patients étaient sous anticoagulants
oraux. Le traitement des comorbidités
était excellent : deux tiers des patients
prenaient un inhibiteur de l'ACE, un sartan
ou de la néprilysine/du valsartan.
Dans le bras « stratégie de contrôle précoce
du rythme », 94,8 % des patients
à l'inclusion et 65,1 % après deux ans
ont été effectivement traités au moyen
d'une stratégie de contrôle du rythme.
Chez 8 %, la stratégie initiale de contrôle
du rythme était une ablation par
cathéter, et 19,4 % des patients ont subi
une telle ablation par cathéter après
deux ans. Dans le bras « prise en charge
habituelle », 7 % des patients ont subi
une ablation par cathéter après deux ans
(figure 1). Dans ce bras de l'étude, 85,4 %
des patients n'avaient encore reçu aucun
traitement de contrôle du rythme après
deux ans.
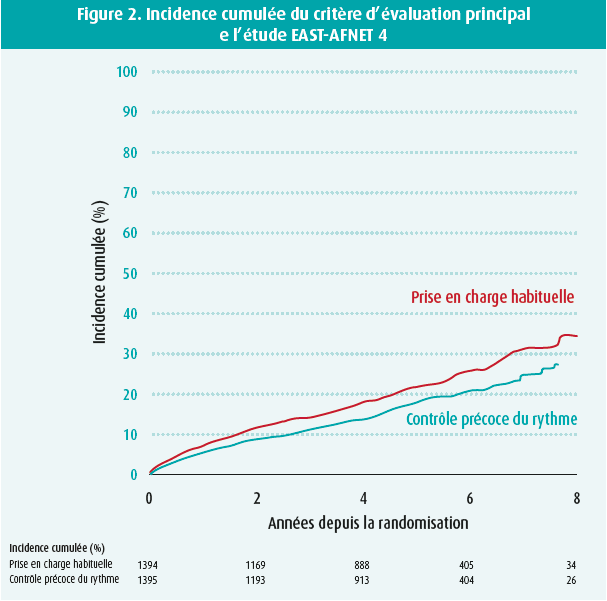
Le critère d'évaluation primaire composite
comprenant le décès de cause cardiovasculaire,
un accident vasculaire cérébral,
une hospitalisation pour cause d'insuffisance
cardiaque ou de syndrome coronarien
aigu a eu lieu chez 249 patients
dans le bras « stratégie de contrôle précoce
» (incidence de 3,9 % par an), contre
316 patients dans le bras « prise en
charge habituelle » (incidence de 5 %
par an). Il en résulte un ratio de risque
(p = 0,005) significatif de 0,79. Nous
pouvons voir à la figure 2 que les deux
courbes se séparent tôt et que la différence
entre les deux augmente avec le
temps de suivi. En outre, une analyse de
19 sous-groupes prédéfinis (sur la base
de l'âge, du sexe, des comorbidités, des
symptômes, de l'insuffisance cardiaque
et de la FEVG, entre autres) a montré un
effet cohérent en ce qui concerne l'avantage
de la stratégie de contrôle précoce
du rythme. Aucune différence significative
n'a été observée pour le deuxième critère d'évaluation primaire : le nombre
moyen de nuits d'hospitalisation était
de 5,8 ± 21,9 dans le bras « stratégie de
contrôle précoce du rythme » de l'étude,
et de 5,1 ± 15,5 dans le bras « prise en
charge habituelle ».
Après deux ans, 82,1 % des patients du
bras « stratégie de contrôle précoce du
rythme » étaient en rythme sinusal, contre
60,0 % des patients du bras « prise en
charge habituelle ». Après deux ans, la
majeure partie de ces patients demeurait
asymptomatique, sans différence significative
entre les deux bras de l'étude
(74,3 % contre 72,6 %). Aucune différence
significative n'a été observée entre
les deux bras de traitement en ce qui
concerne les critères de sécurité primaires
composites (16,6 % contre 16 %).
Si nous examinons les composants individuels,
nous voyons toutefois que les
accidents vasculaires cérébraux étaient
significativement moins fréquents dans
le bras « stratégie de contrôle précoce du
rythme » (2,9 % contre 4,4 %). Les décès
(toutes causes) étaient également moins
fréquents dans le bras « stratégie de contrôle
précoce du rythme » (9,9 % contre
11,8 %), mais cette différence ne s'est
pas avérée significative. Comme prévu,
un nombre significativement plus élevé
d'effets indésirables liés au traitement de
contrôle du rythme sont survenus dans
le bras « stratégie de contrôle précoce du
rythme », étant donné que ce groupe a
été plus largement traité à l'aide de cette
thérapie. Il convient toutefois de noter
que ces effets indésirables étaient rares
(4,9 % contre 1,4 %).
Le Pr Kirchhof a terminé par la conclusion
suivante : l'instauration précoce du
traitement de contrôle du rythme (antiarythmiques
et/ou ablation par cathéter)
chez les patients atteints depuis peu de
fibrillation atriale permet d'obtenir un
meilleur résultat sans impact sur le nombre
de nuits d'hospitalisation. Comme
prévu, cette stratégie s'accompagne d'un
plus grand nombre d'effets indésirables
liés au traitement. Néanmoins, la sécurité
générale était comparable à celle de la
prise en charge habituelle.
Lors de la discussion ultérieure, les résultats
ont été accueillis de manière particulièrement
positive. La Pr Potpara (Université
de Belgrade) a néanmoins formulé
quelques observations critiques. Elle a
ainsi fait remarquer que les patients de
l'étude EAST-AFNET 4 n'étaient pas gravement
malades, comme le montrent
les faibles scores CHA2DS-VASc, principalement
déterminés par l'hypertension
artérielle, le sexe féminin et l'âge. Le
surpoids et l'obésité étaient cependant
très fréquents parmi la population de
l'étude (80 %). Les cardiopathies structurelles
sous-jacentes des patients étaient
également peu nombreuses, comme le
révèle le choix des antiarythmiques et
les paramètres de l'échocardiographie.
La Pr Potpara a également insisté sur le
fait que les incidences faibles pouvaient
être le résultat d'un très bon respect des
directives actuelles (90 % des patients
étaient sous anticoagulants et le contrôle
des facteurs de risque et des comorbidités
faisait l'objet d'une grande attention).
En outre, le suivi était plus poussé dans
le bras « stratégie de contrôle précoce
du rythme » de l'étude : les patients
trans mettaient un électrocardiogramme
deux fois par semaine, voire plus lorsque
des symptômes survenaient, et en cas
d'anomalie, une réévaluation clinique
anticipée était prévue (bien que les 300
000 ECG réalisés n'aient entraîné que de
200 consultations anticipées). Les bons
résultats pourraient dès lors s'expliquer
dans une certaine mesure par le suivi
structuré plus global, et pourraient ne
pas être entièrement imputables à la
stratégie de contrôle précoce du rythme.
La Pr Potpara a donc nuancé les résultats
de l'étude et a conclu qu'une stratégie de
contrôle précoce du rythme combinée
à un suivi structuré chez les patients
atteints depuis peu de fibrillation atriale
permettait d'obtenir un meilleur résultat.
Le rôle précis de la stratégie de contrôle
précoce du rythme sur la différence
observée en termes d'incidence reste
toutefois à éclaircir. L'étude EAST-AFNET
4 a néanmoins montré qu'une stratégie
de contrôle précoce du rythme associée
à un suivi structuré chez les patients
atteints depuis peu de fibrillation atriale
était sûre, du moins chez les patients
présentant une cardiopathie structurelle
sous-jacente inexistante à modérée.
Références
- Kirchhof, P. et al. Early Rhythm-Control
Therapy in Patients with Atrial Fibrillation.
N Engl J Med, 2020, 383 (14), 1305-1316.
- Packer, D. et al. Effect of Catheter Ablation
vs Antiarrhythmic Drug Therapy on
Mortality, Stroke, Bleeding, and Cardiac
Arrest Among Patients With Atrial
Fibrillation. JAMA, 2019, 321 (13), 1261.
- Wyse, D.G. et al. A Comparison of Rate
Control and Rhythm Control in Patients with
Atrial Fibrillation. N Engl J Med, 2020,
347 (23), 1825-1833.
- Van Gelder, I.C. et al. A Comparison of Rate
Control and Rhythm Control in Patients with
Recurrent Persistent Atrial Fibrillation.
N Engl J Med, 2002, 347 (23), 1834-1840.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.