Symposium van de Belgische Interdisciplinaire Werkgroep voor Acute Cardiologie (BIWAC) op 28/01/2016
Het symposium van de Belgische Interdisciplinaire Werkgroep voor Acute Cardiologie op het congres van de Belgian Society of Cardiology behandelde de acute cardiale zorg in de preziekenhuissetting. Er waren drie verschillende voordrachten, telkens gebracht door een expert-opinieleider in de aanpak van acute cardiale syndromen.
In de eerste voordracht behandelde prof. dr. Peter Sinnaeve, cardioloog van het UZ Leuven, het medisch preziekenhuisbeleid bij de STEMI-patiënt. Primaire percutane coronaire interventie (pPCI) is de standaardbehandeling bij patiënten met een ST-elevatiemyocardinfarct (STEMI). Welke (farmacologische) behandeling kunnen we de STEMIpatiënt bieden tijdens het transport naar het cathlabcentrum?
Het is essentieel om de transporttijd zo kort mogelijk te houden. Volgens de richtlijnen van de Europese Vereniging voor Cardiologie, gepubliceerd in 2014, moet de tijd tussen het oproepen van het noodnummer 100 en het openen van de afgesloten kransslagader in alle gevallen minder dan 120 minuten zijn, en voor patiënten die rechtstreeks naar het cathlabcentrum gebracht worden zelfs minder dan 90 minuten.
Uit de gegevens van het Belgisch STEMI- register blijkt dat deze transferttijden de laatste jaren (2007 t/m 2013) niet zijn afgenomen. Dit was vooral duidelijk bij de STEMI-patiënten die zich vroegtijdig aanboden, < 3 u na het begin van symptomen. In deze groep zagen we een bijna verdubbeling van de proportie van patiënten met diagnose-tot-ballontijd (DBT) > 90 minuten (9,8 % in 2007 naar 17 % in 2013) (figuur 1).
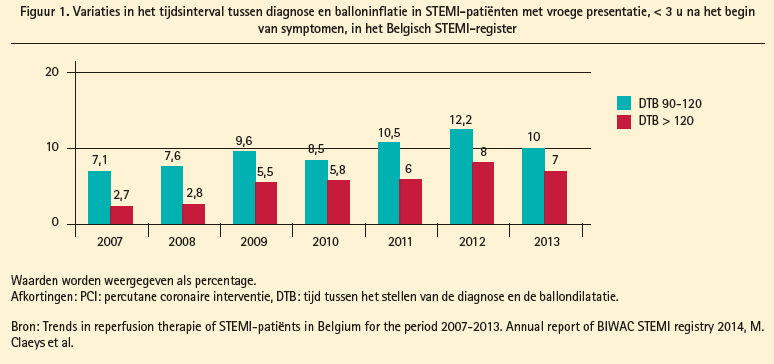
Logistieke problemen bij het dringend transporteren van patiënten tussen ziekenhuizen moeten aangepakt worden om de transferttijden en de overleving van STEMI-patiënten te verbeteren.
De laatste jaren zijn er verschillende gerandomiseerde onderzoeken gepubliceerd over de (farmacologische) behandeling van STEMI-patiënten tijdens het transport naar het cathlabcentrum.
Systematische toediening van zuurstof aan alle patiënten met STEMI is nadelig volgens de AVOID-studie. Ook het gebruik van een bètablokker, metoprolol, in de preziekenhuisfase is nadelig en verhoogt het risico op cardiogene shock. Bivalirudine (Angiox®) in de preziekenhuisfase verhoogt het risico op stenttrombose na de pPCI, in vergelijking met standaard heparine. Recent werd nog een studie gepubliceerd die een nadelig effect toonde van morfine op de werking van de P2Y12-blokker, ticagrelor, bij STEMI. Ook het gebruik van glycoproteïne IIbIIIa- receptorblokkers heeft geen voordeel in de preziekenhuisfase van STEMI.
Preloading van de STEMI-patiënt met aspirine en een P2Y12-antagonist daarentegen is wel belangrijk.
En bij patiënten die niet tijdig (< 120 min) in het cathlab geraken, moet fibrinolyse overwogen worden.
De tweede spreker, prof. dr. Christian Spaulding, cardioloog van het Georges Pompidou-ziekenhuis te Parijs, behandelde het 'out-of-hospital cardiaal arrest' (OHCA), in het bijzonder de vraag of elke patiënt met cardiaal arrest (CA) onmiddellijk een coronarografie moet krijgen (figuur 2). Een vroege PCI is een van de belangrijkste voorspellende factoren voor overleving bij CA-patiënten. Daarbij komt dat een 12 afleidingen-ecg na CA niet altijd diagnostisch is voor STEMI. Vandaar dat ook bij CA-patiënten zonder ST-elevatie op het ecg een snelle coronarografie en aansluitend PCI worden voorgesteld. Deze hypothese, namelijk onmiddellijke vs. electieve (na 72 u) coronarografie bij CA-overlevenden zonder ST-segmentelevatie op het ecg, wordt momenteel onderzocht in een gerandomiseerde studie.
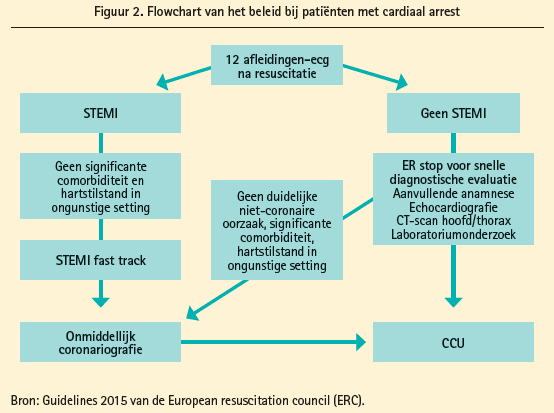
Verder is de incidentie van stenttrombose bij CA-patiënten die een onmiddellijke PCI ondergingen zeer hoog (om en bij de 10 %). Dit is waarschijnlijk te verklaren door een relatieve resistentie tegen, en vertraagde absorptie van, orale P2Y12-blokkers.
Andere criteria dan het 12 afleidingen-ecg, die kunnen gebruikt worden bij de beslissing tot dringende coronarografie zijn de afwezigheid van bloedflow > 10 minuten en het herstel van (sinus)ritme na DC-shock.
Tot slot stelde de spreker voor om CA-patiënten niet op te nemen in de verplichte ziekenhuisregistratie van percutane coronaire interventies aangezien dit zou kunnen leiden tot onderbehandeling van CA-patiënten.
De derde spreker, dr. Olivier Van Caenegem van de CliniquesUniversitaires St. Luc te Brussel, behandelde de plaats van extracorporele membraanoxygenatie (ECMO) in de setting van cardiopulmonaire reanimatie (CPR). De resultaten van extracorporele lifesupport (ECLS) zijn ontgoochelend. De grootste registers komen uit Aziatische landen, met name Zuid-Korea. Er is geen bewijs dat deze techniek de overleving van de patiënt met OHCA verbetert.
Patiënten met een 'shockbare' ritmestoornis zoals ventrikeltachycardie of ventrikelfibrillatie doen het beter dan patiënten met een asystolie. Andere factoren die in rekening gebracht moeten worden bij de beslissing om ECLS te starten zijn leeftijd, lactaatspiegel en tijdsinterval tussen de hartstilstand en het opstarten van CPR.
Tot slot presenteerde dr. Maarten Vanhaverbeke van de KU Leuven als beste abstract de resultaten van zijn onderzoek om via genexpressie van de inflammatoire respons patiënten met hoog risico op een event na een acuut coronair syndroom te identificeren.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.