Elk jaar brengt een a priori goed geoliede machine, de European Society of Cardiology, nieuwe guidelines uit. Velen beschouwen ze als een wet van Meden en Perzen, hoewel het elk land en elk gezondheidssysteem vrijstaat om ze al dan niet goed te keuren. Uit studies blijkt echter dat een goede toepassing van de guidelines doorgaans samengaat met een betere prognose voor patiënten. Er is echter een verschil tussen die guidelines en het dagelijkse leven. Een vaak geuite kritiek is dat de guidelines in veel gevallen gebaseerd zijn op gerandomiseerde studies waarin jongere patiënten met minder comorbiditeit ingesloten zijn, terwijl wij in onze praktijk of in ons ziekenhuis de indruk hebben dat onze patiënten minder geformatteerd zijn dan die in de studies. Dat vertaalt zich soms ook in de terugbetaling van bepaalde geneesmiddelen of van bepaalde technieken, om goede of slechte redenen. Er zit al een niet te verwaarlozen tijdsspanne tussen het verschijnen van de gerandomiseerde studies, de guidelines, het akkoord over de terugbetaling door onze autoriteiten en het courante gebruik van een geneesmiddel of een techniek door de doorsnee arts. Er zijn nog andere redenen die de beslissing over de terugbetaling door onze autoriteiten kunnen beïnvloeden, zoals financiële redenen, wanneer een geneesmiddel of een bepaalde techniek te duur wordt bevonden.
Een belangrijk punt dat we moeten begrijpen bij de guidelines heeft ook te maken met de methodologie. Ze zijn geschreven door experts die zich enerzijds uiteraard baseren op de bestaande medische literatuur, maar anderzijds ook op hun eigen expertise. Het is gemakkelijker om een categorische beslissing te nemen als die berust op meerdere gerandomiseerde studies dan wanneer ze wordt genomen op basis van de ervaring van experts, waarbij de meningen veel meer uiteen kunnen lopen. We moeten guidelines bijgevolg kritisch bekijken. Een manier om de aanbevelingen te beoordelen is zich baseren op de aanbevelingsklasse en de bewijskracht. Dat lijkt misschien vanzelfsprekend, maar het kan geen kwaad om dat af en toe te benadrukken. Een aanbeveling van klasse I wordt beschouwd als een bewijs of unaniem oordeel (aanbevolen of geïndiceerd). Een aanbeveling van klasse II betekent dat de meningen en/of de bewijzen in de literatuur uiteenlopen. Dergelijke aanbevelingen worden onderverdeeld in klasse IIa (moet rekening mee worden gehouden) en IIb (kan rekening mee worden gehouden). Een aanbeveling van klasse III is het tegendeel van klasse I: unanimiteit om de aanpak niet aan te bevelen. De bewijskracht is subtieler. Graad A vloeit doorgaans voort uit verschillende gerandomiseerde studies. Bewijskracht B rust op één enkele gerandomiseerde studie of op grote studies. Bewijskracht C weerspiegelt de opinie van experts … die de guidelines hebben opgesteld. Die laatste categorie is dus het meest vatbaar voor kritiek, zeker omdat het onmogelijk is om de mening van alle 'experts' te krijgen en omdat we ons soms kunnen afvragen hoe de experts die de guidelines voor een bepaald onderwerp opstellen, gekozen zijn, ook al worden die guidelines herlezen door verschillende reviewers die ook min of meer 'expert' zijn.
Dit jaar werden er belangrijke guidelines voorgesteld over de behandeling van niet-ST-elevatie acuut coronair syndroom. Die aandoening komen we vaak tegen in onze praktijk, vooral omdat de verhouding tussen infarcten van het type NSTEMI en van het type STEMI tussen 1995 en 2015 van een derde naar meer dan de helft is gestegen. Dat de meting van troponine veel gevoeliger is dan de vroegere CPK zit daar zeker voor iets tussen. Op therapeutisch vlak zagen we een duidelijke toename van het aandeel patiënten die een coronaire angiografie ondergingen binnen 72 uur na opname: een stijging van 9 % in 1995 naar 60 % in 2015. Het is vrij logisch dat er ook meer coronaire angioplastiek wordt uitgevoerd, een stijging van 12,5 naar 60 %, en dat is ongetwijfeld een van de factoren die hebben bijgedragen tot de daling van de mortaliteit na 6 maanden van 17,2 % naar 6,3 %. Die winst kan zeker niet uitsluitend aan angioplastiek worden toegeschreven. De geneesmiddelenbehandelingen zijn verbeterd, in het bijzonder wat antiaggregantia en een meer systematische behandeling van de risicofactoren betreft, met onder andere een grootschalig gebruik van hypolipemiërende geneesmiddelen zoals statines en het systematischer gebruik van 'angiotensin converting enzym'-remmers voor de behandeling van hypertensie en hartfalen. De introductie van 'nieuwe' antidiabetica en in het bijzonder SGLT2-remmers en GP1-agonisten, die nog te weinig worden voorgeschreven, zouden die evolutie nog moeten versterken.
De timing van de angiografie wordt besproken in de nieuwe guidelines. De aanbevelingen daarvoor illustreren volgens mij goed dat het moeilijk is, enerzijds om aanbevelingen te schrijven en anderzijds om te oordelen over de toepassing ervan in onze dagelijkse praktijk en een volledig systeem te veranderen, met alle gevolgen van dien, bijvoorbeeld op economisch vlak. Zoals altijd worden er op het eerste gezicht zeer duidelijke schema's verschaft in die guidelines, zoals te zien in figuur 1.
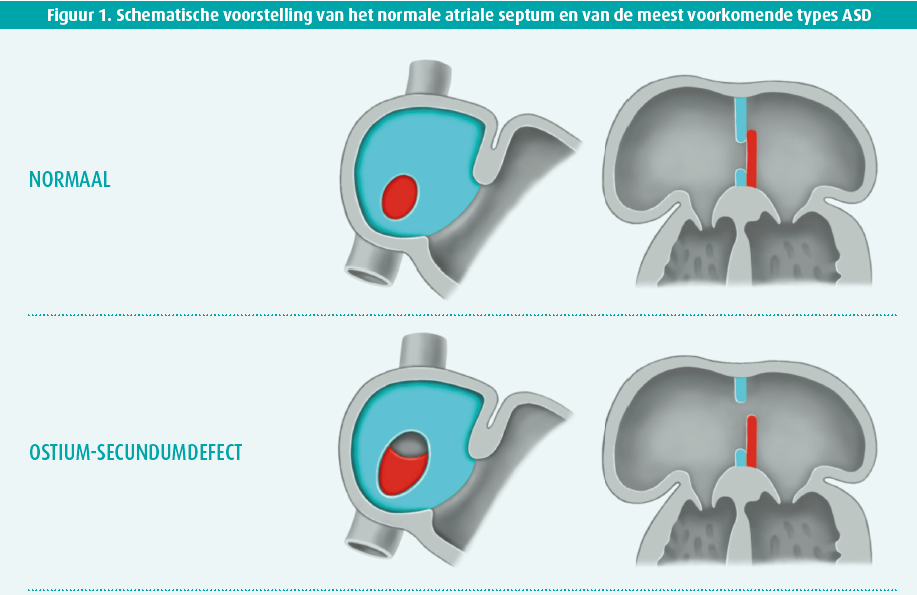
Ze hebben patiënten met zeer hoog risico gedefinieerd: hemodynamische instabiliteit of acuut hartfalen, cardiogene shock, refractaire of terugkerende pijn, levensbedreigende hartritmestoornissen, mechanische complicaties als gevolg van het infarct of een sterk verstoord ecg (bv. bedreigende daling in meer dan 6 afleidingen en stijging van het ST-segment in aVr). Dat zijn zeker uitstekende redenen voor een snelle invasieve behandeling. Ik ben er bijna zeker van dat er ooit een studie zal komen waarin dit type patiënten wordt gerandomiseerd om de optimale timing voor een invasieve behandeling bij die patiënten te bepalen, maar we moeten beseffen dat de bewijskracht van zo'n behandeling meer te maken heeft met cardiologisch gezond verstand dan met echte expertise. De auteurs van de guidelines hebben bepaald dat een angiografie moet gebeuren 'binnen twee uur', naar analogie met STEMI, in een centrum waar angioplastiek '24/7' kan worden uitgevoerd, maar dat is volkomen arbitrair, net als de 'overbrenging' naar zo'n centrum als dat niet mogelijk is. Iedereen zal het erover eens zijn dat dit redelijkerwijs zo snel mogelijk moet gebeuren, onder de best mogelijke omstandigheden voor de patiënt. Het is vrij logisch dat de auteurs van de guidelines unaniem komen tot bewijskracht C (het niveau van de experts) voor deze aanbeveling van niveau I (verplicht voor wie zich een 'goede' cardioloog wil noemen).
Parallel daarmee hebben ze patiënten met hoog risico gedefinieerd, voor wie een angiografie aanbevolen is binnen 24 uur. Die timing is naar verluidt gebaseerd op 11 gerandomiseerde studies. De opzet van die studies is bijzonder uiteenlopend (zodat ze zich dus niet lenen voor een degelijke meta-analyse) en de resultaten zijn hoogst verschillend en verre van positief, zoals blijkt uit figuur 2.
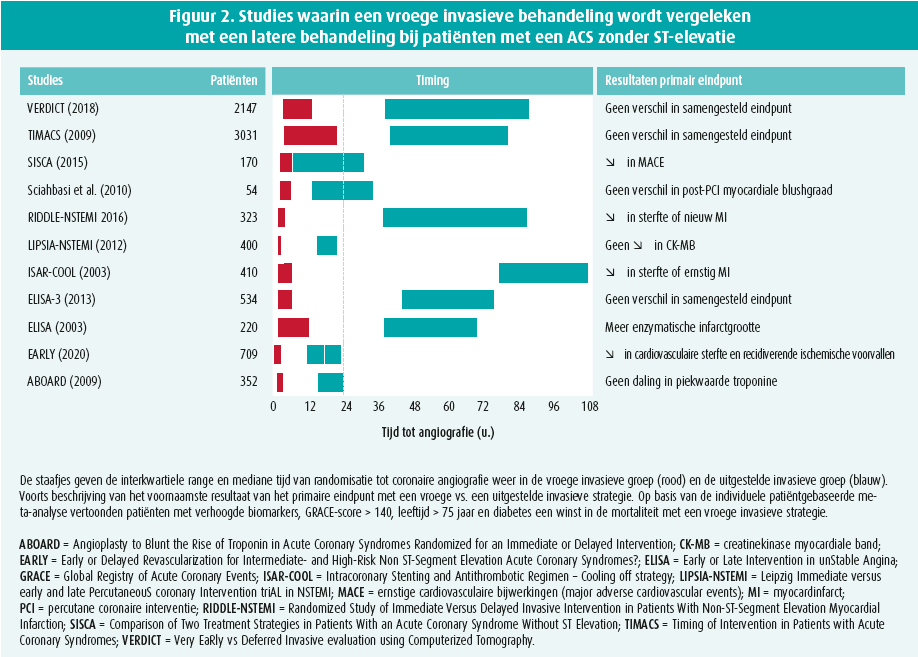
Die intermediaire groep bevat eerst en vooral patiënten met een diagnose van een 'degelijk vastgesteld' infarct van type NSTEMI. Alleen al met de bespreking van die diagnose zouden we pagina's kunnen vullen. Ze berust voornamelijk op het klinische beeld (en de anamnese van een patiënt is niet altijd gemakkelijk …), op het ecg (en de interpretatie van een ecg is evenmin altijd even eenvoudig) en op de bloedafname met de meting van biomarkers zoals troponine. We beschikken nu over een 'hypergevoelige' troponine, wat onmisbaar is om een diagnose uit te sluiten, maar leidt tot meer vals-positieven of een diagnose bij patiënten die eigenlijk geen bijzonder hoog risico lopen … Die groep patiënten vertegenwoordigt volgens mij een aanzienlijk aantal patiënten, maar met een sterk uiteenlopend risico.
In die groep zitten ook patiënten met een acuut coronair syndroom met een GRACE-risicoscore > 140, wat het mogelijk maakt om die acute patiënten enigszins te nuanceren. Die score omvat 8 variabelen: leeftijd, hartfrequentie, systolische bloeddruk, creatinine, hartstilstand op het moment van de opname, wijzigingen van het ST-segment, afwijkende hartenzymen en killipklasse (tekenen van hartfalen). Je bent fan van risicoscores of niet. Hun verdienste is dat ze de aandacht vestigen op bepaalde punten, maar ze houden geen rekening met allerlei andere dingen, zoals in het bijzonder cardiovasculaire risicofactoren behalve leeftijd en geslacht! Ze houden evenmin rekening met een voorgeschiedenis van hartziekte …
Een derde groep met hoog risico bestaat uit patiënten met 'dynamische' wijzigingen van de repolarisatie, al dan niet symptomatisch. De moeilijkheid hier is om het eens te worden over de betekenis van die wijzigingen, de manier waarop het ecg wordt afgenomen en eventuele metabolische wijzigingen …
Hoe dan ook leggen de experts van de guidelines een 'morele' verplichting op om binnen 24 uur een coronariografie uit te voeren bij dat type patiënten met een volgens de aanbevelingen hoog risico, en om, als dat niet kan, de patiënt zelfs over te brengen naar een ander centrum. Ze kennen daaraan aanbevelingsniveau I en, wat nog verbazingwekkender is, bewijskracht A toe. Wie zich echter de moeite getroost om de begeleidende tekst bij de aanbevelingen te lezen en niet alleen naar de mooie plaatjes te kijken, zal zich verbazen over het gebrek aan bewijs voor die aanbeveling! In de tekst erkennen de auteurs immers zelf voor de behandeling binnen 24 uur van niet-geselecteerde patiënten met een ACS van het type NSTEMI dat op de klinische evaluatiepunten een vroege behandeling niet superieur bleek aan een uitgestelde behandeling. Meer nog: de auteurs erkennen ook dat de GRACE-risicoscore gewoonweg niet werd beoordeeld met hooggevoelige troponine om de timing van de hartkatheterisatie te evalueren. Bovendien halen ze de studies TIMACS en VERDICT aan als argument voor het voordeel van een vroege behandeling, maar het gaat om resultaten uit enerzijds een post-hocanalyse, terwijl het primaire eindpunt van die twee studies neutraal was, en anderzijds vergelijken die twee studies een vroege behandeling met een veel latere behandeling, gemiddeld 60 uur, maar soms nog veel later! Voor de subgroep van patiënten met dynamische wijzigingen van het ecg geven de auteurs toe dat er evenmin een voordeel van een vroege invasieve behandeling werd aangetoond bij die patiënten, ook al zijn ze het eens over de voorspellende value van die wijzigingen.
Het valt dus moeilijk te begrijpen waarom de auteurs van de guidelines aanbevelingsniveau I A toekennen aan een behandeling binnen 24 uur bij patiënten 'met hoog risico', ook al zegt ons cardiologische gezond verstand waarschijnlijk dat we de dingen niet op de lange baan moeten schuiven. Een gerichte behandeling lijkt dus altijd redelijk, en het is belangrijk om het onderzoek zo goed mogelijk in goede omstandigheden uit te voeren. We zitten dus op het expertiseniveau en geneeskunde is nog altijd meer een kunst dan zuivere wetenschap: het gaat hier dus om bewijskracht C en een aanbevelingsklasse van ongeveer IIa, wat wil zeggen dat een snelle (maar redelijke en vooral in goede omstandigheden uitgevoerde) behandeling te overwegen valt. De aanbeveling in de guidelines vormt dus niet zozeer een verplichting, dan wel de gelegenheid voor een gerandomiseerde studie om die hypothese te toetsen en te valideren vooraleer de organisatie van een centrum, een netwerk of een provincie te veranderen … Bovendien zou dat het mogelijk maken te bepalen welke patiënten echt voordeel hebben bij die behandeling en vooral wat de impact is op de kostprijs ten opzichte van de doeltreffendheid.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.