BSC-sessieverslag - sessie 15 - BIWAC/YCC
Het voorbije jaar werd de gezondheidszorg wereldwijd belast door de COVID-19-pandemie. Het verantwoordelijke SARS-COV-2-virus werd in december 2019 voor het eerst gedetecteerd in Wuhan (China). Al snel volgde een verspreiding over de hele wereld met op dit moment wereldwijd meer dan 100 miljoen gedocumenteerde besmettingen en meer dan 2 miljoen overlijdens door COVID-19-infecties. Op het 40ste jaarlijkse congres van de Belgische Vereniging voor Cardiologie (BSC) organiseerden de Belgische interdisciplinaire werkgroep van acute cardiologie (BIWAC) en Young Cardiologists' Club (YCC) een sessie over acute cardiale zorg tijdens de COVID-19-pandemie.
Casuspresentatie
Philippe Morimont (intensivist-cardioloog, UZ Luik) leidde de sessie in met een illustratieve casus van een 59-jarige patiënt met een voorgeschiedenis van coronairlijden, een hoog cardiovasculair risicoprofiel en sinds een week milde respiratoire klachten door COVID-19-infectie. De patiënt presenteerde zich met een inferolateraal STelevatiemyocardinfarct (STEMI) en algemene precaire toestand met nood aan mechanische ventilatie en vasopressie. Hierdoor liep de transfer naar cathlab vertraging op, aankomst aldaar 126 minuten na het eerste contact. Coronarografie toonde een LCX-occlusie waarvoor aansluitend revascularisatie werd verricht. De patiënt werd gehospitaliseerd op intensieve zorgen met langdurige beademing, vasopressienood, transiënte dialyse en een verblijfsduur op intensieve zorgen van 25 dagen.
Acuut coronair syndroom en COVID-19
Giuseppe De Luca (invasief cardioloog, Eastern Piedmont University, Italië) sprak over de impact van de COVID-19-pandemie op management en outcome van patiënten met een acuut coronair syndroom (ACS). Aan het begin van de pandemie werden enkele problemen verwacht: toegenomen incidentie van ACS door SARS-COV-2-geïnduceerde trombo-embolie, langere ischemietijd door logistieke vertraging, interactie van ACE-inhibitoren (wat al snel weerlegd werd) en het risico van concomitante infecties; allen bijdragend aan een hogere mortaliteit in patiënten met een ACS.
Om de collaterale schade van de pandemie in patiënten met acute pathologie te beperken, werd in het zwaar getroffen Lombardije het gezondheidszorgnetwerk gereorganiseerd. De acute zorg werd gecentraliseerd in enkele centra, de zogenaamde 'Macro-hubs', waar een specifiek traject werd ingericht voor patiënten met acute pathologie en (vermoeden van) COVID-19-infectie om het risico op infectie of besmetting van de zorgverleners te beperken.
In de grote Europese ISACS-STEMI COVID-19-registry werd de impact van de COVID-19-pandemie op behandeling en outcome van STEMI-patiënten geanalyseerd1. Er werden 6 609 patiënten uit 77 Europese centra geïncludeerd. Tijdens de pandemie in maart en april 2020 was er een significante daling van 19 % in het aantal STEMI-patiënten t.o.v. dezelfde periode in 2019 (figuur 1A). Subgroepanalyses toonden een significante daling van STEMI-opnames bij patiënten met arteriële hypertensie, maar geen interactie met leeftijd, geslacht of diabetes. Diezelfde bevinding werd vastgesteld in een grote multicenter observationele studie uit Chinax2. Er werden 28 198 patiënten geïncludeerd met een significante daling van 26 % in het aantal STEMI-patiënten tijdens de uitbraak in vergelijking met voorheen (figuur 1B). Deze paradoxale daling van het aantal ACS, ondanks de associatie tussen SARS-COV-2 en trombo- embolieën, is vermoedelijk multifactorieel met angst voor het oplopen van infectie in het ziekenhuis (mede door de mediaberichten), bezorgdheid voor overbelasting van de zorg, minder werkgerelateerde stress, verbeterde luchtkwaliteit en een meer sedentaire levensstijl1.
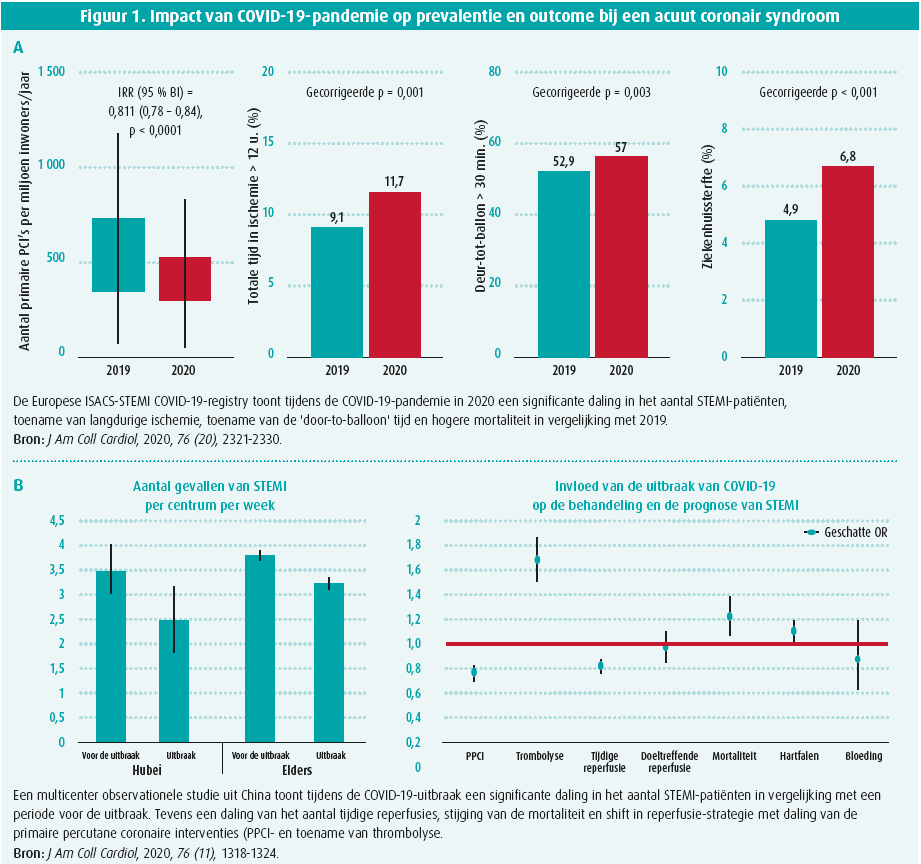
Een andere belangrijke bevinding van de ISACS-STEMI-registry is een significante toename van ischemietijd, 'door-toballoon' tijd en hogere mortaliteit (figuur 1A)1. De slechtere uitkomst, welke persisteerde na exclusie van COVID-19-patiënten en correctie voor 'confounders', is vermoedelijk een reflectie van de langere ischemietijd. De mortaliteit was significant hoger bij STEMI-patiënten met een concomitante COVID-19-infectie in vergelijking met STEMI-patiënten zonder COVID-19 (29 % vs. 5,5 %). Naar analogie met de Europese bevindingen, werd ook in China tijdens de uitbraak een daling van het aantal tijdige reperfusies en een hogere mortaliteit geregistreerd2.
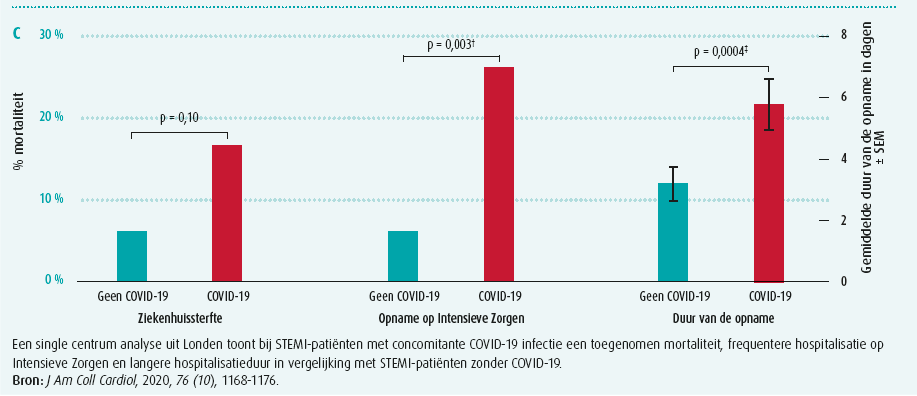
Daarnaast werd in China ook een shift in strategie vastgesteld met daling van het aantal primaire angioplasties en toename van trombolyse, doch zonder weerslag op effectieve reperfusie of bloedingen (figuur 1B)2. Een observatie die ondersteund wordt door een single centrum-studie uit Londen, waar men 39 STEMI-patiënten met COVID-19-infectie vergeleek met 76 STEMI-patiënten zonder COVID-193. Analyse toonde een trend richting hogere mortaliteit, significant frequentere hospitalisatie op intensieve zorgen en een langere hospitalisatieduur (figuur 1C). Bovendien was er bij COVID-19-patiënten een hogere trombus burden met meer nood aan trombectomie en vaker gebruik van GP IIB/IIIA-inhibitoren.
Coagulopathie en COVID-19
Uiteenzetting door Christophe Vandenbriele (Cardioloog-Intensivist, UZ Leuven, België) over coagulopathie bij COVID-19-patiënten en het belang van profylactische behandeling. De prevalentie van veneuze trombo-embolische events (VTE) bij COVID-19-patiënten op intensieve zorgen liep op tot 79 % met opvallend genoeg ook frequent ontwikkelen van een diepveneuze trombose (DVT) onder profylactische anticoagulantia4. In ongeveer 37,2 % van de COVID-19-patiënten werden verhoogde d-dimeren vastgesteld5 met een associatie tussen d-dimeer levels > 1 μg/ml en risico op overlijden6.
De onderliggende pathofysiologie is een complexe samenwerking tussen verschillende mechanismen. Enerzijds zorgt het SARS-COV-2-virus voor een downregulatie van de ACE2-receptor met toename van het protrombotische angiotensine II en beïnvloeding van de werking van het kallikrein-bradykininesysteem; een systeem betrokken bij zowel de inflammatoire respons met cytokinevrijstelling, als bij de intrinsieke stollingscascade via factor XII en XI. Andere mechanismen die bijdragen aan de coagulopathie zijn activatie van de extrinsieke stollingscascade door toegenomen expressie van 'tissue factor' t.g.v. de uitgesproken inflammatie bij COVID-19-infecties en de belangrijke endotheeldisfunctie met o.a. vrijstelling van von willebrandfactor7.
Observaties tonen een hogere incidentie van VTE bij COVID-19-patiënten op intensieve zorgen met bovendien toename van het aantal VTE tijdens de hospitalisatie, wat suggereert dat een standaard profylaxe onvoldoende is voor deze ernstig zieke patiënten8. Het toedienen van laagmoleculairgewichtheparine (LMWH) bij patiënten met een ernstige COVID-19-infectie of hoge d-dimeren lijkt geassocieerd met een betere prognose, waardoor al vroeg in de epidemie geadviseerd werd elke gehospitaliseerde COVID-19-patiënt profylactisch te behandelen met LMWH. Om de noodzaak aan trombo-embolische profylaxe na ziekenhuisontslag te evalueren, werd in het UZ Leuven een studiepopulatie van 163 patiënten geobserveerd gedurende zes weken. Hoewel slechts een minderheid nabehandeling met LMWH kreeg, werden geen symptomatische tromboembolische events en slechts één asymptomatische DVT vastgesteld. Er is dus vermoedelijk geen rol voor profylactische LMWH na ziekenhuisontslag.
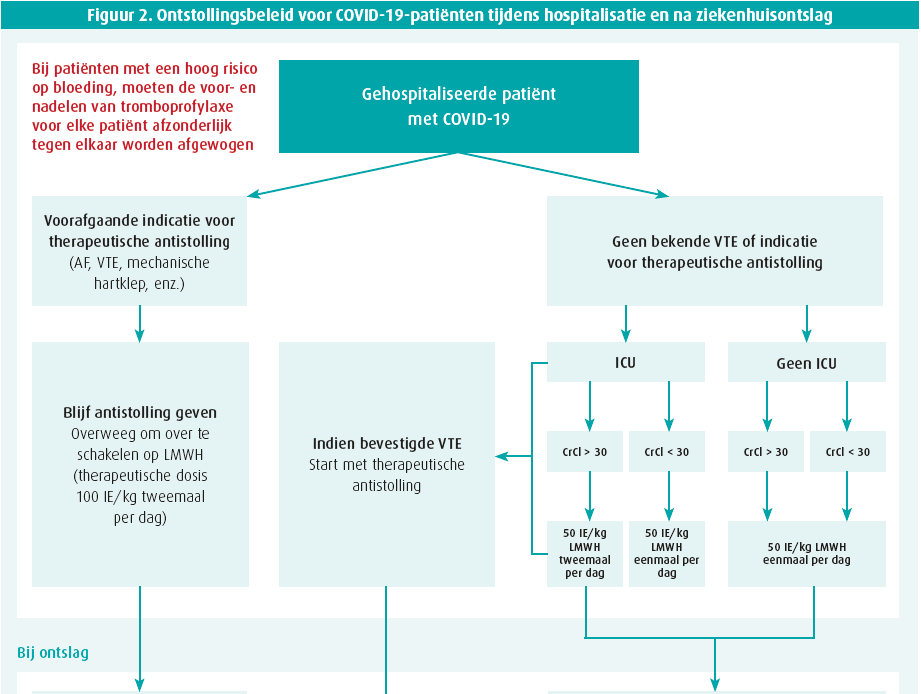
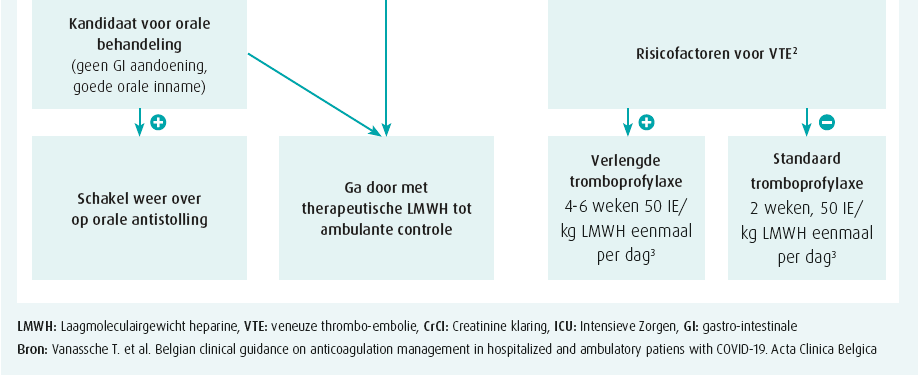
De Belgische aanbevelingen i.v.m. ontstolling bij COVID-19-patiënten werden gepubliceerd in oktober 2020 (figuur 2)9. In deze aanbevelingen wordt profylactische of therapeutische behandeling met LMWH aanbevolen voor alle gehospitaliseerde COVID-19-patiënten. De profylactische dosis LMWH wordt bepaald door de ziekte-ernst (weerspiegeld in een verblijf op intensieve zorg) en nierfunctie, weliswaar rekening houdend met eventuele bloedingsrisico's. Als er een indicatie bestaat voor therapeutische anticoagulantia, dient de behandeling uiteraard gecontinueerd te worden na ziekenhuisontslag. Hoewel uit bovenstaande observatie blijkt dat het vermoedelijk niet noodzakelijk is, adviseren de huidige aanbevelingen om ook profylactische behandeling tijdelijk te continueren na ziekenhuisontslag met een duurtijd tussen 2 en 6 weken, afhankelijk van een verhoogd risico zoals immobiliteit, kanker of voorgeschiedenis van trombo-embolie. Hoewel niet expliciet vermeld in het schema, kan bij ontslag zeker geopteerd worden om over te schakelen op orale anticoagulantia. Over het nut van antiplaquettaire medicatie bestaat nog debat, maar Christophe Vandenbriele raadt het gebruik hiervan af bij veneuze events. Enkel in geval van geassocieerde arteriële trombo-embolieën valt het te overwegen antiplaquettaire therapie toe te voegen, rekening houdend met het bloedingsrisico.
Ethiek: triage en herverdeling van middelen tijdens epidemieën
Marco Vergano (intensivist in San Giovanni Bosco Hospital, Italië) vocht mee aan de frontlinie tijdens de COVID-19-uitbraak. Hij was nauw betrokken bij de logistiek en het ethische management tijdens de epidemie.
Veel van de gedragspatronen die we tijdens de huidige epidemie zien, zoals verplichte maatregelen (bv. quarantaine en mondmaskers) en het verzet hiertegen, zijn gelijkaardig aan deze van de vorige eeuw tijdens de Spaanse grieppandemie. Ook het epidemiologische verloop met uitbraak in meerdere golven is gelijkaardig. Het grote verschil is dat we dankzij de technologische groei van de voorbije eeuw, meer therapeutische mogelijkheden hebben. Hierdoor wordt behandeling en prognose beïnvloed, maar ook de ethiek in de gezondheidszorg. De technologische progressie die we maakten, staat veel verder dan onze capaciteit om kritisch te reflecteren over hun toepassing. Om het met de illustratieve woorden van wetenschapper Bjorn Morten Hoffman te zeggen: we zijn 'technological titans and ethical Lilliputians'10.
De uitbraak van de COVID-19-pandemie leidde tot een belangrijke (over)belasting van de gezondheidszorg en in sommige landen ook schaarste van de medische voorraad met o.a. tekort aan beddencapaciteit, beademingsmachines, enz. Bijgevolg was triage een noodzakelijk kwaad. De focus diende te verschuiven van een (klassiek) individueel patiëntgericht perspectief naar een groepsperspectief met als doel zoveel mogelijk levens te redden met de beschikbare middelen. Bij triage dient men rekening te houden met morele waarden en principes zoals de waarde van het leven, ziekte-ernst, efficiënt gebruik van de middelen en eerlijkheid11. Triage in tijden van COVID-19 is zoeken naar een evenwicht tussen maximaal voordeel op populatieniveau en individuele eerlijkheid, een balans beïnvloed door de hoeveelheid beschikbare middelen12. Deze shift van perspectief is niet vanzelfsprekend, met ook onduidelijkheid over wie verantwoordelijk is voor de nodige beslissingen.
Wanneer het aantal COVID-19-patiënten exponentieel toenam, werden in verschillende landen aanbevelingen en ethische richtlijnen gepubliceerd omtrent triage en priorisering die clinici ondersteunden bij hun zorg voor kritisch zieken en bij beslissingen in geval van gebrek aan middelen13. Deze aanbevelingen gaven aanleiding tot veel discussie. Een belangrijk criterium bij triage is overlevingskans; overige criteria zijn een reflectie van de normen en waarden binnen een gemeenschap. Deze ethische afspraken moeten gezamenlijk overlegd worden, zodat beslissingen niet gestuurd worden door persoonlijke waarden, geweten, intuïtie of religie14. Eén van de meest besproken onderwerpen is het gebruik van leeftijd als criterium bij triage15. Marco Vergano is van mening dat bij patiënten met een COVID-19-infectie prioriteren volgens leeftijd niet verkeerd is. Hij geeft aan dat leeftijd op zich geen voorspeller is voor mortaliteit, maar dat hogere leeftijd (onafhankelijk van eventuele comorbiditeiten) geassocieerd is met frailty. Patiënten overlijden niet door ouderdom, wel door cummulatieve leeftijdsgerelateerde aandoeningen met een toenemende kwetsbaarheid. Hij ondersteunt zijn visie met preliminaire resultaten die een sterke correlatie tonen tussen oudere leeftijd en COVID-19-mortaliteit.
Hoewel er veel kritiek was op de richtlijnen rond triage en prioritering van de beschikbare capaciteit, zien we nu dat een opname op intensieve zorgen geen panacee is voor ernstige COVID-19-infecties. Observationele gegevens uit de eerste golf van de pandemie tonen dat de meerderheid van de patiënten op intensieve zorgen alsnog kwam te overlijden16. Diegenen die overleven, krijgen vaak te maken met significante morbiditeit en een langdurig herstel. Deze realiteit werd in ethische debatten omtrent triage overschaduwd door de nadruk die werd gelegd op de schaarste en de gepercipieerde meerwaarde van een opname op intensieve zorgen. De vraag 'Wie heeft een redelijke kans op overleving met voldoende levenskwaliteit na een opname op intensieve zorgen?' blijft moeilijk te beantwoorden. In de huidige aanbevelingen wordt geadviseerd een combinatie van scoresystemen (zoals Clinical Frailty Scale, Charlson index) te gebruiken die op bewijs gebaseerde ondersteuning geven bij deze ethische beslissing.
Referenties
- De Luca, G., Verdoia, M., Cercek, M., Jensen, L.O., Vavlukis, M., Calmac, L. et al. Impact of COVID-19 Pandemic on Mechanical Reperfusion for Patients With STEMI. J Am Coll Cardiol, 2020, 76 (20), 2321-2330.
- Xiang, D., Xiang, X., Zhang, W., Yi, S., Zhang, J., Gu, X. et al. Management and Outcomes of Patients With STEMI During the COVID-19 Pandemic in China. J Am Coll Cardiol, 2020, 76 (11), 1318-24.
- Choudry, F.A., Hamshere, S.M., Rathod, K.S., Akhtar, M.M., Archbold, R.A., Guttmann, O.P. et al. High Thrombus Burden in Patients With COVID-19 Presenting With ST-Segment Elevation Myocardial Infarction. J Am Coll Cardiol, 2020, 76 (10), 1168-1176.
- Nahum, J., Morichau-Beauchant, T., Daviaud, F., Echegut, P., Fichet, J., Maillet, J.M. et al. Venous Thrombosis Among Critically Ill Patients With Coronavirus Disease 2019 (COVID-19). JAMA network open, 2020, 3 (5), e2010478.
- He, X., Yao, F., Chen, J., Wang, Y., Fang, X., Lin, X. et al. The poor prognosis and influencing factors of high D-dimer levels for COVID-19 patients. Scientific reports, 2021, 11 (1), 1830.
- Zhou, F., Yu, T., Du, R., Fan, G., Liu, Y., Liu, Z. et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. The Lancet, 2020, 395 (10229), 1054-1062.
- O'Sullivan, J.M., Gonagle, D.M., Ward, S.E., Preston, R.J.S., O'Donnell, J.S. Endothelial cells orchestrate COVID-19 coagulopathy. The Lancet Haematology, 2020, 7 (8), e553-e5.
- Moll, M., Zon, R.L., Sylvester, K.W., Chen, E.C., Cheng, V., Connell, N.T. et al. VTE in ICU Patients With COVID-19. Chest, 2020, 158 (5), 2130-2135.
- Vanassche, T., Orlando, C., Vandenbosch, K., Gadisseur, A., Hermans, C., Jochmans, K. et al. Belgian clinical guidance on anticoagulation management in hospitalised and ambulatory patients with COVID-19. Acta Clin Belg, 2020, 1-6.
- Hofmann, B.M. Too much technology. BMJ, 2015, 350:h705.
- Moskop, J.C., Iserson, K.V. Triage in medicine, part II: Underlying values and principles. Ann Emerg Med, 2007, 49 (3), 282-287.
- Wilkinson, D. ICU triage in an impending crisis: uncertainty, pre-emption and preparation. J Med Ethics, 2020, 46 (5), 287-288.
- Vergano, M., Bertolini, G., Giannini, A., Gristina, G.R., Livigni, S., Mistraletti, G. et al. Clinical ethics recommendations for the allocation of intensive care treatments in exceptional, resource-limited circumstances: the Italian perspective during the COVID-19 epidemic. Crit Care, 2020, 24 (1), 165.
- Savulescu, J., Vergano, M., Craxì, L., Wilkinson, D. An ethical algorithm for rationing life-sustaining treatment during the COVID-19 pandemic. Br J Anaesth, 2020, 125 (3), 253-258.
- Archard, D., Caplan, A. Is it wrong to prioritise younger patients with covid-19? BMJ, 2020, 369, m1509.
- Richards-Belle, A., Orzechowska, I., Gould, D.W., Thomas, K., Doidge, J.C., Mouncey, P.R. et al. COVID-19 in critical care: epidemiology of the first epidemic wave across England, Wales and Northern Ireland. Intensive Care Med, 2020, 46 (11), 2035-2047.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.