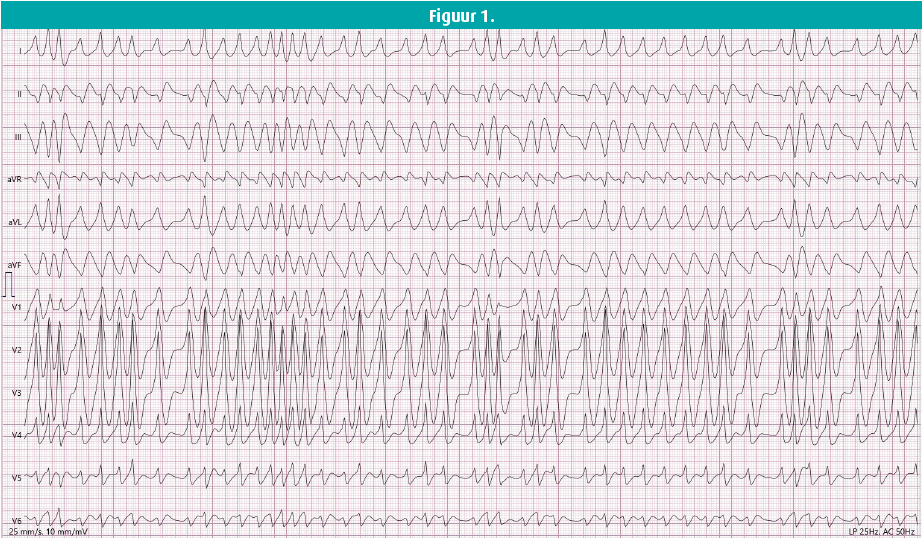
Deze casus betreft een 41-jarige vrouw zonder medische voorgeschiedenis, die zich aanmeldde op de spoedgevallendienst kort na middernacht. Tijdens het autorijden ontwikkelde zij plots palpitaties en een gevoel van thoracaal ongemak, waarvoor ze meteen verder reed naar de spoedgevallendienst. Bij initiële presentatie had ze een normale bloeddruk, een hartritme fluctuerende rond 200 spm en was ze aan het hyperventileren. Een arterieel bloedgas toonde geen elektrolytstoornissen, en een 12 afleidingen-ecg toonde een breedcomplex tachycardie (figuur 1). Er werd een ladingsdosis van 300 mg amiodarone gegeven zonder klinische beterschap - in tegendeel, de aritmie versnelde tot een frequentie van 250+ spm. De cardioloog van wacht werd gecontacteerd en men besloot over te gaan tot elektrische cardioversie, waaruit een sinusritme van 80 spm volgde. Het volgende ecg (figuur 2) werd de dag nadien afgenomen, en toont een sinusritme met kort PR-interval bij een breed QRS-complex in aanwezigheid van een deltagolf, pathognomonisch voor pre-excitatie. Echocardiografie was normaal. De diagnose van een Wolff-Parkinson-White-syndroom (WPW) werd gesteld.
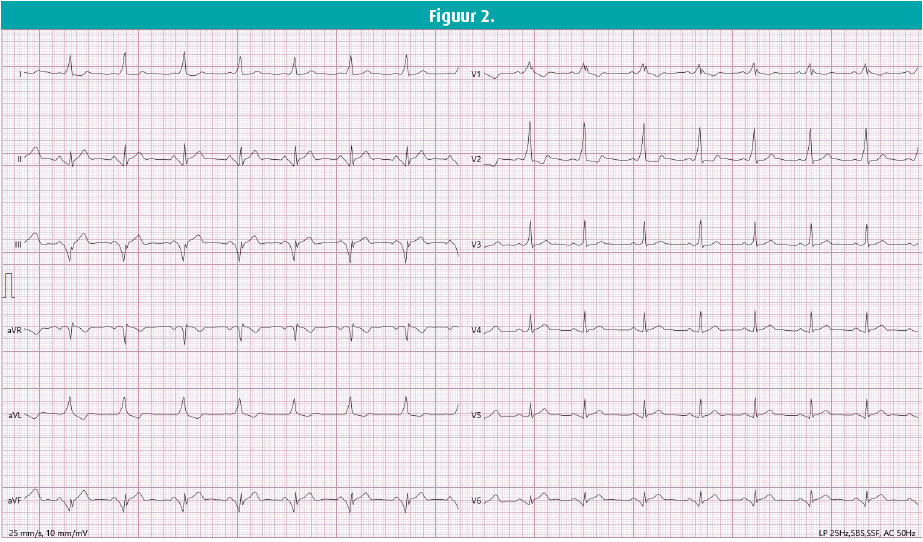
Het WPW-syndroom is gekenmerkt door de aanwezigheid van pre-excitatie op ecg - gedefinieerd als zijnde een verkort PR-interval, een verbreed QRS-complex en aanwezigheid van een beperkte, trage initiële deflectie (deltagolf) aan het begin van het QRS-complex in sinusritme - in combinatie met symptomen van tachyaritmie. In afwezigheid van symptomen kan enkel worden gesproken van een WPW-patroon. Figuur 2 illustreert de hierboven vermelde afwijkingen, waarbij de deltagolf het meest uitgesproken is in afleidingen I, V1-V3. Dit werd overigens verkeerdelijk geïnterpreteerd door het automatische ecg-herkenningsprotocol als zijnde een incompleet rechterbundeltakblok met rechterventrikelhypertrofie.
Het eerste ecg (figuur 1) toont een onregelmatige breedcomplextachycardie rond 200-300 spm, genomen kort voor de elektrische cardioversie. De differentiaaldiagnose van een onregelmatige breedcomplextachycardie omvat onder meer torsade de pointes (TdP), supraventriculaire tachycardie met bundeltakblok of aberrante geleiding, metabole of elektrolytenstoornissen, en ventrikeltachycardie met geassocieerde variabele doorgeleiding of frequente ectopische complexen.
De aanwezigheid van een accessoire bundel kan aanleiding geven tot het ontstaan van verschillende soorten tachycardie waaronder zowel orthodrome als antidrome atrioventriculaire re-entry tachycardie (AVRT), voorkamerfibrillatie (VKF), voorkamerflutter met aberrante geleiding of ventrikelfibrillatie (VF). Vermoedelijk is een AVRT hierbij de triggerende aritmie, die zich vervolgens ontwikkelt tot VKF met snel ventriculair antwoord (mogelijk ten gevolge van toegenomen atriale rek en oplopende intra-atriale druk), finaal deteriorerende in VF. Dit mechanisme vormt naar alle waarschijnlijkheid de oorzaak van plotse dood bij patiënten met een WPW-syndroom. Bij deze casus toont figuur 1 een snelle, brede, onregelmatige (fast, broad, irregular - 'FBI-ECG') tachycardie, zijnde VKF met aberrante geleiding. De stabiele as van het QRS-complex sluit TdP uit.
In deze context is amiodaron gecontraindiceerd aangezien dit de geleiding over de AV-knoop zal vertragen en de geleiding over de accessoire bundel bevorderen, wat het ventriculaire antwoord kan versnellen en potentieel kan leiden tot VF. Andere anti-aritmica zoals verapamil, diltiazem, adenosine, digoxine of bètablokkers zijn eveneens gecontra-indiceerd voor dezelfde reden. Enige gepaste farmacologische opties bij VKF met snelle doorgeleiding via een accessoire bundel zijn klasse IC anti-aritmica waaronder flecaïnide en propafenon. Bij hemodynamisch instabiele patiënten wordt de voorkeur gegeven aan elektrische cardioversie.
Het WPW-patroon komt voor bij ongeveer 0,1 tot 0,3 % van de bevolking, waarbij geschat wordt dat jaarlijks 1-2 % hiervan symptomatische aritmie ontwikkelen.1,2 De incidentie van plotse dood bij asymptomatische patiënten is laag, geschat op 0,13 % per jaar.3 Katheterablatie wordt aangeraden als eerstelijnsbehandeling bij symptomatische patiënten. Zorgvuldige risicostratificatie is essentieel om te bepalen welke asymptomatische patiënten meer baat hebben bij katheterablatie versus klinische follow-up.
Referenties
- Kobza, R., Toggweilier, S., Dillier, R., Abächerli, R., Cuculi, F., Frey, F. et al. Prevalence of preexcitation in a young population of male Swiss conscripts. Pacing Clin Elektrophysiol, 2011, 34 (8), 949-953.
- Krahn, A.D., Manfreda, J., Tate, R.B., Mathewson, F.A., Cuddy, T.E. The natural history of electrocardiographic preexcitation in men. The Manitoba Follow-up Study. Ann intern Med, 1992, 116 (6), 456-460.
- Obeyesekere, M.N., Leong-Sit, P., Massel, D., Manlucu, J., Modi, S., Krahn, A.D. et al. Risk of arrhythmia and sudden death in patients with asymptomatic preexcitation: a meta-analysis. Circulation, 2012, 125 (19), 2308-2315.
Niets van de website mag gebruikt worden voor reproductie, aanpassing, verspreiding, verkoop, publicatie of commerciële doeleinden zonder voorafgaande schriftelijke toestemming van de uitgever. Het is ook verboden om deze informatie elektronisch op te slaan of te gebruiken voor onwettige doeleinden.